颈前路螺钉矢状角对相邻节段影响的生物力学研究
2015-04-25陆兆华赵峰苏维成赵晓勇赵彦涛李忠海
陆兆华 赵峰 苏维成 赵晓勇 赵彦涛 李忠海
近年来,颈椎内固定技术有了很大发展,前路手术是目前最主要也是应用最多的一种治疗方法。虽然颈前路手术在全球得到广泛开展,但其并发症也十分明显,如内固定相关并发症、假关节形成以及相邻节段的退变等。邻近节段病变 ( adjacent segment pathology,ASP ) 或邻近节段病 ( adjacent segment disease,ASD ) 在近年逐渐受到重视,ASD是颈椎融合术后邻近活动节段新发的神经根病或脊髓病[1-3]。文献报道在接受初次颈前路手术后 10 年内,ASD 发生率约为 25%,ASD 需要行二次手术的患者超过 15%,而翻修手术常常受到手术入路、方式以及患者自身情况等多方面因素的限制,因此研究 ASD 的发生原因、危险因素,从而尽量避免或减少其发生便非常重要[4-6]。
ASD 发生的机制尚不明确,而目前被广泛接受的主要为颈椎局部生物力学改变以及邻近节段自然退变,其它危险因素还包括高龄、多节段融合、术后颈椎力线改变、植入钢板过长、手术损伤邻近椎间盘、术前邻近节段已有退行性变等[7-9]。有学者认为螺钉矢状角 ( sagittal screw angle,SSA ) 会影响相邻椎间盘的应力传导以及螺钉所受的剪切力,从而加速相邻节段椎间盘的退变[10]。然而,以往关于SSA 对融合相邻节段的生物力学影响研究较少。本实验利用三维有限元模型进行生物力学分析,明确前路 SSA 对相邻节段的影响,为颈椎病的手术治疗提供科学的实验依据。
资料与方法
一、正常人 C3~7 三维有限元模型的建立及有效性验证
选取 1 名健康成年男性志愿者,年龄 30 岁,身高 182 cm,体重 76 kg,既往无外伤史、脊柱疾病史,摄颈椎正侧位、过伸过屈侧位、左右斜位 X 线片及 CT 扫描以排除颈椎损伤、退变、畸形等疾病,对 C3~7节段行 CT 薄层扫描。扫描条件:120 kV,125 mA,层厚 0.625 mm,层间距 0 mm,自上而下行螺旋薄层扫描。对原始数据进行插值、放大等处理,并以 DICOM 格式存储。利用 Mimics 8.1、Altair HyperWorks 10.0、Abaqus / CAE6.10 等有限元分析相关软件,建立健康人 C3~7三维有限元模型。整个模型采用两种单元类型,共有 337 188 个节点和130 603 个单元。将 C7椎体下表面作为固定的边界,最上方的 C3不受任何约束,并且可接受载荷矢量。对 C3~7整个颈椎模型进行加载,C7椎体下表面节点固定,于 C3椎体上方施加单纯 1.0 N . m 前屈、后伸、左右侧弯、左右轴向旋转的力矩负荷,计算每个运动节段的活动度 ( range of motion,ROM ),与 Panjabi 等[11]的体外研究实验和 Zhang 等[12]、Li等[13]的有限元结果进行对比,其结果相近 (表1),表示所建立模型达到了生物力学要求,可应用于下一步的研究中。
二、三维有限元模型的建立
首先,利用有限元软件 Abaqus / CAE 前处理器建模功能,绘制钢板、螺钉的图形,在不影响其力学性能分析的基础上,除去小部分的曲面和螺纹等,大致按照钢板、螺钉实体来建模 (图 1)。颈前路椎体次全切除、植骨融合内固定术 ( anterior cervical corpectomy and fusion,ACCF ) 三维有限元模型的建立:在正常人 C3~7三维有限元实体模型上进行相关改变,首先切除前纵韧带、C5椎体上下方的C4~5和 C5~6椎间盘,然后由前、后方向切除 C5的部分椎体以及后纵韧带。利用有限元软件 Ansys 前处理器的建模功能,在减压区植入长度合适的移植骨,移植骨横截面积为切除椎体面积的 50%,左右居中。将钢板实体模型固定在 C4和 C6椎体上,上下各植入 2枚18 mm 螺钉,螺钉未穿透椎体后侧皮质骨 (图 2)。SSA 的定义:螺钉植入节段邻近终板与对应螺钉的夹角 (图 3)。定义螺钉与钢板垂直时SSA 为 90°,按照 ( C4,C6) 椎体上的 SSA 分为 ( 0°,0° ) ( 5°,5° ) ( 10°,10° ) 三组分别建模[10]。
三、三维有限元分析
忽略钢板、移植骨与椎体骨质之间的微动,将钢板、移植骨与椎体之间定义为紧密接触,无滑动及压缩变形。约束边界:C7椎体下方所有节点在各方向上的位移均为 0,C4不受任何约束,并接受载荷。假设条件:本实验中所有涉及生物材料的材料特性均假设为均质、连续且各向同性。受力时模型各截面均不产生相互滑动,各单元有足够的稳定性并且不计材料的受力变形。在各组模型中对 C3施加73.6 N 的预载荷,运动附加力矩为 1.8 N . m,使模型产生前屈、后伸、侧屈以及旋转运动。定义好各组模型的约束条件和载荷情况后,进入 Abaqus / CAE求解器进行求解分析。( positive and lateral view )

表1 本研究有限元模型各节段活动度与已发表文献的比较 ( ° )Tab.1 Comparing ROM in each section of this model with that of models in literature ( ° )
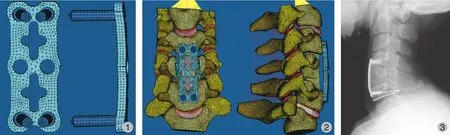
图1 钢板及螺钉三维有限元模型( 正、侧位观 )图2 ACCF 三维有限元模型 ( 正、侧位观 )图3 螺钉矢状角( SSA ) 的测量方法Fig.1 A threedimensional finite element model of steel plate and screwFig.2 A three-dimensional finite element model of ACCF ( positive and lateral view )Fig.3 Angular displacement of sagittal screw angle ( SSA )
求解计算完毕后,进入 Abaqus / CAE 后处理器。后处理器会根据不同需要把计算结果以不同的形式呈现出来,包括以下三种形式:彩图描绘、数据表成列以及交互式查询。本研究中,笔者主要关注不同的 SSA 对融合相邻节段的影响,为了便于应力比较,将各组模型中的相邻节段上下终板分为前、后、左、右 4 个象限,分别记录这 4 个象限所受的应力值,对其进行静力学分析的结果取可以全面反映应力水平的 Von Mises 应力表示,并以数据和应力云图的方式输出。Von Mises 应力峰值是三维有限元分析中表达应力大小的常用形式,由 X,Y,Z 方向上的主应力值经过计算得到,计算公式为分别为各个方向的主应力值 )。

结 果
一、C4 上终板的受力情况
C4上终板在前屈时前方区域所受应力最大,两侧最小,后方介于两者之间。随着 SSA 的增加,C4上终板整体所受的最大应力逐渐减小,SSA 增大 10°后,C4上终板前方区域的最大应力减小 12.67%,后方区域最大应力减小 9.40%,两侧区域应力变化不大。后伸时后方区域应力最大,前方与两侧应力基本相近,SSA 增加后,C4上终板后方区域所受的最大应力逐渐减小,SSA 增大 10°,C4上终板后方区域的最大应力减小 9.68%,前方区域最大应力无明显改变。在侧弯时,左侧区域所受应力较前明显上升,但三组之间应力变化不大 ( 表 2,图 4 )。
二、C6 下终板的受力情况
C6下终板在前屈时前方区域所受应力最大,两侧最小,后方介于两者之间。随着 SSA 的增加,C6下终板整体所受的最大应力逐渐减小,SSA 增大 10°后,C6下终板前方区域的最大应力减小 7.99%,后方区域最大应力减小 12.30%,两侧区域应力变化不大。在后伸时后方区域应力最大,前方与两侧应力基本相近,SSA 增加后,C6下终板后方区域所受的最大应力逐渐减小,SSA 增大 10°,C6下终板后方区域的最大应力减小 10.22%,前方区域最大应力减小 2.85%。在侧弯时,左侧区域所受应力较前明显上升,三组之间应力变化不大 ( 表 3,图 5 )。
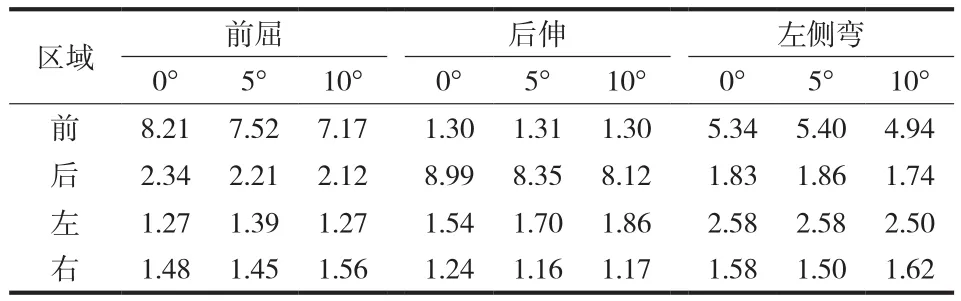
表2 三种不同 SSA 下 C4 上终板在各种状态下的 Von Mises 应力峰值 ( MPa )Tab.2 C4 upper end-plate Von Mises stress peak under various conditions ( MPa )
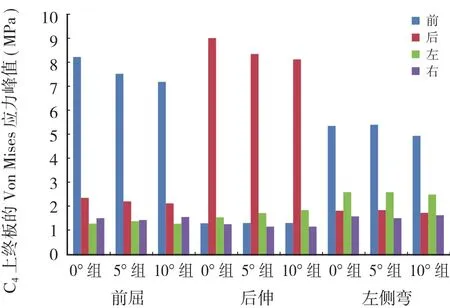
图4 三种不同 SSA 下 C4 上终板在各种状态下的 Von Mises 应力峰值Fig.4 C4 upper endplate Von Mises stress peak under various conditions
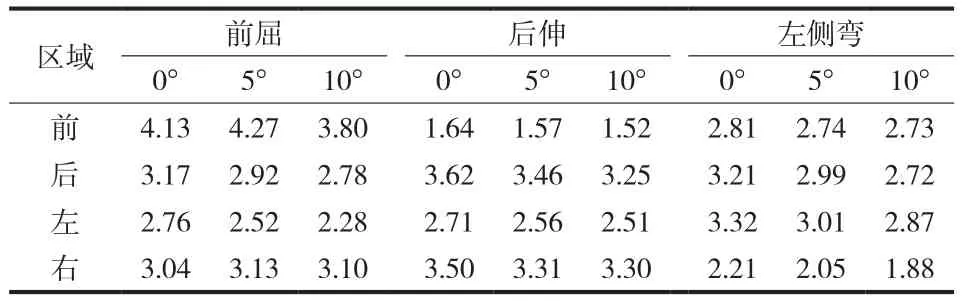
表3 三种不同 SSA 下 C6 下终板在各种状态下的 Von Mises 应力峰值 ( MPa )Tab.3 C6 inferior end-plate Von Mises stress peak under various conditions ( MPa )
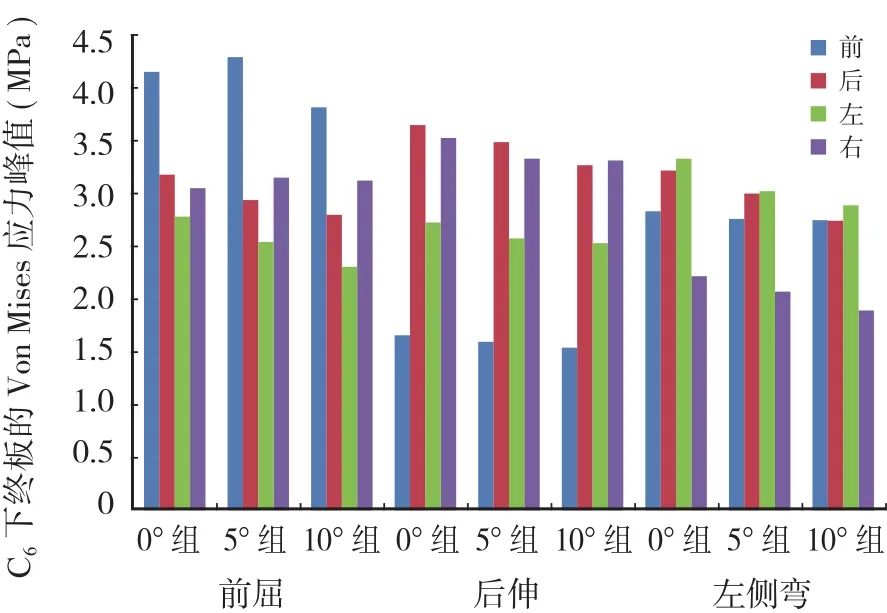
图5 三种不同 SSA 下 C6 下终板在各种状态下的 Von Mises 应力峰值Fig.5 C6 inferior end-plate Von Mises stress peak under various conditions ( MPa )
三、钢板的受力情况
钢板在前屈和后伸时其最大应力均较集中于中部区域,并且显著高于上部及下部区域,随着SSA 的增加,钢板受到的应力会逐渐增加。在前屈时 SSA 增加 10°,中部区域最大应力上升 19.57%,上、下部区域最大应力分别上升 16.01%、4.11%;在后伸时,中部区域最大应力上升 6.62%,上、下部区域最大应力分别上升 60.47%、11.44% ( 表 4,图 6 )。
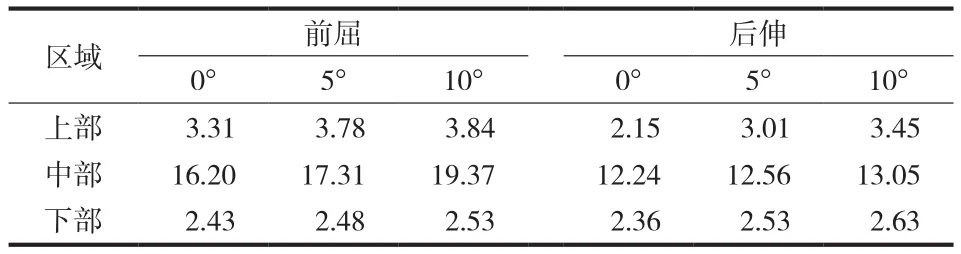
表4 三种不同 SSA 下钢板在各种状态下的 Von Mises 应力峰值( MPa )Tab.4 Steel plate Von Mises stress peak under various conditions( MPa )
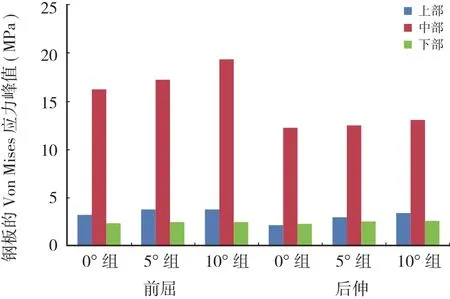
图6 三种不同 SSA 下钢板在各种状态下的 Von Mises 应力峰值( MPa )Fig.6 Steel plate Von Mises stress peak under various conditions( MPa )
讨 论
颈前路融合术对于融合邻近节段的影响是否存在差异,目前仍有争议[14-17]。Park 等[14]对 218 例单节段或两节段 ACCF 手术的患者进行 2 年随访,发现 ACCF 术后上方 ASD 的发生率明显高于下方邻近节段 ( 58%vs.28% )。Yang 等[15]通过对 370 例仅行颈前路融合而不植入钢板患者的 5 年随访发现,其上方邻近节段退变的发生率也明显高于下方邻近节段 ( 5%vs.1% )。然而,Koller 等[16]通过5.6 年随访研究发现,颈前路融合术后融合节段的上、下方 ASD 的发生率差异无统计学意义 ( 41.2%vs.50.0% )。同样 Goffin 等[17]对 25 例患者平均随访7 年,发现 24% 的患者上方邻近节段发生 ASD,而28% 的患者在下方邻近节段发生 ASD,两者差异不明显。本研究通过对前屈、后伸和侧弯三种状态下C4上终板、C6下终板的应力分析,发现在三种情况下,C4上终板前、后区域的最大应力均大于 C6下终板的相应区域,提示融合以后上方邻近节段的终板所受应力更大,这可能会加速其相邻椎间盘的脱水和退化,进而容易造成该节段 ASD 的发生,其原因或许是下方节段的活动度更大,有利于此处的应力载荷分享,但这有待于进一步的临床验证。
有学者提出颈前路固定时尽可能选择短的钢板,并增大螺钉和钢板的夹角,可以避免或降低ASD 的发生发展[2,10]。在理想状态下,螺钉的进钉点应选择在上位椎体的下缘和下位椎体的上缘与终板交界处,增大 SSA 是为配合这种情况所必需的。但是在实际操作中,大多数情况下进钉点不是在最理想状态的位置,一般认为钢板边缘距离相邻椎间盘 5 mm 以上即可降低邻近节段骨化病的发生。本研究中,钢板边缘与 C4椎体上缘、C6椎体下缘的距离均>5 mm,螺钉进钉点位于 C4椎体下部、C6椎体上部约 1 / 3 处,各组螺钉均未突破椎体后侧或上下侧的皮质。结果显示,随着螺钉与钢板在矢状面的角度增加 ( 同时螺钉与邻近节段椎间盘的角度也增加 ),C4上终板、C6下终板的受力情况,尤其是在前屈、后伸、侧弯时的主要受力区域中,其最大应力逐渐减小,而前路钢板的中部主要应力区域,其应力相应有所上升。因此,笔者认为将螺钉-钢板内固定系统看作一个整体,SSA 的改变会影响融合后应力在该内固定系统中的负载分配,角度越大则钢板所承受的应力越大;同时在邻近节段终板及椎间盘所承受的应力则相应减小。由此结论可以进一步推测,增大 SSA 可以在一定程度上减少邻近节段的终板和椎间盘内应力,起到保护作用,从而避免或延缓了邻近节段椎间盘的退变过程,有效降低ASD 的发生率。
本研究生物力学分析提示,在颈椎前路融合内固定手术中,SSA 对 ASD 有一定的影响作用:增大矢状面中螺钉与钢板或螺钉与椎体上、下缘的角度,可以降低 ASD 的发病率。这对临床实践具有一定的意义,颈前路手术时,尽可能采用短钢板、增大螺钉与钢板的角度仍是最理想的手术方式;然而在实际操作中,即使采用了较长的钢板,使螺钉的进钉点位于椎体前方而不是其上下缘与终板交界处,也应在保证螺钉不穿透椎体后侧或上、下侧皮质的基础上,增大螺钉与钢板的角度。本研究为ASD 的研究提供了一个新的危险因素,也在一定程度上提供了预防或减少其发病率的策略,但仍需要进一步的实验及前瞻性临床研究进行验证。
[1] Hilibrand AS, Carlson GD, Palumbo MA, et al. Radiculopathy and myelopathy at segments adjacent to the site of a previous anterior cervical arthrodesis. J Bone Joint Surg Am, 1999,81(4):519-528.
[2] Hilibrand AS, Robbins M. Adjacent segment degeneration and adjacent segment disease: the consequences of spinal fusion?Spine J, 2004, 4(Suppl 6):S190-194.
[3] Jiang SD, Jiang LS, Dai LY. Anterior cervical discectomy and fusion versus anterior cervical corpectomy and fusion for multilevel cervical spondylosis: a systematic review. Arch Orthop Trauma Surg, 2012, 132(2):155-161.
[4] Helgeson MD, Albert TJ. Surgery for failed cervical spine reconstruction. Spine, 2012, 37(5):E323-327.
[5] Fourney DR, Skelly AC, DeVine JG. Treatment of cervical adjacent segment pathology: a systematic review. Spine, 2012,37(Suppl 22):S113-122.
[6] Chang UK, Kim DH, Lee MC, et al. Changes in adjacent-level disc pressure and facet joint force after cervical arthroplasty compared with cervical discectomy and fusion. J Neurosurg Spine, 2007, 7(1):33-39.
[7] Song KJ, Choi BW, Jeon TS, et al. Adjacent segment degenerative disease: is it due to disease progression or a fusion-associated phenomenon? Comparison between segments adjacent to the fused and non-fused segments. Eur Spine J,2011, 20(11):1940-1945.
[8] Nunley PD, Jawahar A, Kerr EJ 3rd, et al. Factors affecting the incidence of symptomatic adjacent-level disease in cervical spine after total disc arthroplasty: 2- to 4-year follow-up of 3 prospective randomized trials. Spine, 2012, 37(6):445-451.
[9] Ishihara H, Kanamori M, Kawaguchi Y, et al. Adjacent segment disease after anterior cervical interbody fusion. Spine J, 2004,4(6):624-628.
[10] Hussain M, Natarajan RN, Fayyazi AH, et al. Screw angulation affects bone-screw stresses and bone graft load sharing in anterior cervical corpectomy fusion with a rigid screwplate construct: a finite element model study. Spine J, 2009,9(12):1016-1023.
[11] Panjabi MM, Crisco JJ, Vasavada A, et al. Mechanical properties of the human cervical spine as shown by threedimensional load-displacement curves. Spine, 2001, 26(24):2692-2700.
[12] Zhang QH, Teo EC, Ng HW, et al. Finite element analysis of moment-rotation relationships for human cervical spine.J Biomech, 2006, 39(1):189-193.
[13] Li Y, Lewis G. Influence of surgical treatment for disc degeneration disease at C5-C6 on changes in some biomechanical parameters of the cervical spine. Med Eng Phys,2010, 32(6):595-603.
[14] Park DH, Ramakrishnan P, Cho TH, et al. Effect of lower twolevel anterior cervical fusion on the superior adjacent level.J Neurosurg Spine, 2007, 7(3):336-340.
[15] Yang JY, Song HS, Lee M, et al. Adjacent level ossification development after anterior cervical fusion without plate fixation. Spine, 2009, 34(1):30-33.
[16] Koller H, Reynolds J, Zenner J, et al. Mid- to long-term outcome of instrumented anterior cervical fusion for subaxial injuries. Eur Spine J, 2009, 18(5):630-653.
[17] Goffin J, van Loon J, Van Calenbergh F, et al. Long-term results after anterior cervical fusion and osteosynthetic stabilization for fractures and/or dislocations of the cervical spine. J Spinal Disord, 1995, 8(6):499-508.
