人工关节置换术手术部位感染危险因素分析*
2015-04-14王广芬WANGGuangfen王福斌WANGFubin黄童HUANGTong
□王广芬 WANG Guang-fen 王福斌 WANG Fu-bin 黄童 HUANG Tong
人工关节置换术后感染是一个严重的“灾难性”的并发症[1,2],随着人工关节置换术的广泛应用及手术数量日益增加,术后感染已成为非常重要的问题。我院从2012年开始对人工关节置换术进行手术部位感染目标监测,现将监测结果进行分析,找出我院人工关节置换术后手术部位感染的危险因素,为预防和控制人工关节置换术后发生手术部位感染提供依据,报道如下。
资料与方法
1.临床资料。选取医院2012年1月至2014年1月初次进行全髋关节置换术和膝关节置换术的患者639例,其中全髋关节置换术282例,男性129例,女性153例;年龄58-92岁,平均63.5岁。膝关节置换术患者357例,男性141例,女性216例;年龄49-83岁,平均57.5岁。
2.方法。医院感染专职人员每日通过手麻平台系统,填写统一的手术切口目标监测表,监测内容包括患者年龄、性别、糖尿病、肥胖、麻醉评分、低蛋白血症、低血红蛋白、手术持续时间、麻醉方式等。通过观察切口、查阅病历、询问医师等方式,并进行电话追踪随访至术后1年,了解手术部位感染情况并对发生感染可能相关的因素进行分析。
3.诊断标准。医院感染诊断标准参照2001年原卫生部《医院感染诊断标准》执行,肥胖指BMI≥24,ASA评级参考美国麻醉师协会(ASA)于麻醉前根据患者体质状况和对手术危险性进行分类,低血红蛋白指术前血红蛋白水平<100g/L,低蛋白血症指术前血清总蛋白低于60g/L。
4.统计学方法。所有数据采用SPSS18.0统计软件进行多因素logistic回归分析,确定人工关节置换术后手术部位感染的独立危险因素,P<0.05认为差异有统计学意义。
结果
1.感染率。2012年1月至2014年1月有639例人工关节置换术,术后发生手术部位感染21例,感染率为3.286%。其中髋关节置换术手术部位感染率为2.128%;膝关节置换术后手术部位感染率为4.202%。见表1。

表1 2012年1月-2014年1月人工关节置换术手术部位感染率(%)
2.单因素分析显示除性别、麻醉方式与手术部位外,年龄、糖尿病、肥胖、麻醉评分、低蛋白血症、低血红蛋白、手术持续时间及异体输血对人工关节置换术后手术部位感染均有影响,见表2。
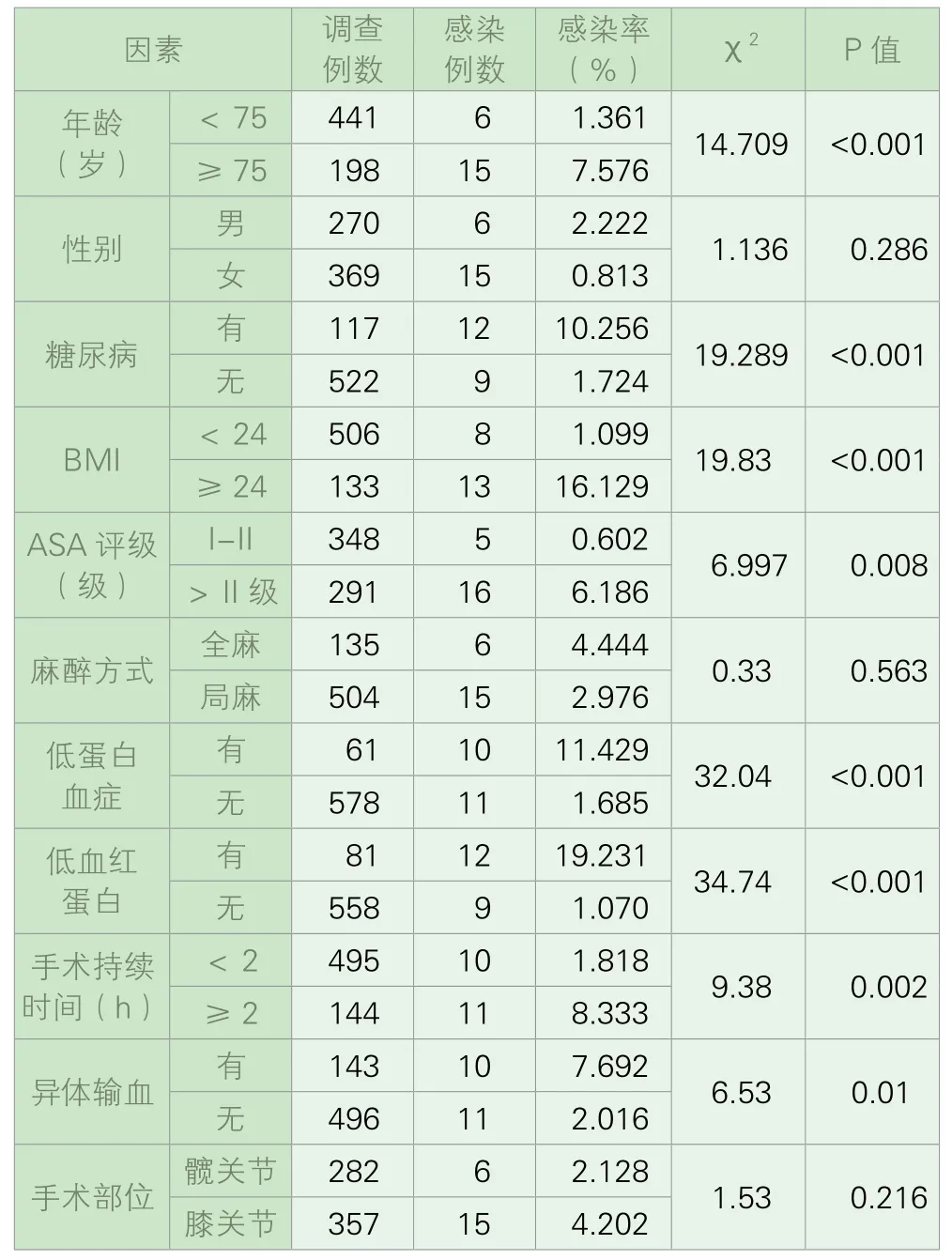
表2 人工关节置换术后手术部位感染的单因素分析及构成比(%)
3.选取单因素分析所得到的有统计学意义的变量:年龄、糖尿病、肥胖、麻醉评分、低蛋白血症、低血红蛋白、手术持续时间及异体输血为自变量,以是否发生术后手术部位感染为应变量进行多因素logistic回归分析,显示:年龄、糖尿病、肥胖、麻醉评分、低蛋白血症、低血红蛋白、手术持续时间是人工关节置换术术后手术部位感染的危险因素,见表3。

表3 人工关节置换术后手术部位感染的多因素logistic 回归分析
讨论
随着人口老龄化的进展,关节疾病的发病人群逐渐增多,行人工关节置换术的患者也逐渐增多。人工关节置换术后并发感染是严重的并发症之一,让患者承受巨大的病痛折磨和沉重的医疗负担,给骨科医护工作人员带来棘手的问题[3,4]。据文献报道,关节置换术后的假体周围感染是最严重的并发症,初次关节置换术后感染率在1.0-5.0%[5]。本研究发现初次人工关节置换术后手术部位感染发生率为3.286%,与国外报道[6]一致。
从logistic分析显示年龄>75岁的患者更容易引发手术部位感染,分析由于高龄营养状况和免疫状态相对较差,再加上手术的创伤性,使其成为术后感染的易发人群。同时这类患者往往伴有多种基础疾病和慢性疾病,不利于术后切口的愈合和修复。相较于正常人,糖尿病患者手术后更容易发生并发症[7]。据文献报道,糖尿病是手术部位感染的一项独立危险因素[8,9]。糖尿病患者降低成纤维细胞、促进肉芽形成,且易引起组织水肿,这都影响了伤口的愈合进而引起手术部位的感染,因此术前常规筛查血糖非常重要,并根据检查结果对血糖进行控制。目前普遍认为患者的术前空腹血糖应控制8-10mmol/L。另外,对于伴有低蛋白血症和低血红蛋白的患者来说,机体本身的免疫力较其他患者明显降低,当人体缺乏蛋白质时,纤维增生和胶原合成不足,血浆胶体渗透压改变,组织水肿更易引起术后手术部位感染。术前血红蛋白水平低是人工关节置换术术后手术部位感染的危险因素,术前血红蛋白的纠正可减少术后手术部位感染的可能性[10]。手术时间越长,患者组织暴露在外的时间越长,因而增加了手术感染的概率,手术时间长短除了取决于疾病的不同外,还取决于医师的技术和经验及术前对患者病情的掌握程度等。提高关节外科医师的专业技能和工作责任心,有利于降低术后手术部位感染的发生率。据国外文献报道[1]手术时间是手术部位感染的一个风险因素,每十五分钟风险增加了9%。国内一些研究也表明[11,12]手术时间越长,患者组织暴露在外的时间越长,因而增加了手术感染的概率。分析结果可以看出肥胖增加术后手术部位感染的概率,据研究[13],肥胖也增加初次髋关节和膝关节置换术后感染,关节置换的益处应该仔细权衡术后感染的发生率,尤其是在病态肥胖患者。本研究与Pruzansky JS研究是一致的,肥胖是术后手术部位感染的危险因素[14]。麻醉评分越高,患者在麻醉中发生并发症等危险的可能性越大,术后也不利于切口的愈合,所以在实施手术前尽量稳定患者的系统性疾病,能有效降低手术中麻醉的风险,从而也有利于术后切口的恢复减少手术部位感染。据研究[15],ASA评分>II级增加人工关节置换术后手术部位感染的的发生。从本研究结果可以看出性别与麻醉方式和手术部位感染不相关,但区域麻醉可减少手术相关的肺部感染。异体输血单因素显示与手术部位感染有关,但多因素logistic分析显示无关。本研究结果显示膝关节置换术后手术部位感染率高于髋关节,但单因素和多因素分析结果显示手术部位不是人工关节置换手术部位感染的危险因素。
综上所述,预防人工关节置换术后手术部位感染应从其危险因素入手,对于伴有高龄、糖尿病、肥胖、低蛋白血症和低血红蛋白的患者应重点关注和预防。同时,加强无菌操作、提高手术技巧、减少手术时间以及加强手术室的感染管理,有效预防人工关节置换术后手术部位的感染。但人工关节置换术后手术部位感染非简单因素影响所致,在本院统计的以上因素对感染的发生均有一定的危险作用,故可通过本次调查结果,调整相关危险因素,减少人工关节置换术后手术部位感染的发生。
1 Namba RS, Inacio MC, Paxton EW. Risk factors associated with deep surgical site infections after primary total knee arthroplasty:an analysis of 56,216 knees. J Bone Joint Surg Am, 2013,95:775-82
2 Merollini KM, Crawford RW, Whitehouse SL, et al. Surgical site infection prevention following total hip arthroplasty in Australia:a cost-effectiveness analysis. Am J Infect Control, 2013,41:803-9
3 Marya SK, Thukral R. Outcome of unicompartmental knee arthroplasty in octogenarians with tricompartmental osteoarthritis: A longer followup of previously published report. Indian J Orthop,2013,47:459-68
4 Clarson LE, Nicholl BI, Bishop A, et al. Monitoring Osteoarthritis:A Cross-sectional Survey in General Practice. Clin Med Insights Arthritis Musculoskelet Disord, 2013,6:85-91
5 Auel B, Goldschmidt H, Geer T, et al. Treatment with Thalidomide and Cyclophosphamide (TCID) is Superior to Vincristine (VID)and to Vinorelbine (VRID) Regimens in Patients with Refractory or Recurrent Multiple Myeloma. Indian J Hematol Blood Transfus,2012,28:67-76
6 Lindeque B, Hartman Z, Noshchenko A, et al. Infection after primary total hip arthroplasty. Orthopedics, 2014,37:257-65
7 Rizvi AA, Chillag SA, Chillag KJ. Perioperative management of diabetes and hyperglycemia in patients undergoing orthopaedic surgery. J Am Acad Orthop Surg, 2010,18:426-35
8 Mangram AJ, Horan TC, Pearson ML, et al. Guideline for Prevention of Surgical Site Infection, 1999. Centers for Disease Control and Prevention (CDC) Hospital Infection Control Practices Advisory Committee. Am J Infect Control, 1999,27:97-132; quiz 133-4; discussion 96
9 吴传龙,曲新华,毛远青,等.糖尿病和关节假体感染发病率的相关性研究[J].中华关节外科杂志(电子版), 2014,8(1):4-9
10 Rasouli MR, Restrepo C, Maltenfort MG, et al. Risk factors for surgical site infection following total joint arthroplasty. J Bone Joint Surg Am, 2014,96:e158
11 吴建浓,干铁儿,周亚芬,等.人工关节置换术患者术后医院感染危险因素分析[J].中华医院感染学杂志,2014,24(21):5357-5359.
12 吴爱国,汪冰霞,朱振宏,等.关节置换术后深部感染的相关因素分析[J].成都医学院学报,2014,9(2):198-200
13 Jamsen E, Nevalainen P, Eskelinen A, et al. Obesity, diabetes,and preoperative hyperglycemia as predictors of periprosthetic joint infection: a single-center analysis of 7181 primary hip and knee replacements for osteoarthritis. J Bone Joint Surg Am,2012,94:e101
14 Pruzansky JS, Bronson MJ, Grelsamer RP, et al. Prevalence of modifiable surgical site infection risk factors in hip and knee joint arthroplasty patients at an urban academic hospital. J Arthroplasty, 2014,29:272-6
15 Barrett L, Atkins B. The clinical presentation of prosthetic joint infection. J Antimicrob Chemother, 2014,69 Suppl 1:i25-7
