晚期早产儿和足月儿RDS的临床分析
2015-03-11杨峻
杨峻
晚期早产儿和足月儿RDS的临床分析
杨峻
目的探讨晚期早产儿和足月儿呼吸窘迫综合征(RDS)的高危因素和临床特点。方法收集新生儿科住院的RDS患儿共106例, 按胎龄分为早产儿组(<34周)62例和晚期早产儿/足月儿组(>34周)44例, 回顾分析其特点。结果选择性剖宫产﹑绒毛膜羊膜炎﹑妊娠期糖尿病是晚期早产儿/足月儿组RDS的高危因素(P<0.05);与早产儿组相比, 晚期早产儿/足月儿组RDS应用肺表面活性物质(PS)效果相对较差(P>0.05), 需要机械通气比例高(P<0.05);晚期早产儿/足月儿组RDS更易并发气胸(P<0.05)。结论①选择性剖宫产和绒毛膜羊膜炎﹑妊娠期糖尿病是晚期早产儿/足月儿RDS的高危因素;②晚期早产儿/足月儿RDS症状更危重, 气胸发生率高。
晚期早产儿;足月儿;呼吸窘迫综合征;选择性剖宫产
新生儿呼吸窘迫综合征(respiratory distress syndrome, RDS)在新生儿早期发病率高达7%[1], 目前认为RDS是早产儿肺发育不完善, 肺表面活性物质不足所致。RDS多见于早产儿,但每年仍有一定数量的晚期早产儿和足月儿因呼吸窘迫入住新生儿重症监护病房。本研究主要分析晚期早产儿和足月儿RDS的高危因素﹑临床特征和并发症, 探讨晚期早产儿和足月儿RDS患儿所需的不同干预, 以利于制定个体化防治方案。现报告如下。
1 资料与方法
1.1 一般资料 2012年1月~2014年12月在本院新生儿科因RDS住院的患儿106例, 按不同胎龄分为早产儿组(<34周)62例和晚期早产儿/足月儿组(>34周)44例。排除标准:①临床资料不完整;②入院时年龄>72 h;③有先天发育畸形或遗传代谢病。
1.2 RDS定义 RDS诊断:临床表现呻吟﹑呼吸急促﹑吸气时三凹征和(或)需要氧气支持及RDS的X线表现[2]。母亲糖尿病定义为母亲存在糖尿病﹑妊娠期糖尿病或糖耐量异常。绒毛膜羊膜炎定义为临床诊断或组织学诊断或临床表现符合[3]。紧急剖宫产初步定义为剖宫产在分娩过程中紧急情况下进行[4]。选择性剖宫产是指分娩启动前即无任何分娩启动迹象而行剖宫产, 分娩启动是指有规律的宫缩发动伴宫颈口扩张至少3 cm[5]。
1.3 方法 采集两组患儿的基本资料, 包括性别﹑分娩方式﹑母体感染﹑妊娠期糖尿病﹑新生儿出生情况等, 以及患儿住院期间临床特点, 包括PS的需要﹑持续正压通气(CPAP)及机械通气的需要﹑是否存在气胸﹑肺出血﹑颅内出血等并发症。比较分析两组患儿的RDS高危因素﹑临床结果和并发症的不同。
1.4 统计学方法 采用SPSS19.0统计学软件进行统计分析。计数资料以率(%)表示, 采用χ2检验。P<0.05表示差异具有统计学意义。
2 结果
2.1 基本资料方面, 两组患儿性别上均男>女, 两组间性别构成差异无统计学意义(P>0.05);分娩方式上, 晚期早产儿/足月儿组选择性剖宫产比例明显高于早产儿组, 差异有统计学意义(P<0.05);绒毛膜羊膜炎﹑妊娠期糖尿病是晚期早产儿/足月儿组RDS的高危因素(P<0.05)。见表1。
2.2 临床特点方面, 与早产儿组相比, 晚期早产儿/足月儿组RDS需要应用PS比例差异无统计学意义(P>0.05), 早产儿组应用CPAP比例较高(P<0.05), 但晚期早产儿/足月儿组需要机械通气比例高(P<0.05);并发症方面, 晚期早产儿/足月儿组RDS更易并发气胸(P<0.05), 肺出血和颅内出血比例两组差异无统计学意义(P>0.05)。见表2。
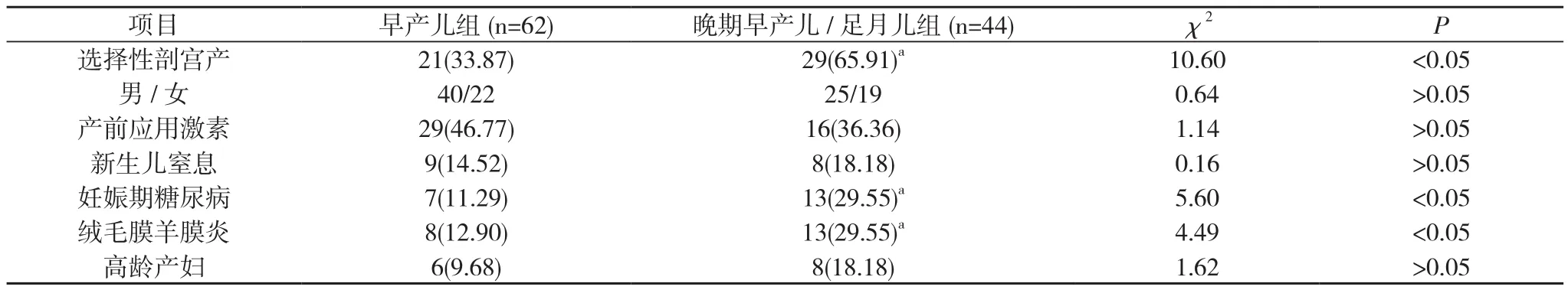
表1 两组新生儿RDS的高危因素分析[n(%), n]

表2 两组新生儿RDS的临床特点分析[n(%)]
3 讨论
新生儿RDS是PS合成与分泌不足而引起的进行性呼吸困难, 是早产儿最常见的危重症之一[6]。在本研究的两组新生儿中, 男性患儿的发病比率均高于女性, 提示男性对RDS的易感性[7]。RDS常发生于早期早产儿和糖尿病母亲婴儿,本研究发现, 围生期获得性感染也可能引起晚期早产儿和足月儿RDS, 此类患儿需要及时给予广谱抗生素和机械通气支持综合治疗。此外, 选择性剖宫产是晚期早产儿/足月儿发生RDS的重要高危因素, 其发生机制可能与肺液清除延迟﹑糖皮质激素分泌不足﹑缺乏宫缩导致Ⅱ型上皮细胞分泌肺表面活性物质不足等相关[6,8]。本研究中选择性剖宫产原因多为危及母婴安全的高危妊娠或产妇及其家属要求, 但由于选择性剖宫产的时机对新生儿的并发症和结局有重大影响, 临床上应慎重选择剖宫产时机, 如果条件允许, 最好延迟至39周以后进行。
本研究显示, 晚期早产儿/足月儿组中需要应用PS比例与早产儿组相当, 但应用机械通气明显高于早产儿组, 提示即使应用PS对晚期早产儿/足月儿RDS治疗效果也没有早产儿RDS明显。分析其原因可能为:①常规剂量PS应用可能对晚期早产儿/足月儿RDS的治疗效果欠佳, 可能需要加大剂量或多次应用[9];②晚期早产儿/足月儿RDS更多合并感染, 病情进展快, 常需要不同程度的呼吸支持[10];③早期早产儿RDS是因肺发育不成熟﹑肺表面活性物质缺乏引起,晚期早产儿/足月儿RDS可能因损伤肺泡Ⅱ型细胞, 抑制肺表面活性物质活性, 使其对PS治疗不敏感[11]。因此晚期早产儿和足月儿在发生RDS时病情更重, 多数需要机械通气且时间较长[12]。晚期早产儿/足月儿组气胸发生率较高, 可能与部分晚期早产儿/足月儿出生时可能已有呼吸窘迫症状,但由于呼吸代偿能力尚好, 呼吸窘迫症状不严重, 应用呼吸机时间也更晚有关[9]。
综上所述, ①选择性剖宫产和绒毛膜羊膜炎﹑妊娠期糖尿病是晚期早产儿/足月儿RDS的高危因素, 除妊娠期合理干预外, 如条件允许, 建议尽量延迟至39周后进行选择性剖宫产;②晚期早产儿/足月儿RDS病情更危重, 多数需要呼吸支持, 气胸发生率高, 临床上应根据不同胎龄RDS的不同特点制定合理的防治策略。
[1]Edwards MO, Kotecha SJ, Kotecha S. Respiratory distress of the term newborn infant. Paediatr Respir Rev, 2013, 14(1):29-36.
[2]陈超.新生儿呼吸窘迫综合征∥胡亚美, 江载芳. 诸福棠实用儿科学.第7版.北京:人民卫生出版社, 2002:458-462.
[3]Benzing J, Wellmann S, Achini F, et al. Plasma copeptin in preterm infants: a highly sensitive marker of fetal and neonatal stress. J Clin Endocrinol Metab, 2011, 96(6):E982-E985.
[4]Sharma R, Sharrard MJ, Connolly DJ, et al. Unilateral periventricular leukomalacia in association with pyruvate dehydrogenase deficiency. Dev Med Child Neurol, 2012, 54(5):469-471.
[5]Zanardo V, Simbi AK, Franzoi M, et al. Neonatal respiratory morbidity risk and mode of delivery at term: influence of timing of elective caesarean delivery. Acta Paediatr, 2004, 93(5):643-647.
[6]吴秀静,张宣东,施丽萍, 等. 选择性剖宫产与足月儿呼吸窘迫综合征回顾性分析.中华儿科杂志, 2009, 47(9):658-661.
[7]Roberge S, Lacasse Y, Tapp S, et al. Role of fetal sex in the outcome of antenatal glucocorticoid treatment to prevent respiratory distress syndrome: systematic review and meta-analysis. J Obstet Gynaecol Can, 2011, 33(3):216-226.
[8]刘桂芬.选择性剖宫产对足月儿呼吸窘迫综合征发生的影响.实用儿科临床杂志, 2011, 26(20):1583-1584.
[9]陈安,施丽萍,郑季彦, 等.晚期早产儿和足月儿呼吸窘迫综合征的临床特点. 中华儿科杂志, 2008, 46(9):654-657.
[10]孙慧清.早产儿主要严重并发症防治措施研究.郑州大学,2014.
[11]Speer CP. Neonatal respiratory distress syndrome: an inflammatory disease? Neonatology, 2011, 99(4):316-319.
[12]Liu J, Shi Y, Dong JY, et al. Clinical characteristics, diagnosis and management of respiratory distress syndrome in full-term neonates. Chin Med J (Engl), 2010, 123(19):2640-2644.
Clinical analysis of RDS in late preterm infants and full-term infants
YANG Jun. Department of Pediatrics, Guangdong Dongguan City Houjie Hospital, Dongguan 532945, China
ObjectiveTo investigate high risk factors and clinical characteristics of respiratory distress syndrome (RDS) in late preterm infants and full-term infants.MethodsA total of 106 hospitalized newborn with RSD were divided by gestational age into preterm infants group (<34 weeks) with 62 cases and late preterm infants/full-term infants group (>34 weeks) with 44 cases. Their characteristics were retrospectively analyzed.ResultsSelective cesarean section, chorioamnionitis, and gestational diabetes mellitus were the high risk factors for RDS in the late preterm infants/full-term infants group (P<0.05). Comparing with the preterm infants group, the late preterm infants/full-term infants group had worse effect of pulmonary surfactant (PS) for RDS (P>0.05) and higher proportion of mechanical ventilation (P<0.05). The late preterm infants/full-term infants group had high occurrence of RDS complicated with pneumothorax (P<0.05).Conclusion①Selective cesarean section, chorioamnionitis, and gestational diabetes mellitus are the high risk factors for RDS in the late preterm infants/ full-term infants group. ②The late preterm infants/full-term infants contain worse RDS symptoms and higher incidence of pneumothorax.
Late preterm infants; Full-term infants; Respiratory distress syndrome; Selective cesarean section
10.14164/j.cnki.cn11-5581/r.2015.23.005
2015-08-11]
532945 广东省东莞市厚街医院儿科
