2型糖尿病合并非酒精性脂肪肝患者γ-谷氨酰转肽酶水平与颈动脉粥样硬化斑块的相关性
2015-03-10季明曹晶珠邹大进
季明 曹晶珠 邹大进
(1. 安徽省芜湖市弋江区医院内科, 安徽芜湖 241000;
2.第二军医大学附属长海医院内分泌科, 上海 200433)
·论著·
2型糖尿病合并非酒精性脂肪肝患者γ-谷氨酰转肽酶水平与颈动脉粥样硬化斑块的相关性
季明1△曹晶珠2△邹大进2
(1. 安徽省芜湖市弋江区医院内科, 安徽芜湖241000;
2.第二军医大学附属长海医院内分泌科, 上海200433)
摘要目的:探讨2型糖尿病(type 2 diabetes mellitus,T2DM)合并非酒精性脂肪肝(nonalcoholic fatty liver disease ,NAFLD)患者γ-谷氨酰转肽酶(GGT)水平与颈动脉粥样硬化斑块的相关性。方法: 回顾分析2010年1月—2015年6月收治的230例T2DM患者的临床资料。230例患者分为单纯T2DM且GGT水平正常(<50 U/L)组(A组,n=100)、T2DM合并NAFLD且GGT水平正常组(B组,n=100)、T2DM合并NAFLD且GGT水平异常组(≥50 U/L)组(C组,n=30)。收集所有患者的年龄、性别、病程、吸烟、颈动脉粥样硬化斑块情况、收缩压(SBP)、体质量指数(BMI)、腰围(WC)、空腹血糖(FPG)、餐后2 h血糖(2 h PG)、糖化血红蛋白(HbA1c)、总胆固醇(TC)、三酰甘油(TG)、低密度脂蛋白胆固醇(LDL-C)、高密度脂蛋白胆固醇(HDL-C)、GGT、谷氨酸氨基转移酶(ALT)、空腹血清C肽(FCP)、超敏C反应蛋白(hsCRP)等,并进行比较分析。结果:C组颈动脉斑块发生率(83.3%,25/30)高于B组(64%,64/100)和A组(60%,60/100),但差异无统计学意义。A组BMI、WC、FPG、HbA1c、LDL-C、hsCRP与 B组和C组差异有统计学意义(P<0.017);A组HDL-C与B组差异有统计学意义(P<0.017);A组SBP、2 h PG、TG与C组差异有统计学意义(P<0.017)。 B组BMI、FPG、2 h PG、HbA1c、GGT、ALT、TG均明显高于C组(P<0.017),3组间TC、FCP差异无统计学意义。Logistic多因素回归分析结果表明,组别(B组比A组、C组比A组)、年龄、病程均是颈动脉粥样硬化斑块发生的独立危险因素,优势比(OR)值分别为(7.533、40.418)、1.194与1.135。结论:T2DM合并NAFLD患者GGT水平异常与颈动脉粥样硬化斑块的发生、发展相关。
关键词2型糖尿病;非酒精性脂肪肝;颈动脉粥样斑块;γ-谷氨酰转肽酶
△季明和曹晶珠对本文有同等贡献,为共同第一作者。
Correlation between Serum Gamma-Glutamyl Transpeptidase Level and Carotid Atheromatous Plaque in Patients with Type 2 Diabetes Mellitus Accompanied by Nonalcoholic Fatty Liver DiseaseJIMing1△CAOJingzhu2△ZOUDajin21.DepartmentofInternalMedicine,YijiangHospital,Wuhu241000,China; 2.DepartmentofEndocrinology,ChanghaiHospital,Shanghai200433,China
AbstractObjective:To explore the correlation between serum gamma-glutamyl transpeptidase (GGT) level and carotid atheromatous plaque in patients with type 2 diabetes mellitus (T2DM) accompanied by nonalcoholic fatty liver disease (NAFLD). Methods:The clinical data of 230 patients with T2DM admitted during January 2010 and June 2015 were retrospectively analyzed. Patients were divided into three groups: simple T2DM with normal GGT level(GGT<50 U/L)group (Group A,n= 100), T2DM accompanied by NAFLD with normal GGT level(GGT<50 U/L)Group (Group B,n=100), and T2DM accompanied by NAFLD with abnormal GGT level (GGT≥50 U/L) Group (Group C,n=30). Each patient's data such as age, sex, course of disease, current smoking, carotid plaque, systolic blood pressure (SBP), body mass index (BMI), waist circumference (WC), fasting plasma glucose (FPG), two hours postprandial glucose (2 h PG), glycosylated hemoglobin A1c (HbA1c), total cholesterol (TC), triglyceride (TG), low density lipoprotein cholesterol (LDL-C), high density lipoprotein cholesterol (HDL-C), gamma-glutamyl transpeptidase (GGT), alanine aminotransferase (ALT), fasting serum c-peptide (FCP), and high-sensitivity c-reactive protein (hsCRP), were collected and evaluated. Results: The incidence rate of carotid plaque in Group C(83.3%,25/30)was significantly higher than that in Group B(64%,64/100)and Group A(60%, 60/100),however, there was no significant difference. There were statistically significant differences regarding BMI, WC, FPG, HbA1c, LDL-C, hsCRP between Group A and Group B and Group C (P<0.017), however, there was significant difference regarding HDL-C between Group A and Group B (P<0.017), there was significant difference regarding SBP, 2 h PG, TG between Group A and Group C (P<0.017). The BMI, FPG, 2 h PG, HbA1c, GGT, ALT, TG in Group B was significantly higher than those in Group C (P<0.017). There was no statistically significant difference regarding TC and FCP among 3 groups. Result of multiple logistic regression analysis showed that group(Group B vs Group A, Group C vs Group A), age, course of disease were the independent risk factors of incidence of carotid atheromatous plaque, and their odds ratio(OR) were (7.533, 40.418), 1.194, and 1.135. Conclusions: The abnormal level of GGT in patients with T2DM accompanied by NAFLD is correlated with the occurrence and development of carotid atheromatous plaque.
Key WordsType 2 diabetes mellitus;Nonalcoholic fatty liver disease;Carotid atheromatous plaque;Gamma-glutamyl transpeptidase
近年来,2型糖尿病(type 2 diabetes mellitus,T2DM)在全球的发病率不断升高。胰岛素抵抗(insulin resistance,IR)贯穿于T2DM发生、发展的全过程,也可促进非酒精性脂肪肝(nonalcoholic fatty liver disease,NAFLD)的发生、发展[1-2]。流行病学调查[3]显示,T2DM患者中21%~78%合并NAFLD;糖尿病大血管病变占T2DM患者死亡原因的59%。颈动脉是了解全身动脉硬化的窗口和评价大血管病变的主要指标,临床上常通过颈动脉超声来检查颈动脉内膜-中层厚度(intima-media thickness,IMT)及是否有斑块形成[4]。本研究旨在探讨T2DM合并NAFLD的患者中γ-谷氨酰转肽酶(GGT)水平与颈动脉粥样硬化斑块的相关性,为早期干预、避免心脑血管事件的发生提供一定的临床依据。
1资料与方法
1.1一般资料选择2010年1月—2015年6月在第二军医大学附属长海医院和安徽省芜湖市弋江区医院内分泌科住院的T2DM患者230例,将其分为3组。A组为单纯T2DM且GGT水平正常(<50 U/L)的患者,共100例,其中男性45例,女性55例;平均年龄(70±17.25)岁。B组为T2DM合并NAFLD且GGT水平正常的患者,共100例,其中男性42例,女性58例;平均年龄(58.44±10.80)岁。C组为T2DM合并NAFLD且GGT水平异常(≥50 U/L)的患者,共30例,其中男性20例,女性10例;平均年龄(59.19±10.49)岁。
入组标准:T2DM按1999年世界卫生组织(WHO)的诊断标准;NAFLD按中华医学会肝脏病学会脂肪肝和酒精性肝病学组制定的《非酒精性脂肪肝诊疗指南》标准[5]。排除标准:1型糖尿病;严重肝肾功能不全;有甲亢或甲减者;合并神经、血液、消化等系统的严重疾病者;长期酗酒者;近期有严重感染者。
1.2研究方法
1.2.1收集资料记录患者的年龄、性别、糖尿病病程、吸烟史,测量身高、体质量,腰围(WC)、血压等,计算体质量指数(BMI)。
1.2.2检查方法NAFLD检查:应用彩色多普勒超声仪,凸阵探头,探头频率4 MHz。颈动脉粥样斑块检查:应用彩色多普勒超声仪,高频线阵探头,探头频率10 MHz;患者取仰卧位,充分暴露颈前及侧方,检测双侧颈总动脉根部、主动脉分叉处、颈内动脉;观察血管走行、管壁光滑程度、IMT及颈动脉粥样斑块的部位、大小、回声及形态特点。
1.2.3诊断标准NAFLD的诊断标准[5]:(1)患者无饮酒史或饮酒折合乙醇质量<140 g/周(女性<70 g/周);(2)排除可引发脂肪肝的病毒性肝炎、全胃肠外营养等因素;(3)非特异性症状如乏力、腹胀、肝区隐痛等,部分患者伴有肝脾肿大;(4)血清转氨酶水平上升,伴随GGT、三酰甘油(TG)升高;(5)影像学检查符合弥漫性脂肪肝的诊断标准;(6)符合脂肪肝的病理诊断标准。若患者符合上述1~4条加第5条或第6条标准,即可确诊。
颈动脉粥样硬化斑块的诊断标准[6]: IMT<1.0 mm为正常颈动脉;1.0 mm≤IMT<1.2 mm为颈动脉内膜弥漫性增厚;斑块的诊断标准则是颈总动脉分叉处内膜中层IMT>1.12 mm或颈总动脉IMT>1.10 mm,或IMT厚度相当于邻近部位的1.5倍。
1.2.4实验室检查晚餐后禁食、禁水10~12 h,次日清晨空腹抽取静脉血,应用自动生化检测仪通过酶法测定空腹血糖(FPG)、糖化血红蛋白(HbA1c)、GGT、丙氨酸氨基转移酶(ALT)、总胆固醇(TC)、三酰甘油(TG)、低密度脂蛋白胆固醇(LDL-C)、高密度脂蛋白胆固醇(HDL-C)、空腹血清C肽(FCP)、超敏C反应蛋白(hsCRP)及100 g馒头餐后2 h血糖(2 h PG)水平。

2结果
2.13组患者临床资料的比较A、B组吸烟人数各占该组患者总数的25%,而C组占53.3%。A、B、C组颈动脉粥样硬化斑块发生率分别是60%、64%和83.3%,通过Pearsonχ2=5.555、df=2,得出P=0.062,3组间的颈动脉斑块发生率差异无统计学意义。A组BMI、WC、FPG、HbA1c、LDL-C、hsCRP与 B组和C组差异有统计学意义(P<0.017);A组HDL-C与B组差异有统计学意义(P<0.017);A组SBP、2 h PG、TG与C组差异有统计学意义(P<0.017)。 B组的BMI、FPG、2 h PG、HbA1c、GGT、ALT、TG均明显高于C组(P<0.017),3组间TC、FCP差异无统计学意义。见表1。
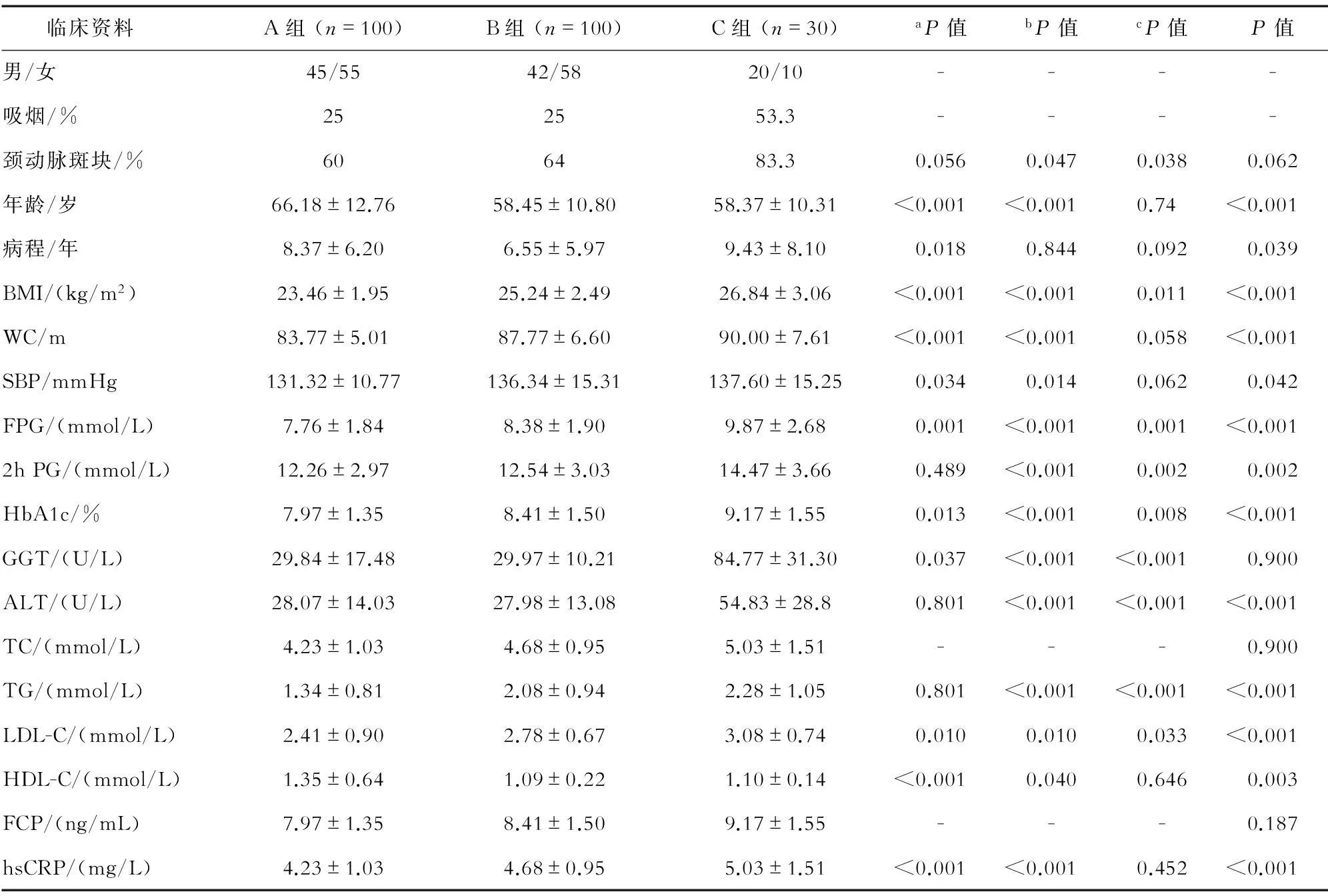
表1 3组患者的临床资料比较
注: SBP:收缩压;1 mmHg=0.133 kPa;BMI:体质量指数;WC:腰围;FPG:空腹血糖;2 h PG:糖负荷后2 h血糖;HbA1c:糖化血红蛋白;GGT:γ-谷氨酰转肽酶;ALT:丙氨酸氨基转氨酶; TG:三酰甘油;TC:总胆固醇;LDL-C:低密度脂蛋白胆固醇;HDL-C:高密度脂蛋白胆固醇;FCP:空腹C肽;hsCRP:超敏C反应蛋白。aP:A组与B组比较;bP:A组与C组比较;cP:B组与C组比较。两组间比较,以P<0.017为差异有统计学意义;3组间比较以P<0.05为差异有统计学意义
2.2Logistic回归分析颈动脉粥样斑块发生的危险因素以是否合并颈动脉粥样硬化斑块为因变量,将性别、吸烟、年龄、病程、BMI、WC、SBP、FPG、2 h PG、HbA1c、GGT、ALT、TC、TG、LDL-C、HDL-C、FCP和hsCRP作为自变量(对组别因素进行了哑变量化),进行二分类多因素Logistic逐步回归分析(向前法:LR)。结果表明,组别(B组比A组、C组比A组)、年龄、病程均是颈动脉粥样硬化斑块发生的独立危险因素,优势比(OR)值分别为(7.533、40.418)、1.194与1.135。结果说明B组发生颈动脉粥样硬化斑块的危险度是A组的7.533倍,而C组发生颈动脉粥样硬化斑块的危险度是A组的40.418倍;年龄每增加1岁,发生颈动脉粥样硬化斑块的危险度是1.194倍;病程每增加1年,发生颈动脉粥样硬化斑块的危险度是1.135倍。见表2。
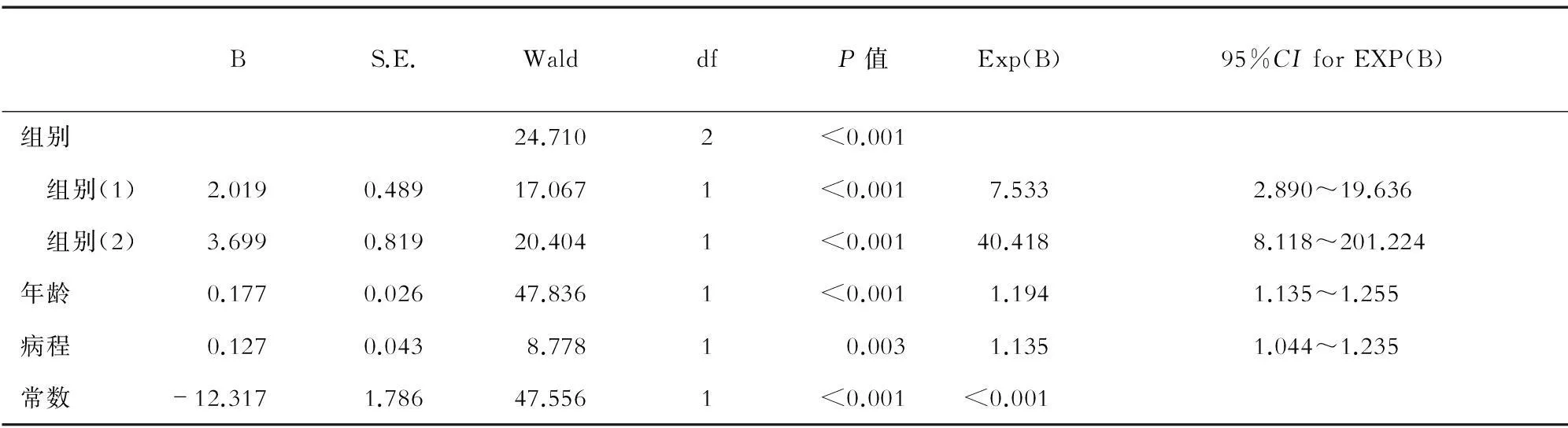
表2 形成颈动脉粥样硬化斑块危险因素的Logistic回归分析
注:(1)指B组和A组比较;(2)指C组和A组比较
3讨论
T2DM患者大血管病变引起的心脑血管事件致死率、致残率高,给家庭、社会带来沉重的负担。颈动脉内膜增厚及斑块形成作为评价动脉病变的主要指标,是评价糖尿病患者发生心脑血管事件的关键参数。GGT能否作为T2DM合并NAFLD患者发生动脉粥样硬化性疾病的标志,已成为目前关注的热点。
本研究结果表明,T2DM合并NAFLD且GGT≥50 U/L组颈动脉斑块发生率为83.3%,明显高于T2DM合并NAFLD且GGT<50 U/L组(64%)和单纯T2DM且GGT<50 U/L组(60%)。这与Toshikuni等[7]的研究结果相似。但本研究3组间颈动脉粥样硬化斑块发生率差异无统计学意义(P=0.062),可能与C组样本量较小有关。Wang等[8]的研究表明,肝酶升高患者胰岛素分泌减少,胰岛功能逐渐下降,血糖控制不佳,这是促使颈动脉粥样硬化斑块发生的原因之一。杨文英[9]研究认为,NAFLD患者肝细胞内的脂质特别是三酰甘油沉积,线粒体功能障碍,游离脂肪酸(FFA)在肝细胞线粒体内的β氧化减少,HDL-C降低,均引起肝细胞损伤使肝内的胆管系统阻塞,毛细胆管排泄不畅,继而引起血液循环中的GGT升高。GGT的主要作用是启动细胞外还原型谷胱甘肽的降解。既往研究[10]认为,一些细胞因子(如肿瘤坏死因子-α、脂联素、瘦素)通过影响IR、炎性反应以及纤维化,参与脂肪肝的形成和发展。GGT还可通过氧化应激反应影响瘦素、脂联素等脂肪源性细胞因子的活性,使上述细胞因子抑制胰岛素分泌作用减弱,从而导致高胰岛素血症和IR,使血糖难以控制。因此,在T2DM合并NAFLD患者中,GGT对颈动脉粥样硬化斑块发生的影响不容忽视,是糖尿病大血管病变的重要危险因素之一。
此外,本研究结果发现,C组的吸烟率明显高于A组,B、C组的BMI、FPG、HbA1c等均明显高于A组,说明上述因素可能导致颈动脉粥样硬化斑块的形成和加重。吸烟、高血糖可导致血管内皮功能异常和氧化应激发生,纤维蛋白溶解系统活性异常,特别是长期高血糖使动脉壁糖基化终末产物堆积[11];血脂代谢紊乱、肥胖等患者脂质在动脉管壁沉积。这些因素可使颈动脉IMT增加,引起动脉内皮细胞损伤,形成动脉粥样硬化斑块[12]。收缩压的升高可使血管内皮舒张因子反应性降低,血管内皮收缩因子增加,动脉血管平滑肌和胶原纤维增生,血管内膜增厚,故颈动脉斑块发生与高血压严重程度正相关,这与杨社珍[13]的研究结果一致。
本研究发现,T2DM合并NAFLD患者中GGT与颈动脉粥样硬化斑块的形成存在一定的相关性;Logistic多因素回归分析显示,组别、年龄、病程均是颈动脉粥样硬化斑块发生的独立危险因素,说明随着年龄的增加、病程的延长,颈动脉粥样硬化斑块的发生率逐渐增加。因此,临床上对于具有上述危险因素的患者,应加强早期检测,积极进行干预治疗,以预防和控制动脉粥样硬化的发生、发展,降低大血管事件的发生率和致残率。然而,因本研究样本量有限,对于GGT是否对T2DM患者颈动脉粥样硬化斑块的形成有直接的促进作用,尚需进一步研究。
参考文献
[ 1 ]赵玲,杜鹃,徐勉,等.2型糖尿病合并非酒精性脂肪性肝病与胰岛素抵抗及血脂代谢紊乱的关系[J].中华内分泌代谢杂志,2012,28(1):16-20.
[ 2 ]Kim SK, Choi YJ, Huh BW, et al. Nonalcoholic fatty liver disease is associated with increased carotid intima-media thickness only in type 2 diabetic subjects with insulin resistance[J]. J Clin Endocrinol Metab, 2014,99(5):1879-1884.
[ 3 ]Cigolini M, Iagulli MP, Miconi V, et al. Serum 25-hydroxyvitamin D3 concentrations and prevalence of cardiovascular disease among type 2 diabetic patients[J].Diabetes Care, 2006, 29(3):722-724.
[ 4 ]唐伟雄,吴舟,叶木石,等.颈动脉彩超在2型糖尿病颈动脉病变检测中的应用价值[J]. 实用临床医学,2014,15(4):99-102.
[ 5 ]中华医学会肝脏病学分会脂肪肝和酒精性脂肪肝病学组. 非酒精性脂肪性肝病诊疗指南(2010修订版)[J].胃肠病学和肝病学杂志,2010,6(19):483-487.
[ 6 ]谢宏.单纯 2 型糖尿病、糖尿病前期与颈动脉病变的超声研究评价[J]. 国际检验医学杂志,2014,35(22):3147 -3150.
[ 7 ]Toshikuni N, Asaji T, Nakanishi Y, et al. Elevated serum gamma-glutamyl transpeptidase ievels and fatty liver strongly predict the presence of carotid plaque[J].J Atheroscler Thromb, 2015, 22(10):1051-1060.
[ 8 ]Wang L,Zhang J,Wang B,et a1.New evidence for association between liver enzymes and pancreatic islet β-cell dysfunction in young obese patients[J ].Endnerine,2013,44 (3):688-695.
[ 9 ]杨文英. 非酒精性脂肪肝是胰岛素抵抗的早期标志[J].中华内科杂志,2007,46 (3) :177-178.
[10]周峘,藤香宇,刘伟. 2型糖尿病和非酒精性脂肪肝[J] .中国临床医学,2007,14 (5) :675-677
[11]彭欣,银浩强,徐蓉娟,等.2型糖尿病颈动脉血管回声跟踪技术检测指标与糖尿病合并症及并发症的相关性[J].安徽医药,2012, 16(2):187-189
[12]吴军.2型糖尿病合并颈动脉斑块的危险因素分析[J].重庆医学,2014,9(43):3439-3441.
[13]杨社珍.2型糖尿病患者中代谢综合征与动脉粥样硬化的相关性[J].上海医学,2013,36(11):962-964.
通讯作者邹大进, E-mail: zwjd22@medmail.com.cn
中图分类号R 543.5
文献标识码A
