儿童脑动静脉畸形出血危险因素分析
2015-01-23陈晓霖马力王书磊赵元立
陈晓霖,马力,王书磊,赵元立
脑动静脉畸形(cerebral arteriovenous malformation,CAVM)为缺乏正常发育毛细血管的粗大异常血管团,是引起儿童颅内出血的原因之一,其年平均破裂出血率为2%~4%[1],而且其破裂出血增加再出血风险,首次破裂后第一年再出血风险为6%~7%[2],致死率达30%以上,致残率约达40%[3]。与成人相比,儿童CAVM出血率并无明显差异[4],但近期有研究表明,儿童CAVM形态特征与成人不同,而且导致其破裂出血的原因也可能不同[5]。目前关于儿童CAVM出血危险因素的研究较少,有研究表明小型CAVM、合并深静脉引流、单纯深静脉引流、单支静脉引流、深部CAVM与儿童CAVM破裂出血有关[6-7]。对于儿童CAVM形态学特点进一步研究,有助于找到更有价值的出血危险因素和预测指标。本研究对首都医科大学附属北京天坛医院神经外科收治的CAVM患儿数字减影血管造影(digital subtraction angiography,DSA)显示的CAVM特点进行回顾性分析,并研究其与患儿脑出血发生的关系,现将研究结果汇总如下。性检验后,符合正态分布,用表示,采用Student t检验进行两组间比较,非正态分布用中位数和四分位数表示,采用秩和检验。计数资料采用卡方检验(Fisher确切概率法),P<0.05表示具有显著差异。对各项纳入危险因素进行单变量Logistic回归分析,对所有纳入危险因素进行多变量Logistic回归分析。窦汇、横窦、乙状窦病例视为浅静脉引流[7]。
按照患儿在入院时是否合并CAVM破裂出血分为破裂出血组和未破裂出血组,对两组的性别比例、年龄、CAVM侧别、DSA最大径、是否合并动脉瘤、病变是否位于深部、是否纯深静脉引流及静脉引流类型(浅静脉、深静脉及浅静脉合并深静脉)等资料进行单因素分析和多因素分析。
1.3 统计分析 应用SPSS 22.0(IBM公司)对数据进行分析。临床资料中计量资料进行正态
1 对象与方法
1.1 研究对象 对首都医科大学附属北京天坛医院神经外科2012年1月~2014年12月连续收治的儿童CAVM的资料进行回顾性分析。病例纳入标准:①年龄≤14岁,性别不限;②入院后DSA确诊或术后病理明确为CAVM。排除标准:①年龄>14岁;②入院后未行本院DSA确诊或术后病理明确非CAVM;③曾接受血管内栓塞治疗、立体定向放疗或开颅手术切除病变者;④动静脉畸形合并海绵状血管瘤、动静脉瘘、硬及软脑膜静脉畸形、Glen静脉畸形者。
1.2 影像诊断与临床资料采集 病例信息采集包括年龄、性别、发病症状、病灶部位及侧别。收集患儿的DSA影像资料,影像资料读取及记录由神经影像科医师与神经外科医师协作完成,收集记录畸形血管团直径、引流静脉的深浅分类,引流静脉是否纯深部引流、畸形团是否合并动脉瘤等。动静脉畸形团直径通过DSA影像冠状位上测量横径,矢状位上测量前后径及上下径,选取最大径线为畸形血管团最大直径,最终结果取两位测量者测量最大直径平均值。深静脉引流包括:大脑内静脉、基底静脉、小脑中央前静脉;小脑半球静脉引流汇入直窦、
2 结果
2.1 病例临床资料 研究共纳入患儿73例,其中入院CAVM未破裂出血者24例(癫痫首发者15例,头痛6例,神经功能障碍3例),破裂出血者49例,破裂出血率为67.1%。男47例,女26例,年龄5~14岁,平均(10.0±2.8)岁,病灶直径最小为11.91 mm,最大直径为94.08 mm。
2.2 破裂出血组与未破裂出血组临床和影像特点比较结果 分别对破裂出血组和未破裂出血组患儿的性别、年龄、CAVM侧别、DSA显示血管团最大径、是否合并动脉瘤、病变是否位于深部、是否纯深静脉引流,以及静脉引流类型(浅静脉、深静脉及浅静脉合并深静脉)进行比较。结果显示CAVM破裂出血组DSA显示血管团最大直径较未破裂出血组小,差异具有显著性;两组静脉引流类型也具有显著差异。未发现CAVM破裂出血与性别、年龄、CAVM侧别、是否合并动脉瘤、病变是否位于深部、是否纯深静脉引流有显著差异(表1)。
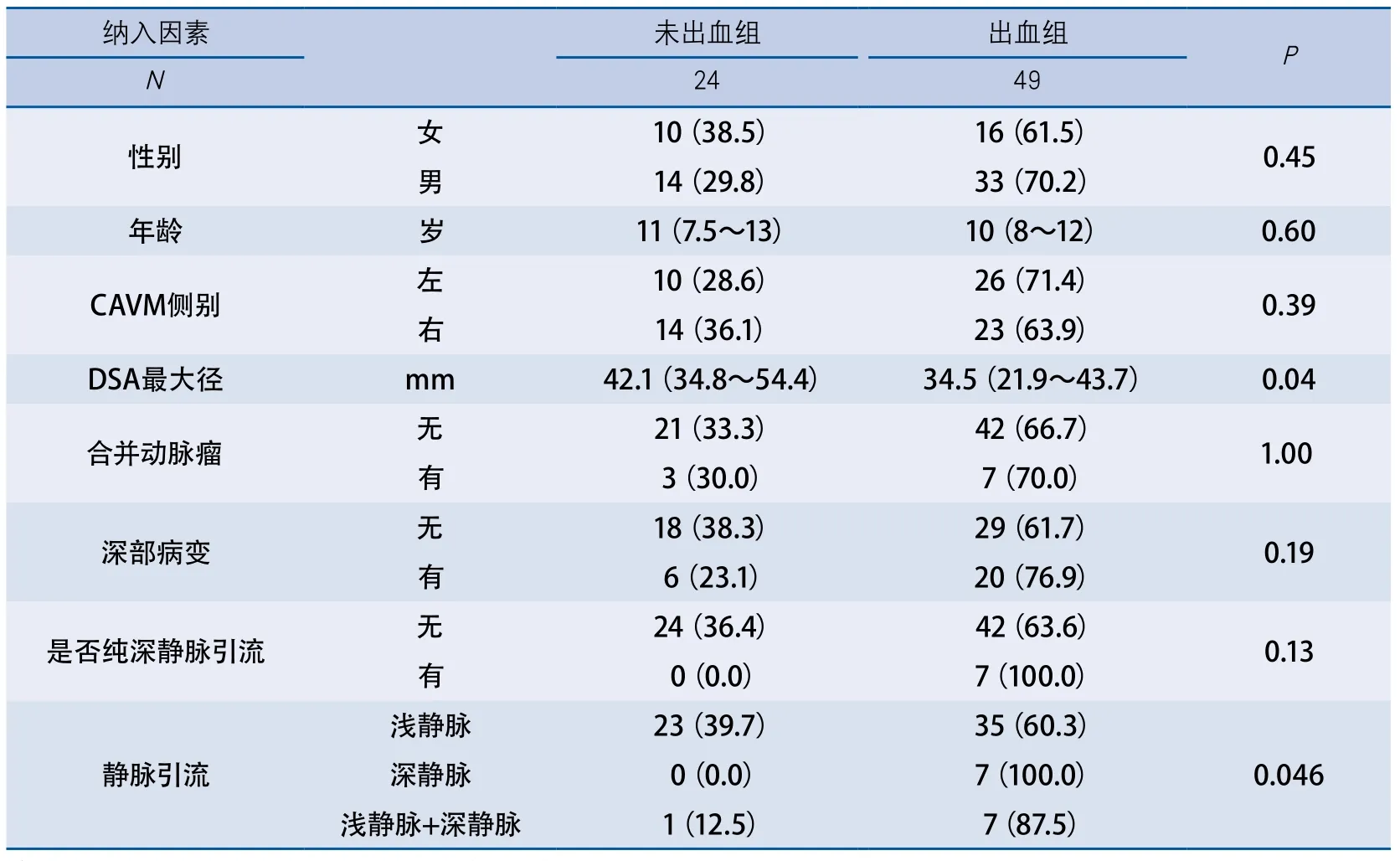
表1 破裂出血组和未破裂出血组临床特点及形态特点比较
2.3 儿童脑动静脉畸形破裂出血因素的Logistic回归分析结果 对CAVM患儿临床特点及形态特点进行单变量及多变量Logistic回归分析,结果显示直径小的CAVM是儿童CAVM出血的独立危险因素(表2)。
3 讨论
CAVM是一种先天性疾病,临床上以破裂出血为首发症状的有40%~50%[8],以癫痫为首发症状的占20%~40%[9]。CAVM是引起儿童颅内出血的原因之一,研究显示脑出血占儿童卒中约50%[5]。本组研究病例中CAVM的出血发生率为67.1%,无死亡病例。
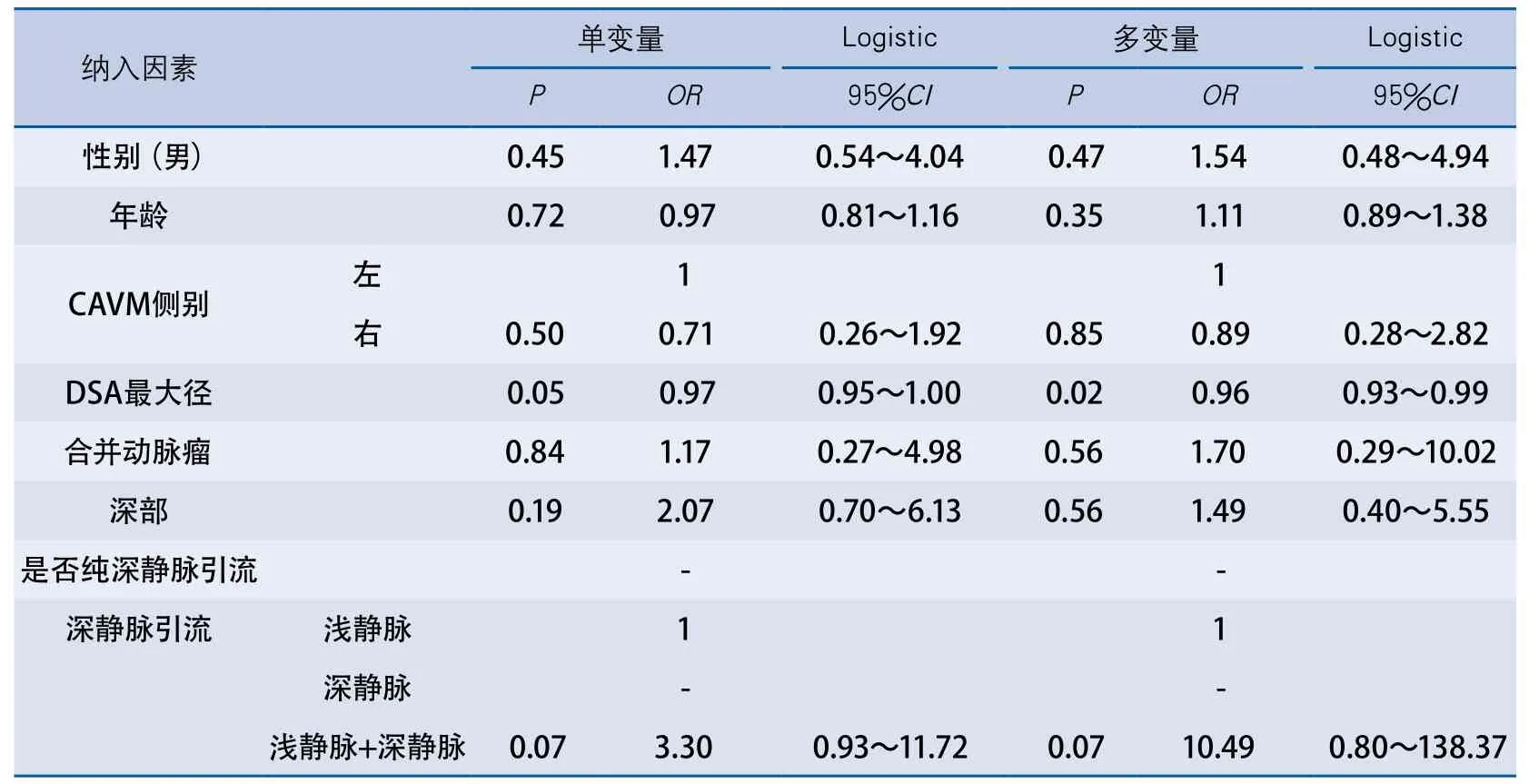
表2 儿童脑动静脉畸形出血危险因素的单变量及多变量Logistic回归分析
目前,CAVM形态学与其破裂出血相关研究主要是针对成人,对儿童CAVM出血的研究较少。Kellner等[7]研究了77例儿童CAVM的影像学特点,发现出血率为62%,小CAVM病变、功能区病变及深静脉引流是出血的独立危险因素。Zheng等[10]对127例年龄小于18岁的儿童CAVM患者进行了影像学研究,发现畸形血管团小及深静脉引流是儿童CAVM出血的独立危险因素。Spetzler研究发现儿童CAVM破裂出血与引流静脉形态特点有关,深静脉引流、单支深静脉引流、引流静脉狭窄均增加引流静脉回流阻力[11],引流静脉回流阻力升高易引起此类CAVM出血。虽然出血的病理生理学机制还不是很明确,但有些学者提出CAVM大小与供血动脉压力有关系。da Costa[12]在临床手术治疗中观察到小的CAVM病变具有更大的供血动脉压力。尽管研究提示小的CAVM可能与出血性改变有关,但目前前瞻性的研究并没有发现病变大小可以用来预测出血[13]。在本课题研究中,单因素分析及多因素统计分析结果均提示,小CAVM病变是儿童CAVM出血的独立危险因素,与以上研究结果类似。
深静脉引流在成人CAVM的课题研究中被普遍认为与出血密切相关,而该指标是否能作为儿童CAVM出血的预测因素,目前相关研究有限。Sahlein[13]和Kim[14]的研究表明,性别、既往出血史、深部动静脉畸形、深静脉引流及伴发相关动脉瘤等临床特点和形态特征被认为是动静脉畸形破裂出血的主要危险因素。Marks等[15]发现出血病例更多见于中央深静脉引流(94%),而皮层引流(37%)及混合引流(50%)出血较少。Miyasaka等[16]的研究得到类似的结论,94%的出血伴随着极深静脉引流。前瞻性研究也证明了深静脉引流[17]和极深静脉引流[1]是CAVM预测将来出血的危险因素。本项研究中只有7例为深静脉引流,虽然均出现于出血组,但由于病例数量少,不具有统计学意义,有待进一步扩大样本进行研究,深部病变一般被认为具有深静脉引流,故深静脉引流与深部病变具有同样的预测意义,在本研究中,深部病变及深静脉引流均不是出血的独立危险因素。
本研究为回顾性研究,样本例数少,下一步应扩大样本例数,设计前瞻性研究,以进一步论证儿童CAVM出血相关因素。另外,本组研究病例死亡率为0,考虑纳入病例均为神经外科入院病例,且可行DSA检查明确诊断的患者,部分急诊颅内出血未能明确病因的儿童病例未纳入本研究,因此,本次研究未能完全描述儿童CAVM出血相关因素。
1 Stapf C, Mast H, Sciacca RR, et al. Predictors of hemorrhage in patients with untreated brain arteriovenous malformation[J]. Neurology, 2006,66:1350-1355.
2 Friedlander RM. Clinical practice. Arteriovenous malformations of the brain[J]. N Engl J Med, 2007,356:2704-2712.
3 Fullerton HJ, Wu YW, Zhao S, et al. Risk of stroke in children:ethnic and gender disparities[J]. Neurology,2003, 61:189-194.
4 Stapf C, Mast H, Sciacca RR, et al. The New York Islands AVM Study:design, study progress, and initial results[J]. Stroke, 2003, 34:e29-e33.
5 Broderick J, Talbot GT, Prenger E, et al. Stroke in children within a major metropolitan area:the surprising importance of intracerebral hemorrhage[J]. J Child Neurol, 1993, 8:250-255.
6 Anderson RC, McDowell MM, Kellner CP, et al.Arteriovenous malformation-associated aneurysms in the pediatric population[J]. J Neurosurg Pediatr, 2012, 9:11-16.
7 Kellner CP, McDowell MM, Phan MQ, et al.Number and location of draining veins in pediatric arteriovenous malformations:association with hemorrhage[J]. J Neurosurg Pediatr, 2014, 14:538-545.
8 Gabriel RA, Kim H, Sidney S, et al. Ten-year detection rate of brain arteriovenous malformations in a large,multiethnic, defined population[J]. Stroke, 2010, 41:21-26.
9 Wedderburn CJ, van Beijnum J, Bhattacharya JJ, et al. Outcome after interventional or conservative management of unruptured brain arteriovenous malformations:a prospective, population-based cohort study[J]. Lancet Neurol, 2008, 7:223-230.
10 Zheng T, Wang QJ, Liu YQ, et al. Clinical features and endovascular treatment of intracranial arteriovenous malformations in pediatric patients[J]. Childs Nerv Syst, 2014, 30:647-653.
11 Spetzler RF, Hargraves RW, McCormick PW, et al.Relationship of perfusion pressure and size to risk of hemorrhage from arteriovenous malformations[J]. J Neurosurg, 1992, 76:918-923.
12 da Costa L, Wallace MC, Ter Brugge KG, et al. The natural history and predictive features of hemorrhage from brain arteriovenous malformations[J]. Stroke,2009, 40:100-105.
13 Sahlein DH, Mora P, Becske T, et al. Features predictive of brain arteriovenous malformation hemorrhage:extrapolation to a physiologic model[J].Stroke, 2014, 45:1964-1970.
14 Kim H, Al-Shahi Salman R, McCulloch CE, et al.Untreated brain arteriovenous malformation:patientlevel meta-analysis of hemorrhage predictors[J].Neurology, 2014, 83:590-597.
15 Marks MP, Lane B, Steinberg GK, et al. Hemorrhage in intracerebral arteriovenous malformations:angiographic determinants[J]. Radiology, 1990, 176:807-813.
16 Miyasaka Y, Yada K, Ohwada T, et al. An analysis of the venous drainage system as a factor in hemorrhage from arteriovenous malformations[J]. J Neurosurg,1992, 6:239-243.
17 Stefani MA, Porter PJ, terBrugge KG, et al. Large and deep brain arteriovenous malformations are associated with risk of future hemorrhage[J]. Stroke, 2002,33:1220-1224.
【点睛】
本研究对73例儿童脑动静脉畸形的特点进行多因素分析,显示畸形血管团的直径较小是其破裂出血的危险因素。
