妊娠期糖尿病患者糖化血红蛋白水平与不良妊娠结局的关系
2015-01-19王海霞
王海霞
广东省中山市东凤人民医院妇产科,广东中山 528450
妊娠期糖尿病(gestational diabetes mellitus,GDM)是妇女妊娠期较常见的一种糖代谢功能障碍[1],一般指妊娠期妇女初次出现或识别到各类糖代谢异常,属于高危妊娠,对母婴都会造成严重影响[2]。 近年来随着人们生活水平的提高,GDM 的发病率也逐年上升。 若妊娠期妇女体内胰岛素分泌有障碍,易出现糖代谢异常,导致血糖持续升高,则出现GDM。 目前对于GDM 的病因还有待进一步研究,但一般认为与妊娠中后期胰岛素分泌不足、 体内较多拮抗胰岛素的因素存在、胰岛素受体缺陷等因素有关。GDM 患者需通过合理饮食[3]、适量运动[4]、适量使用胰岛素[5]等进行合理的血糖调节, 否则对母体和胎儿都会造成严重后果[6]。
GDM 会引发较多产科不良妊娠结局, 患者可能出现泌尿系统感染、羊水过多、酮症酸中毒等,发生早产、自然流产、巨大儿的概率也会增高;新生儿还可能出现畸形、新生儿合并症。 因此,GDM 需要及时准确的诊断[7]与监控。 现以糖化血红蛋白(HbA1c)作为检测GDM 的主要指标[8],可用于评价较长时间内人体的糖代谢水平且不受某些致血糖波动因素的影响。本研究选择80 例GDM 的患者为研究对象,对其进行严格科学的血糖控制,通过检测HbA1c值并随访记录其不良妊娠结局,以探究HbA1c水平与产科不良妊娠结局发生率的关系,现将研究具体报道如下:
1 资料与方法
1.1 一般资料
以2013 年11 月~2014 年12 月中山市东凤人民医院(以下简称“我院”)妇产科住院部收治的80 例GDM 的患者为研究组,再选取我院同期非GDM 的正常孕妇80 例为对照组。研究组患者均经口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)确诊为GDM。孕龄24~28 周,年龄21~34 岁,平均(25.6±2.8)岁。 对其进行严格且科学的血糖控制指导,从饮食、运动、胰岛素使用方面对血糖加以控制[9],对所有患者均进行追踪研究至终止妊娠,获得完整的病历资料。 两组患者年龄、孕龄比较差异无统计学意义(P >0.05),具有可比性。
1.2 纳入与排除方法
所有研究组患者入组前均按照妇产科学诊断基准,采用OGTT:采集已空腹12 h 患者的肘静脉血2 mL 以检测空腹血糖;再采集其服用37.5 g/mL 葡萄糖水后1、2 h 的静脉血进行血糖测定。 结果若达到空腹血糖≥5.1 mmol/L、1 h 血糖≥10.0 mmol/L、2 h 血糖≥8.5 mmol/L 中任一项,均可确诊为GDM[10]。 根据相关标准, 正常人体HbA1c水平为4%~6%,若HbA1c>6%则为异常。 由于HbA1c水平不受血糖暂时性波动的影响,血糖略有升高时也保持在正常水平,因此不能用于反映较小的高血糖峰,本研究以HbA1c值达6.5%时为评估研究组患者产科妊娠结局的临界值。 对照组患者同样经OGTT 检测, 未被诊断为GDM 且HbA1c≤6.5%。 终止妊 娠前维持HbA1c≤6.5%。
排除妊娠28 周前便行终止妊娠、 院外分娩或由于其他原因造成无法正常二次采血以测定HbA1c值的患者。
1.3 观察指标
为研究HbA1c水平与产科不良妊娠结局发生率的关系,对两组进行追踪,根据测得的HbA1c值,观察患者终止妊娠的周数、体内羊水量、胎膜早破、胎儿宫内窘迫等不良妊娠结局的发生情况。
1.4 检测方法
所有患者均进行2 次HbA1c水平测定,第1 次为确诊GDM 的次日,第2 次为确定终止妊娠后入院次日。两次HbA1c水平的测定方法[11]如下:研究组患者在确诊GDM 后空腹10 h 于次日早晨进行肘静脉血采集(2 mL),放置于含有EDTA-K2 的抗凝管中,通过离心操作分离出血清、血浆后2 h 内采用自动生化分析仪(日立公司,7600 型)分析,再用HbA1c检测试剂进行HbA1c水平测定(德国Roche 公司)。
1.5 诊断标准
早产[12]:在妊娠期28~37 周进行分娩的产妇;羊水过多[13]:分娩前进行最后一次超声波检测,显示产妇腹部四象限羊水池深度综合≥18 cm 或四象限中最大羊水池深度≥8 cm; 或分娩之后收集的羊水量>2000 mL。 巨大儿[14]:体重>4000 g 的新生儿。 胎膜早破[15]:邻近分娩前(即强烈且有规律的子宫收缩每间隔5 min 持续半分钟及以上,同时出现行进性宫颈管消失、子宫口扩张及胎儿先露部位下降时)胎膜破裂的产妇。胎儿宫内窘迫:连续10 min 胎心率>180 次/min或<120 次/min,胎心监护[16]呈现重度变异减速及持续的晚期减速。
1.6 统计学方法
采用SPSS 19.0 统计学软件进行数据分析, 计量资料数据用均数±标准差(±s)表示,两组间比较采用t 检验;计数资料用率表示,组间比较采用χ2检验,以P <0.05 为差异有统计学意义。
2 结果
2.1 两组HbA1c 水平的变化情况
两组均进行了2 次HbA1c水平的测量,初次测量时,研究组患者HbA1c水平明显高于对照组,差异有统计学意义(P <0.05);经过一段时间科学的血糖控制,第2 次测量时,研究组HbA1c水平仍明显高于对照组,差异有统计学意义(P <0.05)。 而研究组、对照组的二次测量HbA1c水平均低于初次测量值,差异均有统计学意义(P <0.05)。 见表1。
表1 两组糖化血红蛋白水平比较(%,±s)

表1 两组糖化血红蛋白水平比较(%,±s)
组别 例数 初次测量 二次测量 t 值 P 值研究组对照组t 值P 值80 80 6.24±0.39 5.75±0.72 11.23<0.05 5.84±0.76 5.37±0.82 8.07<0.05 21.01 17.98<0.05<0.05
2.2 两组及以6.5%为界不同糖化血红蛋白水平的患者不良妊娠结局发生情况比较
对照组早产、羊水过多、巨大儿、宫内窘迫的发生率显著低于研究组,差异均有统计学意义(P <0.05);两组胎膜早破发生率比较,差异无统计学意义(P >0.05)。以6.5%为评估产科不良妊娠结局的HbA1c的临界值。研究显示,研究组GDM 患者经过一定时间的血糖控制, 二次测量后研究组患者中HbA1c>6.5%者发生早产、羊水过多、巨大儿、宫内窘迫的概率明显高于HbA1c≤6.5%的患者 (P <0.05), 但研究组HbA1c≤6.5%患者胎膜早破发生率与HbA1c>6.5%者比较,差异无统计学意义(P >0.05),且对照组胎膜早破的发生率与研究组比较,差异无统计学意义(P >0.05)。见表2、3。
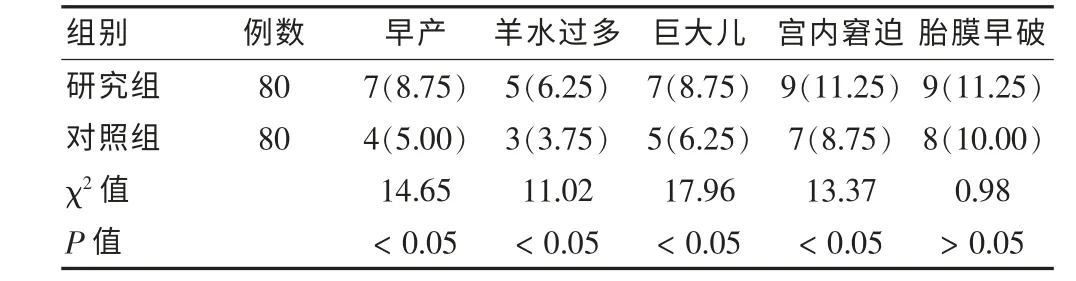
表2 两组产科不良妊娠结局发生情况比较[n(%)]

表3 以6.5%为界不同糖化血红蛋白水平的患者不良妊娠结局发生情况比较[n(%)]
2.3 不同糖化血红蛋白水平患者不良妊娠结局发生情况比较
为进一步探究GDM 患者血液HbA1c水平与产科不良妊娠结局发生率的关系, 按HbA1c水平进行分组:≤6.0%、>6.0%~6.5%、>6.5%~7.0%和>7.0%,分别对不同HbA1c水平下GDM 患者产科不良妊娠结局的发生率进行统计比较, 结果显示,GDM 患者早产、羊水过多、巨大儿及胎儿宫内窘迫发生率均随HbA1c水平的升高而显著增大, 差异均有统计学意义 (P <0.05); 胎膜早破发生率未随HbA1c水平的升高而增加,差异无统计学意义(P >0.05)。 见表4。
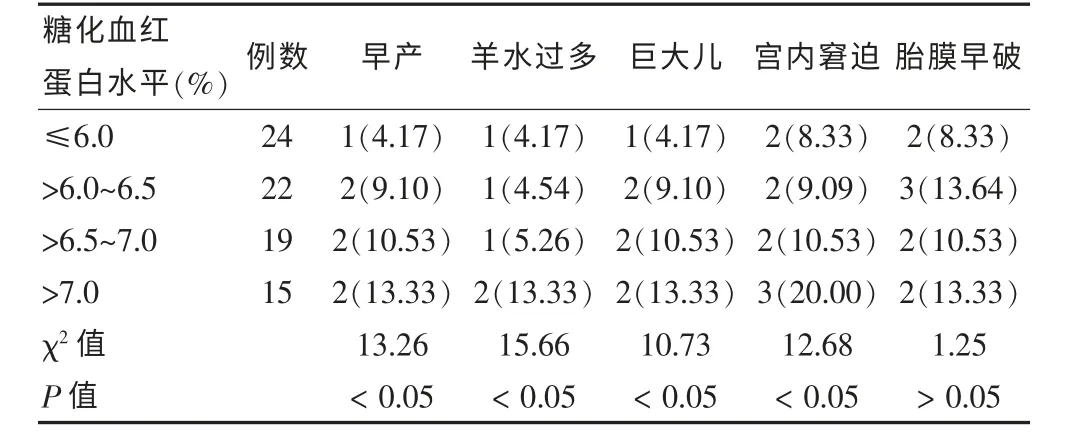
表4 不同糖化血红蛋白水平患者不良妊娠结局发生情况比较[n(%)]
3 讨论
妊娠是一段特殊时期,妇女的身体会出现一系列的生理变化,而此期间内的糖代谢变化即是一项重要的生理改变。 一般情况下,妊娠期间妇女的空腹血糖会低于非妊娠期, 妊娠初阶段空腹血糖会减少大约10%,中、晚孕期空腹血糖还会进一步下降,此阶段是GDM 的高发期。 血糖减少与两个因素有关,一方面胎儿的生长发育会消耗母体大量的血糖; 另一方面,妊娠期妇女空腹时,胰岛素能极大地促进葡萄糖进入血液组织中,使其血糖明显下降,其尿液中含糖量较高也对其空腹血糖下降有一定影响。 有研究显示,正常妊娠期妇女在食用一定量碳水化合物后,血糖峰值较非妊娠妇女更高且更缓慢到达,恢复正常血糖水平也更慢; 进食后体内胰岛素含量的变化规律与之类似,提示妊娠期妇女体内存在较多拮抗胰岛素的因素,使得正常妊娠期妇女对胰岛素的敏感性弱于非妊娠期[17]。 因此为了更好地进行糖代谢、维持健康代谢状态,妊娠期妇女需要分泌更多的胰岛素,最终使血液中胰岛素水平上升,继续起到降血糖作用。 但对胰岛素分泌有障碍的妊娠期妇女来说,这一生理过程不能顺利进行便使得其妊娠期糖代谢出现异常,导致血糖持续升高,故出现GDM。 GDM 是在妊娠期出现的糖代谢异常,多项循证医学的研究已证明其是一种较严重的疾病, 如不能及时诊断并通过合理治疗调控血糖,会引发多种产科不良妊娠结局,影响母体与胎儿健康[17]。 现今临床上主要以HbA1c为评价一段时间内血糖控制水平的金指标进行血糖监测, 主要因为HbA1c形成相当缓慢且一般不可逆转, 经血红蛋白与糖类物质作用生成[18],维持在红细胞生命周期120 d内,其生成速度与红细胞周围环境中的血糖浓度呈正相关。因此,HbA1c水平可用于反映人体1~3 个月内平均血糖浓度且不受某些因素波动的影响,能帮助医师了解GDM 患者的病情、监测某些不良妊娠结局,从而及时改善治疗方法。可见,HbA1c作为临床血糖控制重要的监测指标,影响GDM 的治疗、预后判定等多个方面,本研究从HbA1c水平与产科不良妊娠结局发生率的角度入手, 研究GDM 患者产科不良妊娠结局发生率与HbA1c水平的关系。 目前,GDM 患者较长出现的不良妊娠结局有早产、羊水过多、巨大儿、胎膜早破及胎儿宫内窘迫[19]。 目前,对于某些不良妊娠结局的发生机制已有相关报道,如羊水过多是因为胎儿长期暴露于高血糖环境中自身血糖也升高, 血液呈高渗、尿液增多,过量羊水主要为胎儿尿液,其次才为羊膜产生;胎儿宫内窘迫则是由于GDM 患者受高血糖刺激,胎盘毛细血管壁受损引起血管痉挛, 由于血管腔狭小、血流量下降,导致胎盘供养供血出现异常,最终GDM 患者更易出现胎儿宫内窘迫[20-21]。
本研究结果中,研究组患者经过一段时间的血糖控制后,HbA1c水平由(6.24±0.39)%下降为(5.84±0.76)%,变化具有显著性(P <0.05),显示GDM 患者经有效的血糖控制措施,可达到显著降低血糖的效果。 对于早产、羊水过多、干预后巨大儿及胎儿宫内窘迫这样的产科不良妊娠结局,GDM 患者的不良妊娠结局发生率都明显高于对照组(P <0.05),且在研究组内部,不同HbA1c水平下GDM 患者不良妊娠结局的发生率也不尽相同,呈现出随HbA1c水平升高不良妊娠结局发生率增加的现象(P <0.05)。仅对于胎膜早破,研究组与对照组发生率差异无统计学意义(P >0.05)且该不良妊娠结局发生比率与HbA1c水平无关(P >0.05)。因此,临床上可通过测定HbA1c值对潜在的不良妊娠结局进行预测、判定并进一步深化治疗,降低疾病风险。
通过对GDM 患者HbA1c水平与产科不良妊娠结局发生率的关系的研究,揭示了HbA1c在GDM 诊断、检测、预后等多方面的重要临床意义,结果说明,随着HbA1c水平升高,GDM 患者早产、羊水过多、巨大儿等不良妊娠结局发生率增加, 提示在临床中需加强HbA1c的监测,对相应的不良妊娠结局做好预判[22]、治疗工作,减少GDM 对母婴的伤害,保证母婴平安。
[1] Reece EA,Leguizamón G,Wiznitzer A.Gestational diabetes:the need for a common ground [J]. The Lancet,2009,373(9677):1789-1797.
[2] 汪漪.妊娠期糖尿病与妊娠结局的关系[D].苏州:苏州大学,2014.
[3] 戚本华,马文君.妊娠糖尿病的营养治疗新进展[C]//中国营养学会青年工作委员会.营养与慢性病——中国营养学会第七届理事会青年工作委员会第一次学术交流会议论文集.营养学报,2010,(4):416.
[4] 纪文文.生活方式干预对妊娠期糖尿病且产后糖耐量减低产妇糖代谢状况的影响[D].北京:北京协和医学院,2012.
[5] 魏雯雯.妊娠期糖尿病需胰岛素治疗的相关因素研究[D].天津:天津医科大学,2013.
[6] Leary J,Pettitt DJ,Gestational diabetes guidelines in a HAPO world [J]. Best Practice & Research Clinical Endocrinology & Metabolism,2010,24(4):673-685.
[7] 魏玉梅,杨慧霞.妊娠期糖尿病诊断标准变迁[J].中国实用妇科与产科杂志,2013,29(4):295-298.
[8] 王凤环.糖化血清白蛋白在正常及妊娠期糖尿病孕妇中的临床研究[D].苏州:苏州大学,2014.
[9] 毛黎娟.血糖干预对妊娠期糖尿病产妇妊娠结局的影响观察[J].中国医药指南,2014,12(34):67-68.
[10] 陈元元.妊娠期糖尿病诊断孕周和糖化血红蛋白水平与围产结局的关系[D].杭州:浙江大学,2010.
[11] 严芝光,钟东.糖化血红蛋白的检测技术与临床应用进展[J].检验医学与临床,2012,9(6):714-716.
[12] 余红玲.早产的诊治进展[J].中国医学创新,2011,8(10):188-189.
[13] 吐尔逊阿衣·阿不力米提,哈斯也提·木沙.孕中晚期羊水过多的相关因素分析[J].中国保健营养,2013,(7):1721-1722.
[14] 南淑玲.巨大儿与分娩结局的临床探讨[J].中国妇幼保健,2011,26(12):1816-1817.
[15] 孙中平.感染与胎膜早破的相关性分析[D].天津:天津医科大学,2012.
[16] 吴淑玲,彭小莲,蔡名利.胎心监护联合胎儿脐血流监测预测胎儿宫内窘迫的研究[J].中国现代医生,2011,49(34):47-48.
[17] Lowe LP,Metzger BE,Dyer AR,et al. Hyperglycemia and adverse pregnancy outcome (hapo)study associations of maternal A1C and glucose with pregnancy outcomes [J].Diabetes Care,2012,35(3):574-580.
[18] 李潇.妊娠期糖尿病糖化血红蛋白水平与妊娠结局探讨[J].中国妇幼保健,2012,27(13):1936-1938.
[19] Crowther CA,Hiller JE,Moss JR,et al. Effect of treatment of gestational diabetes mellitus on pregnancy outcomes[J].New Engl J Med,2005,352(24):2477-2486.
[20] 袁世琳,全启花.妊娠期糖尿病的孕期管理对分娩结局的影响[J].中外医学研究,2014,12(8):122-123.
[21] 周建良.妊娠期糖尿病88 例临床研究[J].中外医学研究,2014,12(4):142-143.
[22] 蔺莉.预测妊娠期糖尿病患者不良结局的临床及实验室指标[J].中华产科急救电子杂志,2013,12(4):248-252.
