前置胎盘并胎盘植入对母婴结局的影响及危险因素分析
2015-01-19李洪梅
李洪梅
山东省泰安市新汶矿业集团中心医院妇产科,山东泰安 271219
胎盘植入临床指由患者蜕膜组织缺失,胎盘绒毛组织出现粘连、甚至入侵并刺穿子宫肌层而引起的一种胎盘病理状态,常并发于前置胎盘患者[1-2]。 前置胎盘并胎盘植入为产妇妊娠期少见且严重的并发症,可引起产妇在分娩前后发生大出血, 一旦出血不能控制,需切除子宫,情况严重时危及母婴生命,严重影响患者的心理、生理健康[3-4]。当前,随着计划外妊娠的增多、剖宫产率的增大、产妇生育年龄的升高等,前置胎盘并胎盘植入的发生率显著升高。前置胎盘并胎盘植入可引起产后出血、早产、新生儿窒息,并增大了产妇子宫切除的概率。临床研究显示,年龄、孕次、孕龄、产次、剖宫产史、流产次数、前置胎盘类型、分娩方式、产后出血量、有无合并胎盘植入、母婴结局等在一定程度上对前置胎盘患者出现胎盘植入均有一定的影响。因此,探讨前置胎盘并胎盘植入对母婴的影响,并探讨其发病的危险因素,制订有效的预防措施,对前置胎盘并胎盘植入的预防具有深远的临床意义。 基于此,本文回顾性分析了山东省泰安市新汶矿业集团中心医院(以下简称“我院”)155 例前置胎盘患者的临床资料, 分析了31 例前置胎盘并胎盘植入患者母婴结局,并探讨了前置胎盘患者发生胎盘植入的危险因素,现报道如下:
1 资料与方法
1.1 一般资料
回顾性分析2007 年1 月~2014 年12 月在我院分娩的14 062 例单胎产妇的临床资料, 其中前置胎盘患者155 例, 依据合并胎盘植入与否分为两组,其中观察组为31 例前置胎盘并胎盘植入患者, 年龄23~40岁,产前孕龄(37.1±4.5)周,孕次(2.52±1.43)次。 对照组为124 例前置胎盘未合并胎盘植入患者, 年龄22~40岁,产前孕龄(36.9±4.2)周,孕次(2.43±1.68)次。排除多胎产妇、并发严重其他严重疾病、资料不全者。两组患者年龄、孕龄、孕次比较差异无统计学意义(P>0.05),具有可比性。
1.2 诊断标准
前置胎盘[5]:经产前超声、分娩中证实,胎盘的下缘达到甚至覆盖子宫颈内口。胎盘植入[6]:①超声检查结果显示胎盘后的间隙消失, 且患者子宫-膀胱出现血管异常连接。②分娩时,患者胎盘不能自行剥离,徒手剥离可见胎盘组织和子宫壁粘连。③粘连部位组织病理检查结果确诊。
1.3 方法
组成3 人小组,查阅产妇病历。 设计危险因素调查表,对前置胎盘产妇的资料进行统计,包括:年龄、孕次、孕龄、产次、剖宫产史、流产次数、前置胎盘类型、分娩方式、产后出血量、有无合并胎盘植入、母婴结局等。 收集的指标先进行单因素分析,并将有明显差异的危险因素指标进行Logistic 回归分析。
1.4 统计学方法
采用SPSS 17.0 统计学软件进行数据分析, 计量资料数据用均数±标准差 (±s), 组间比较采用t 检验;计数资料用率表示,组间比较采用χ2检验;多因素分析使用Logistic 回归分析; 以P <0.05 为差异有统计学意义。
2 结果
2.1 两组产妇结局比较
观察组产后出血率、子宫切除率均显著高于对照组,差异均有统计学意义(P=0.034、0.008)。 两组剖宫产率比较,差异无统计学意义(P=0.334)。 见表1。
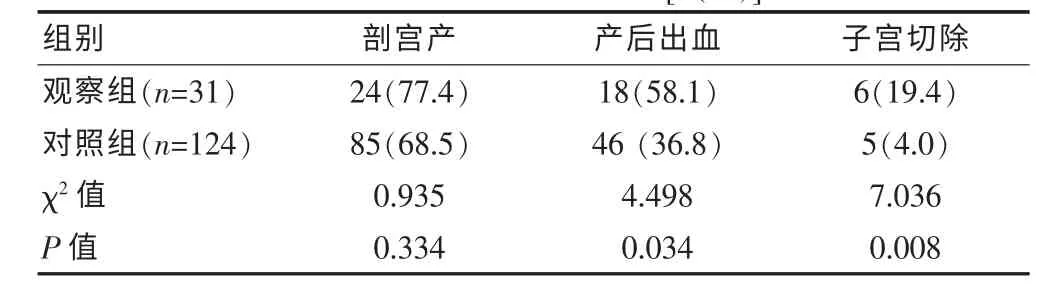
表1 两组产妇结局比较[n(%)]
2.2 两组婴儿结局比较
观察组婴儿早产率和新生儿窒息率显著高于对照组,差异均有统计学意义(P=0.012、0.042)。 两组婴儿1 min Apgar 评分比较,差异无统计学意义(P=0.663)。见表2。
2.3 前置胎盘患者胎盘植入的危险因素单因素分析
前置胎盘患者胎盘植入的危险因素单因素分析发现,不同产次、剖宫产史、流产史、前置胎盘类型的前置胎盘患者胎盘植入的发生率不同,差异均有统计学意义(P=0.001、0.000、0.027、0.001)。 见表3。
2.4 前置胎盘患者胎盘植入的危险因素Logistic 回归分析
对前置胎盘患者胎盘植入危险因素进行了Logistic 回归分析发现,产次、剖宫产史、流产史、前置胎盘类型为前置胎盘并胎盘植入的独立危险因素 (均P=0.000)。 见表4。

表3 前置胎盘患者胎盘植入的危险因素单因素分析[n(%)]
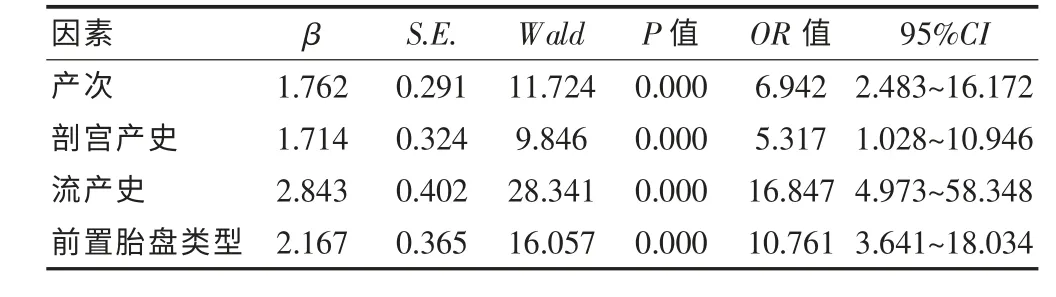
表4 前置胎盘患者胎盘植入的危险因素多因素Logistic 回归分析
3 讨论
前置胎盘临床指胎盘附着在患者子宫下段处,甚至胎盘的下缘覆盖宫颈内口, 位置低于胎先露部,多由人流、子宫畸形、宫腔内感染、多胎妊娠等因素引起,是患者妊娠晚期出血的主要原因[7-8]。 前置胎盘发生后,患者子宫下段和宫颈被覆盖处子宫肌层的弹性和收缩降低,不能有效对迫胎盘剥离后开放的血窦进行收缩压迫,易引发生产后出血;合并胎盘植入后,患者胎盘绒毛会侵入甚至刺穿肌层组织,严重影响肌层的收缩功能,在进行剥离时,易起大出血[9-10]。 当前,有统计数据显示,胎盘前置合并胎盘植入的发病率是过去50 年的10 倍以上,由于该病预后效果差,且对母婴影响很大, 因此受到了临床医师和患者的广泛关注。 探讨前置胎盘并胎盘植入对母婴的影响,及其发病的危险因素,对于前置胎盘并胎盘植入的预防具有深远的临床意义。 窦晓青[11]的研究发现,前置胎盘并胎盘植入患者产后出血率达到了56.0%。 本研究结果也显示,观察组产后出血率(58.1%)显著高于对照组的36.8%。 患者临床发生产后大出血时,先给予保守治疗,一旦治疗无效需及时给予子宫切除以挽救患者生命。 多数前置胎盘患者出现产后出血时,给予保守治疗即可控制出血,但合并胎盘植入后,保守治疗效果很差,这也是前置胎盘并胎盘植入患者高产后子宫切除率的主要原因[12-13]。 本组中,观察子宫切除率为19.4%,显著高于对照组的4.0%。 王明等[14]的研究中,前置前置胎盘并胎盘植入患者子宫切除率为25.42%,与本组结果一致。 前置胎盘并胎盘植入后,胎盘血供变差,会引起胎儿宫内窘迫,并易造成早产和感染[15]。Yeniel 等[16]的研究发现,前置胎盘产妇早产率显著增大,且胎儿体重较低。本组中,观察组婴儿早产率和新生儿窒息率分别为54.8%、35.5%,显著高于对照组的30.6%、18.5%。 结果提示,前置胎盘本身就严重影响胎儿健康,合并胎盘植入后,对胎儿的影响更大。鉴于前置胎盘并胎盘植入的高危险性,医师应给予高度的重视,早期对前置胎盘产妇进行诊断非常重要。
当前,前置胎盘尤其是合并胎盘植入的发病机制尚不明确, 很多因素都对该疾病的发生有着影响,因此,深入探讨前置胎盘并胎盘植入的危险因素,对早期进行防治具有深远意义。 患者年龄、孕次、孕龄、产次、剖宫产史、流产次数、前置胎盘类型、分娩方式、产后出血量、有无合并胎盘植入、母婴结局等临床资料都在一定程度上对前置胎盘患者出现胎盘植入概率有一定的影响。本研究对前置胎盘患者发生胎盘植入的危险因素进行了探讨, 单因素和Logistic 回归分析结果显示:产次、剖宫产史、流产史、前置胎盘类型为前置胎盘患者发生胎盘植入的危险因素。剖宫产史是前置胎盘患者出现胎盘植入的高危因素,剖宫产后患者切口处子宫内膜组织易发生异常生长,甚至出现炎性反应,并易造成蜕膜血管的损伤,进而发生子宫瘢痕,当再次受孕时,胚胎受压迫出现着床位置下移,出现胎盘剥离、肌层薄弱等,增大了胎盘绒毛穿透子宫肌层的概率。 有研究显示[17],产妇经剖宫产后再次怀孕者,发生前置胎盘的概率随剖宫产次数的增加而提升,发生前置胎盘并胎盘植入的概率也显著增大,1次剖宫产产妇发生前置胎盘并胎盘植入的概率为11%~27%,而超过4 次剖宫产产妇发生前置胎盘并胎盘植入的概率达到了67%。 李青等[18]对17 例前置胎盘并胎盘植入患者进行了分析,发现前置胎盘并胎盘植入与剖宫产史、产次、流产史密切相关,其中0、1、≥2 次剖宫产史前置胎盘产妇出现胎盘植入的概率为6.5%、42.1%、60.0%, 可以看出剖宫产史产妇发生胎盘植入的概率显著上升, 并与剖宫产次数呈正相关。本研究对两组患者首先进行了单因素分析,发现观察组有剖宫产史患者比例明显高于对照组,进一步Logistic 分析发现: 剖宫产史是前置胎盘患者发生胎盘植入的独立危险因素(OR=5.317,P=0.018)。 产次多、流产史是前置胎盘患者出现胎盘植入的高危因素,这是由于流产和分娩都会造成患者子宫内膜和肌层出现局部损伤,引起内膜发生萎缩,再次怀孕时,内膜的增长受影响,导致子宫蜕膜血管生长出现缺陷,进而增加了前置胎盘和胎盘植入的概率。 陈禄英等[19]在其研究中, 对24 例前置胎盘并胎盘植入患者进行了分析发现: 前置胎盘并胎盘植入患者孕次为 (3.2±1.2)次,显著高于前置胎盘患者的(2.1±1.1)次;前置胎盘并胎盘植入患者≥3 次流产史的比例为66.7%, 显著高于前置胎盘患者的24.7%,差异显著。 本组单因素分析发现:观察组产次多、流产史患者比例均显著高于对照组,进一步Logistic 分析发现:产次多、流产史是患者发生胎盘植入的独立危险因素(OR=6.942,P=0.000;OR=16.847,P=0.000)。 前置胎盘类型是前置胎盘患者出现胎盘植入的高危因素, 临床研究显示:中央性前置胎盘在子宫内壁上覆盖的面积有限,易发生血供不足,从而造成胎盘侵入子宫肌层,以获得足够血供。 窦晓青[11]通过分析25 例前置胎盘并胎盘植入患者的资料,前置胎盘并胎盘植入患者中央性前置胎盘的比例为64.00%,显著高于仅置胎盘患者的31.33%;边缘性、部分性前置胎盘的比例(24.00%、12.00%)显著性低于仅置胎盘患者(55.42%、13.25%)。 Esakoff 等[20]的研究发现多产、流产史等是前置胎盘发生胎盘植入的危险因素;Rosenberg 等[21]的研究发现剖宫产史是前置胎盘发生胎盘植入的危险因素,胎盘植入的发生率随剖宫产次数增加而增大。 本组单因素分析发现:观察组中央性前置胎盘患者比例明显高于对照组,进一步Logistic 回归分析发现: 中央性前置胎盘是患者发生胎盘植入的独立危险因素(OR=10.761,P=0.000)。此外,本组研究发现前置胎盘患者年龄和孕龄并不是发生胎盘植入的危险因素。但魏琳琳等[22]通过对137例胎盘前置患者和24 例合并胎盘植入患者的分析发现:胎盘前置并胎盘植入患者年龄为(29.06±5.23)岁,显著高于仅胎盘前置患者的(26.98±4.89)岁;尤其是前置胎盘产妇年龄>35 岁时,发生胎盘植入的概率较很大,而本研究发现年龄并不是前置胎盘发生胎盘植入的危险因素,分析原因:这可能是由于入选患者存在一定个体差异引起的。
综上所述, 前置胎盘并胎盘植入易引发产后出血、早产、新生儿窒息,并增大了产妇子宫切除的概率;多产次、多剖宫产史、多流产次、中央性前置胎盘是前置胎盘患者出现胎盘植入的危险因素。 临床上,应重视前置胎盘并胎盘植入的高危影响因素,做好预防工作,强化计划生育宣教,指导女性进行正确避孕,降低女性宫腔操作,分娩前准确诊断,并及时处理以确保母儿的安全[23]。
[1] Giambattista E,Ossola MW,Duiella SF,et al.Predicting factors for emergency peripartum hysterectomy in women with placenta previa[J].Arch Gynecol Obstet,2012,285(4):901-906.
[2] Rao KP,Belogolovkin V,Yankowitz J,et al. Abnormal placentation:evidence based diagnosis and management of placenta previa,placenta accreta,and vasa previa [J]. Obstet Gynecol Surv,2012,67(8):503.
[3] 张建梅,宜小如,蒋红清.产妇发生胎盘植入的危险因素Logistic 回归分析[J].中国病案,2014,15(5):74-76.
[4] 范俊梅,任景芳.65 例胎盘植入患者的危险因素分析[J].现代妇产科进展,2013,22(5):401-404.
[5] 赵金华,郭玉华,葛娜.前置胎盘合并胎盘植入的临床诊治分析[J].中国妇幼保健,2013,28(24):3935-3937.
[6] 杨延冬,杨慧霞.前置胎盘并胎盘植入诊断和处理策略[J].中国实用妇科与产科杂志,2011,27(6):416-420.
[7] 黄莺,孙海燕,隋霜.凶险型前置胎盘并发胎盘植入的临床分析[J].中国妇幼健康研究,2012,23(5):603-604,623.
[8] 郭秋明.前置胎盘发生的相关危险因素及其对妊娠结局的不良影响[J].当代医学,2012,18(21):28-29.
[9] Chen YF,Ismail H,Chou MM,et al. Exaggerated placenta site in placenta previa: an imaging differential diagnosis of placenta accreta,placental site trophoblastic tumor and molar pregnancy [J]. Taiwan J Obstet Gynecol,2012,51(3):440.
[10] 刘雁,郭晓玲,曾萌,等.凶险型前置胎盘并胎盘植入的诊治研究[J].中华产科急救电子杂志,2013,2(1):31-33.
[11] 窦晓青.前置胎盘合并胎盘植入的危险因素及其对母儿结局的影响[J].中国妇幼保健,2013,28(34):5622-5624.
[12] Rosenberg T,Pariente G,Sergienko R,et al. Critical analysis of risk factors and outcome of placenta previa [J].Arch Gynecol Obstet,2011,284(1):47-51.
[13] 卢培玲,辛崇敏,徐宝兰.前置胎盘合并胎盘植入的临床分析[J].中国妇幼健康研究,2011,22(4):464-467.
[14] 王明,张力,刘兴会,等.中央性前置胎盘并发胎盘植入59 例临床分析[J].现代妇产科进展,2011,20(4):249-252.
[15] 彭冬梅.前置胎盘与胎盘植入相关因素分析[J].临床和实验医学杂志,2012,11(3):188-189.
[16] Yeniel AO,Ergenoglu AM,Itil IM,et al. Effect of placenta previa on fetal growth restriction and stillbirth [J].Arch Gynecol Obstet,2012,286(2):295-298.
[17] Yang Q,Wen SW,Oppenheimer L,et al. Association of caesarean delivery for first birth with placenta praevia and placental abruption in second pregnancy [J]. BJOG,2007,114(5):609-613.
[18] 李青,余艳红,王志坚,等.前置胎盘合并胎盘植入对母儿结局的影响[J].现代妇产科进展,2013,22(9):738-740.
[19] 陈禄英,李淑云,陈摇君,等.前置胎盘合并胎盘植入的临床分析[J].现代妇产科进展,2015,24(2):123-125.
[20] Esakoff TF,Sparks TN,Kaimal AJ,et al. Diagnosis and morbidity of placenta accretem [J]. Ultrasound Obstet Gynecol,2011,37(3):324-327.
[21] Rosenberg T,Pariente G,Sergienko R,et al. Critical analysis of risk factors and outcome of placenta previa [J].Arch Gynecol Obstet,2011,284(1):47-51.
[22] 魏琳琳,王蕊,关淑梅.前置胎盘与胎盘植入相关因素分析[J].中国妇幼保健,2014,29(22):3569-3572.
[23] Koyama E,Naruse K,Shigetomi H,et al. Combination of BL ynch brace suture and uterine artery embolization for atonic bleeding after cesarean section in a patient with placenta previa accrete[J].J Obstet Gynaecol Res,2012,38(1):345.
