妊娠期糖尿病孕前体质指数对围产期母婴结局的影响
2014-10-16吴艳芳李秀琴吴亚雪
孙 影,吴艳芳,李秀琴,吴亚雪
妊娠期糖尿病(gestational diabetes mellifus,GDM)是妊娠期间发生的糖代谢异常。肥胖是GDM的高危因素之一。妊娠前肥胖及妊娠期体质量增加过多会对妊娠结局产生不良影响[1]。本研究通过对不同孕前体质指数(body mass indes,BMI)水平的GDM孕妇妊娠结局的比较分析,探讨GDM孕妇孕前BMI对围产期母婴结局的影响,现报道如下。
1 资料与方法
1.1 一般资料 选取2012年4月—2013年3月在海军总医院正规产检分娩的GDM孕妇238例(采用2011年12月开始实施的GDM新的行业标准[2]),均为单胎初产妇,排除孕前糖尿病。根据2001年中国肥胖问题工作组制定的中国成人体质指数分类建议[3],将研究对象依照孕前 BMI分组,BMI<18.5 kg/m2为低体质量组共 22 例,18.5 kg/m2≤BMI<25.0 kg/m2为正常组共 172 例,25.0 kg/m2≤BMI<28.0 kg/m2为超重组共 21 例,BMI≥28.0 kg/m2为肥胖组共23例。GDM的正规治疗包括健康教育、营养支持、运动、胰岛素治疗和定期血糖监测。
1.2 方法 比较各组间早产率、巨大儿发生率、剖宫产率、新生儿出生体质量、新生儿血糖水平等围产结局,分析各组间接受正规治疗的比例。
1.3 统计学处理 应用SPSS 16.0软件,计量资料以均数±标准差(±s)表示,计数资料比较采用χ2检验,多样本均数比较采用方差分析,P<0.05为差异有统计学意义。
2 结果
2.1 早产率、巨大儿发生率、剖宫产率及未正规治疗比例 各组间早产率差异无统计学意义,巨大儿发生率、剖宫产率以及未接受正规治疗的比例有统计学意义;其中,BMI超重组和肥胖组分娩巨大儿发生率与体质量正常组比较明显升高(P<0.05),但与低体质量组比较差异无统计学意义(P>0.05)。超重组剖宫产比例以及未接受正规治疗的比例与低体质量和体质量正常组比较明显升高(P<0.05),但与肥胖组比较差异无统计学意义(P>0.05)。见表1。
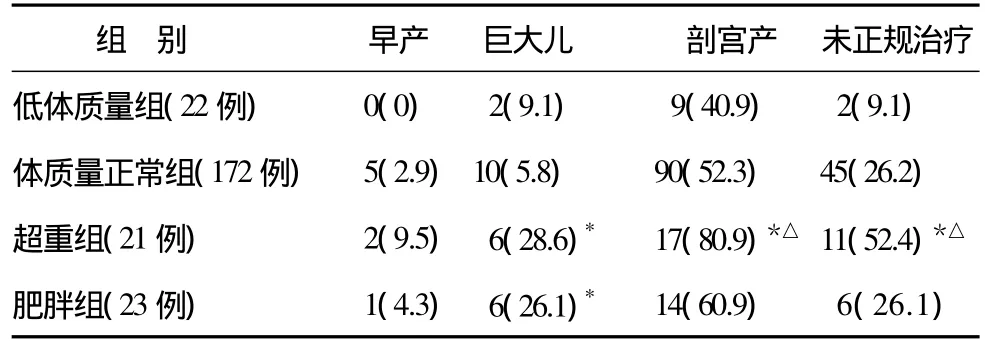
表1 4组早产率、巨大儿发生率、剖宫产率及未正规治疗比例[例(%)]
2.2 孕期体质量增加、BMI增加、新生儿血糖、新生儿体质量 肥胖组孕期体质量增加以及BMI增加与其余3组分别比较,均明显减少(P<0.05)。超重组新生儿血糖与低体质量组比较,有明显降低(P<0.01)。4组之间新生儿体质量差异无统计学意义(P>0.05)。见表 2。
3 讨论
GDM与肥胖密切相关,在Chu等[4]的研究中发现,肥胖、严重肥胖组中发生GDM的风险分别为正常体质量组的2~4倍。BMI可以客观准确地反映营养状况和基础营养条件[5]。研究报道,孕前高BMI是GDM的独立高危因素[6]。GDM对母婴造成危害,包括先兆子痫、早产、巨大儿、剖宫产以及胎儿宫内窘迫等发生率均明显升高[7]。Lapolla等[8]经过多因素回归分析发现,产前BMI是GDM孕妇发生妊娠并发症的独立高危因素。本研究表明,随着孕前BMI的不同,巨大儿发生率、剖宫产率以及未接受正规治疗的比例有统计学意义;其中,孕前BMI超重组和肥胖组情况尤为突出,分娩巨大儿的概率明显升高,在超重组剖宫产比例以及未接受正规治疗的比例也明显升高。说明妊娠前超重和肥胖不仅是GDM的主要高危因素,而且是影响GDM孕妇围产结局的重要因素。
胎盘分泌拮抗胰岛素的激素水平明显升高造成胰岛素抵抗是GDM发生的主要原因。有研究表明,肥胖发生之前往往已存在慢性高胰岛素血症和胰岛素抵抗,肥胖者脂肪组织增加,过度刺激胰岛β细胞,引起高胰岛素血症,同时肥大的脂肪细胞单位面积上的胰岛素受体相对减少,对胰岛素不敏感,胰岛素抵抗更为严重[9-10]。GDM发病在代谢和内分泌方面表现为“慢性胰岛素抵抗”与妊娠晚期“生理性胰岛素抵抗”的叠加,妊娠期胰岛细胞分泌胰岛素增加的功能不足以克服胰岛素抵抗状态[11],所以孕前肥胖的女性更易发生GDM,而肥胖的GDM孕妇较正常体质量的糖尿病孕妇胰岛素抵抗更严重,血糖控制更加困难,不良妊娠结局发生的危险更大。Langer等[12]报道了经饮食控制的肥胖GDM孕妇较正常体质量的GDM孕妇更易发生不良妊娠结局,但经胰岛素控制血糖在理想水平的肥胖GDM孕妇可达到与超重和正常体质量GDM孕妇的妊娠结局。Ogonowski等[13]研究发现,需要胰岛素治疗的GDM孕妇比例随孕前BMI的增加而增加,孕前BMI也是GDM孕妇是否需要接受胰岛素治疗的一个强有力的预测因素。本研究也提示,孕前超重的GDM孕妇更易发生不良妊娠结局。可能因为本研究中超重组患者孕前仅仅为超重而未达到肥胖程度,对控制体质量的要求不强烈,对自身潜在的危险不自知,医护人员在妊娠早期容易忽略对这部分边缘人群的重视,以至于即便诊断为GDM后其未接受正规治疗的比例也较其他组别明显升高;再加上这部分人群原本就存在的“慢性高胰岛素血症”甚至“胰岛素抵抗”,使得孕期控制血糖显得更加困难,不良妊娠结局自然升高。
应用BMI的变化判断孕期体质量增加超标较单纯体质量变化更加合理[14]。研究显示,孕前体质指数和孕期体质量增加与新生儿出生体质量和新生儿肥胖相关[15]。孕妇体质量增加过快是新生儿出生体质量增加的独立影响因素[16]。一般认为孕期BMI增加>6 kg/m2为体质量增加超标[5,14]。GDM孕妇在治疗后使BMI增加3~6 kg/m2,母婴并发症发生率将最低[17]。本研究发现,肥胖组接受治疗的动力足、对于体质量增加控制要求严,孕期体质量增加明显减少,虽然如此,但不良妊娠结局比例仍较高;即便经过很好的饮食治疗后,巨大儿发生比例仍高。因此,应避免孕前肥胖。低体质量组出于对自身体质量过低,担心孕期胎儿生长受限,在孕早期即开始刻意增加体质量,造成孕期体质量增加过快、过多,尤其是早孕期体质量增加过多,更易诱发GDM,发生不良妊娠结局。
GDM孕前BMI与围产期母婴结局有明显相关性,孕前 BMI宜控制在标准范围内,即 18.5~25.0 kg/m2;孕期应重点加强对孕前超重组和肥胖组的管理,控制孕期体质量增加,BMI变化控制在3~6 kg/m2之间,减少不良妊娠结局发生。
[1]Smith SR.The endocrinology of obesity[J].Endocrinol Metab Clin North Am,1996,25(4):921-942.
[2]杨慧霞,魏玉梅,孙伟杰.妊娠期糖尿病诊断标准的新里程碑[J].中华围产医学杂志,2010,13(3):177-180.
[3]中华人民共和国卫生部疾病控制司.中国成人超重和肥胖症预防控制指南[M].北京:人民卫生出版社,2006.
[4]Chu SY,Callaghan WM,Kim SY,et al.Maternal obesity and risk of gestational diabetes mellitus[J].Diabetes Care,2007,30(8):2070-2076.
[5]Löf M,Hilakivi-Clarke L,Sandin S,et al.Effects of prepregnancy physical activity and maternal BMI on gestational weight gain and birth weight[J].Acta Obstet Gynecol Scand,2008,87(5):524-530.
[6]王林琳,侯红瑛.妊娠期糖尿病研究进展[J].新医学,2009,40(4):271-273,228.
[7]王彧.血糖控制对妊娠期糖尿病孕妇妊娠结局和新生儿并发症的影响[J].辽宁医学院学报,2014,35(1):59-61.
[8]Lapolla A,Dalfrà MG,Bonomo M,et al.Gestational diabetes mellitus in Italy:a multicenter study[J].Eur J Obstet Gynecol Reprod Biol,2009,145(2):149-153.
[9]刘学敏,杜鹃.妊娠期糖尿病及高血压疾病孕前体重及增加情况的调查分析[J].现代妇产科进展,2013,22(10):833-834.
[10]宜小如,毛学群.孕前体重指数及孕期体重增长对妊娠结局的影响[J].中国妇幼保健,2008,23(11):1496-1497.
[11]Kühl C.Etiology and pathogenesis of gestational diabetes[J].Diabetes Care,1998,21 Suppl 2:B19-B26.
[12]Langer O,Yogev Y,Xenakis EM,et al.Overweight and obese in gestational diabetes:the impact on pregnancy outcome[J].Am J Obstet Gynecol,2005,192(6):1768-1776.
[13]Ogonowski J,Miazgowski T,Kuczyńska M,et al.Pregravid body mass index as a predictor of gestational diabetes mellitus[J].Diabet Med,2009,26(4):334-338.
[14]Leung TY,Leung TN,Sahota DS,et al.Trends in maternal obesity and associated risks of adverse pregnancy outcomes in a population of Chinese women[J].BJOG,2008,115(12):1529-1537.
[15]Cypryk K,Szymczak W,Czupryniak L,et al.Gestational diabetes mellitus-an analysis of risk factors[J].Endokrynol Pol,2008,59(5):393-397.
[16]Ludwig DS,Currie J.The association between pregnancy weight gain and birthweight:a within-family comparison[J].Lancet,2010,376(9745):984-990.
[17]雷友金,黄俊彦,周泽娟.妊娠期糖尿病孕妇孕期体重指数增长对妊娠结局影响的临床分析[J].中国妇幼保健,2008,23(13):1775-1776.
