妊娠期糖尿病患者微炎症状态对妊娠结局的影响
2014-08-07张小琳
张小琳
妊娠期糖尿病患者微炎症状态对妊娠结局的影响
张小琳
目的 研究妊娠期糖尿病微炎症状态对妊娠母婴结局的影响。方法 选择48例确诊为妊娠期糖尿病合并炎症因子异常患者为观察组,同时选取36例妊娠期糖尿病无炎症因子异常患者为对照组。采用回顾性分析方法,对比两组孕妇一般情况、妊娠母婴结局进行比较。结果 观察组患者高血压、胎膜早破、早产儿、胎儿宫内窘迫、巨大儿发生率、剖宫术率较对照组增加,差异有统计学意义(P<0.05)。结论 尽早对产妇进行糖耐量筛查,及时干预,对于合并微炎症状态患者积极祛除危险因素,有利于改善母婴结局。
妊娠期糖尿病;炎症因子;妊娠结局
妊娠期糖尿病(GDM)是妊娠期常见的合并症之一,指妊娠前糖代谢正常或有潜在糖耐量减退,妊娠期才出现或发现糖尿病的现象,其发病率约为1%~5%,妊娠期糖尿病患者部分存在炎症介质水平较正常孕妇升高。现对我院2007年1月至2012年12月就诊的妊娠期糖尿病患者微炎症介质对妊娠结局影响进行回顾性分析,现报道如下。
1 资料与方法
1.1 一般资料 2007年1月至2012年12月在中山市小榄人民医院进行规律产期检查并确诊为妊娠期糖尿病患者596例。观察组纳入标准:①确诊为妊娠期糖尿病;②于妊中期、妊晚期分别采血检查超敏C-反应蛋白(hsCRP)和白介素1(IL-1)且两次均高于正常参考值范围;③排除明显感染、结缔组织疾病等。对照组纳入标准:妊娠中、晚期采血hsCRP、IL-1均在正常范围内,其余标准同观察组一致。根据标准共筛选观察组48例,平均年龄(34 ±6)岁;对照组36例,平均年龄(35±6)岁。两组患者一般资料差异无统计学意义(P>0.05),具有可比性。
1.2 观察指标 对比并记录两组患者孕周空腹血糖(FPG)、糖化血红蛋白(HbA1C)、C-反应蛋白(hsCRP)、白细胞介索-6(IL-6)、妊娠结局以及新生儿情况。
1.3 研究方法
1.3.1 妊娠期糖尿病的确诊 2010 年国际妊娠与糖尿病研究组织(international association of diabetes and pregnancy study groups,IADPSG)诊断标准[1]:①FPG≥7.0 mmol/L;②糖化血红蛋白≥6.5%;③随机血糖≥11.1 mmol/L,复查FPG 或者糖化血红蛋白,若FPG≥7.0 mmol/L或糖化血红蛋白≥6.5%,诊断糖尿病合并妊娠。其他所有非糖尿病患者在妊娠24~28周时常规进行75 g OGTT,达到或超过下列至少一项指标,即FPG服糖后1、2 h血糖分别为5.1 mmol/L、10.0 mmol/L及8.5 mmol/L,即诊断GDM。
1.3.2 相关指标的检测 两组患者于清晨采空腹静脉血6 ml;血糖采用葡萄糖氧化酶法,糖化血红蛋白采用色谱法,hsCRP采用乳胶增强免疫比浊法测定,正常值:0~8 mg/L;空腹胰岛素采用化学发光法,IL-6采用化学发光法,正常值:0~10 ng/L。
1.3.3 胰岛β细胞功能评价 用HOMA模型计算胰岛素抵抗指数HOMA-IR=(FINS×FBG)/22.5。
1.4 统计学方法 采用SPSS 16.0统计软件,计数资料两组间比较采用χ2检验,计量资料采用(±s)表示,计量资料两组间采用非配对t检验,P<0.05为差异有统计学意义。
2 结果
如表1、2、3所示:观察组患者年龄、HbA1C与对照组比较,差异无统计学意义(P>0.05),其余各项指标计数,差异有统计学意义(P<0.05);观察组妊娠期高血压、剖宫术、早产、胎儿宫内窘迫及新生儿巨大胎、疾病发生率高于对照组(P<0.05);而两组在早产、胎膜早破及新生儿低血糖、低血钙的发生率方面比较,差异无统计学意义(P>0.05)。
表1 两组患者一般情况对比(±s)

表1 两组患者一般情况对比(±s)
注:*为妊娠中期检验结果;#为妊娠晚期检验结果
组别 例数 年龄(岁) 确诊孕周(周) HbA1C hsCRP*hsCRP#IL-6*IL-6#HOMA-IR观察组 48 34±6 24.4±2.3 6.7±1.2 2.54±0.702.73±0.3015.3±1.2 17.1±2.5 4.51±1.10对照组 36 35±6 21.3±2.5 6.5±0.9 0.85±0.200.75±0.208.2±1.4 7.5±1.6 2.43±0.22 P值 0.211 0.012 0.170 0.002 0.005 0.003 0.034 0.008
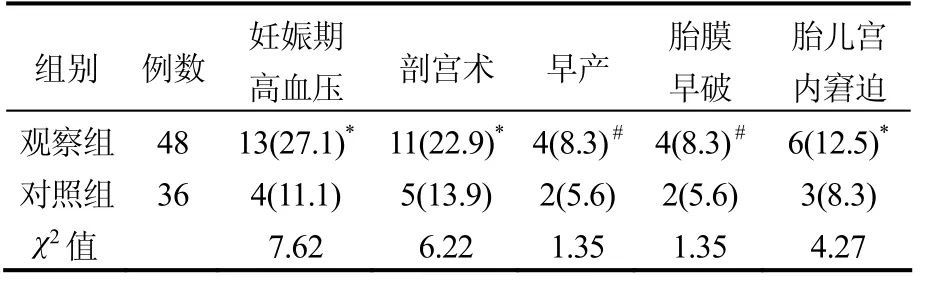
表2 两组患者妊娠结局对比[n(%)]
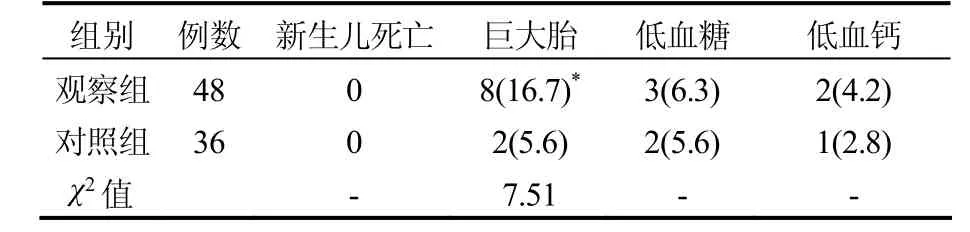
表3 两组患者新生儿情况对比[n(%)]
3 讨论
在本次回顾性研究中,选取48例确诊妊娠期糖尿病且妊娠中、晚期两次产检中微炎症指标(hsCRP和IL-6)均高于正常参考值的患者为观察对象,选取36例除微炎症指标外其他指标均与之匹配的妊娠期糖尿病患者为对照组,通过对比两组患者部分临床特征和妊娠结局,得知妊娠期糖尿病合并微炎症状态对妊娠结局有不利影响。
妊娠期糖尿病是常见的妊娠期合并症之一,在我国发病率约为1%~5%,其对母婴影响较大,特别是血糖控制不良的妊娠期糖尿病,主要易发生妊娠高血压、合并感染、羊水过多及巨大胎、胎儿生长受限,而分娩过程中胎儿呼吸窘迫、新生儿低血糖、低血钙等发生率较正常产妇高[2]。
妊娠期胰岛素抵抗是妊娠糖尿病的基础,其发病原因除了生理因素,如妊娠期胎盘分泌胎盘泌乳素(hPL)、孕激素、胎盘生长激素(hPGH)、皮质醇等有对抗胰岛素作用外,还包括更多的慢性胰岛素抵抗因素,如遗传因素、炎性因子、脂肪细胞因子、氧化应激、线粒体活性下降等[3]。由于患者体内胰岛素的分泌能力下降,不能补偿体内血糖代谢,从而引起血糖升高进行造成机体一系列的病理生理改变,并对妊娠母婴产生一系列不利影响。
微炎症指标升高是胰岛素抵抗的直接结果之一[4],主要表现为以单核巨噬细胞系统激活,IL-1、IL-6、TNF-a等促炎症因子释放为中心的慢性的炎症过程,而临床上常无明显症状。由于妊娠期糖尿病患者存在的氧化应激、晚期糖基化代谢产物增加,使内皮细胞受损,通过NF-κB等通路激活炎症细胞。
炎症因子升高使GDM患者处在微炎症状态,由于胰岛素抵抗-氧化应激-微炎症三者存在内在联系,可使患者妊娠期高血压发病率增高,在本研究中观察组妊娠期高血压发生率较对照组明显增高,同时由此导致的剖宫术、胎儿宫内窘迫发生率也增加,笔者推测是由于高血压引起的先兆子痫、宫内供血不足引起的。在胎儿方面,总体上两组患者并未呈现明显的差别,仅在巨大胎发生率上观察组较对照组增加,但由于观察例数较少,笔者认为临床意义不大。
早期诊断是妊娠期糖尿病的防治关键,对照组确诊时孕周较观察组早,显示早期诊断,早期干预、改善胰岛素抵抗可减少微炎症的产生。由于本研究为回顾性观察,观察例数较少,故笔者仅对两组进行统计检验,而并未对微炎症与妊娠结局的各项指标进行相关、回归分析,同时也缺乏对产后的随访,但这并不妨碍对微炎症在妊娠期糖尿病发展中地位的评价。
[1] 杨慧霞.2011年妊娠期糖尿病国际诊断标准解读[J].中国医学前沿杂志,2011(3):19-20.
[2] 乐杰.妇产科学[M].7版.北京:人民卫生出版社,2007:150-150.
[3] 刘长江,王颜刚.妊娠期糖尿病胰岛α细胞、β细胞功能评估[J].中华内分泌代谢杂志,2012,28(10):835-838.
[4] Qiu C,Sorensen TK,Luthy DA,et a1.A prospective study of maternal serum C-reactive protein(CRP) concentrations and risk of gestational diabetes mellitus[J].Paediatr Perinat Epidemiol, 2004, 18(5):377-384.
R714.25
A
1673-5846(2014)07-0254-02
宜昌市夷陵区计划生育服务站,湖北宜昌 443000
张小琳(1971.2-),本科,副主任医师。研究方向:妇产科及计划生育。Tel:18972583068,E-mail:643582145@qq.com
