卵巢肿瘤的CT诊断及诊断价值
2014-06-01金鑫*朱娟
金 鑫* 朱 娟
(北京市石景山医院医学影像中心,北京 100043)
卵巢肿瘤的CT诊断及诊断价值
金 鑫* 朱 娟
(北京市石景山医院医学影像中心,北京 100043)
目的 评价CT检查在卵巢肿瘤的诊断、分期及治疗方面的应用价值。方法 收集2010年4月至2013年5月期间经手术病理证实的卵巢肿瘤患者22例,年龄16~75岁,平均43.5岁。术前行CT平扫+增强检查,回顾性分析其CT影像特征。结果 各种类型的卵巢肿瘤CT表现有其特征,典型病例CT可直接定性诊断。良、恶性肿瘤的诊断CT准确率分别为86.9%、80.4%。CT检查有助于指导卵巢肿瘤的临床分期及治疗。结论 CT在卵巢恶性肿瘤的诊断、分期、治疗方案制定等方面已得到广泛应用,已成为临床诊断盆腔疾病不可或缺的检查手段。
卵巢肿瘤;CT;病理;分期
卵巢肿瘤是女性生殖系统的常见肿瘤,根据组织学类型可分为良、恶性,其中恶性肿瘤居生殖系统恶性肿瘤的第三位[1],严重威胁女性健康,近年来卵巢恶性肿瘤发病率呈上升趋势,且多数患者就诊时已发生转移,故病死率为妇科肿瘤之首[2]。临床上关于这方面的文献报道不少,随着多排螺旋CT的发展,其在卵巢肿瘤诊断中的作用越来越引起人们的关注,可为肿瘤定位、定性、病变范围及肿瘤分期提供更多信息[3]。笔者收集2010年4月至2013年5月经手术及病理证实的卵巢肿瘤22例,分析其CT影像特点,进行客观评价,进一步提高对该病的定性诊断准确率。
1 材料与方法
1.1 临床资料
卵巢肿瘤患者22例,年龄16~75岁,平均43.5岁。大多数有下腹胀痛和月经异常史,6例为绝经期妇女。体格检查可扪及下腹部包块。手术病理结果:良性肿瘤9例,其中卵巢囊肿4例;畸胎瘤2例,均为双侧;黏液性囊腺瘤1例,为双侧,同时合并直肠间质瘤;卵泡膜细胞瘤2例。交界性囊腺瘤2例,1例合并子宫肌瘤。原发恶性肿瘤7例,浆液性囊腺癌5例,其中1例双侧;卵巢内胚窦瘤1例;卵巢颗粒细胞瘤1例。卵巢转移癌4例,来源于胃癌3例,来源于乙状结肠癌1例。
1.2 检查方法
CT检查用GE64排螺旋CT扫描机。检查前在妇科门诊行阴道塞纱,扫描当日上午空腹、憋尿,扫描前1 h及30 min分两次口服1%泛影葡胺1000 mL。扫描取仰卧位,范围从两侧肋弓连线至耻骨联合下缘,病灶过大者可根据需要扩大扫描范围,至将全部病灶包括在扫描范围内,或补充扫描。层厚2 mm,层距1 mm,pitch为0.75和1。先平扫后增强,经桡静脉注射碘海醇80 mL,流率2.5~3.0 mL/s,动脉期延迟20 s,静脉期延迟60 s,行双期扫描。在工作站上进行冠状面、矢状面重建(MPR),必要时行曲面重建。
2 结 果
2.1 卵巢良性肿瘤的CT表现
本组良性肿瘤9例,CT诊断准确率为86.9%。
卵巢囊肿4例,CT表现为附件区类圆形薄壁水样密度肿块,边界光滑,内密度均匀一致,无壁结节,肿块与周围结构脂肪界面清晰。增强扫描,囊壁无强化或轻度强化,无壁结节(图1a,b)。本组4例均为单侧病灶,以单囊为主,1例略有分房,形态可不规则,术前均诊断明确。
卵巢良性畸胎瘤2例,包括以囊变为主的皮样囊肿,CT表现为子宫旁囊实性肿块或全囊性肿块,边界清楚,囊壁较厚,可见粗大的斑块状钙化灶,内见脂肪密度,可见脂肪液面征,或不规则软组织密度肿块影。增强扫描病灶囊壁及实质部分呈轻-中度强化,CT值增加约10 Hu(图2a,b)。本组2例畸胎瘤均发于双侧,1例合并有大量腹水。
黏液性囊腺瘤1例,CT表现为以囊性为主,呈多房状,囊壁厚薄均匀,分隔细,与周围结构分界清楚。囊壁上附着大小不一、软组织密度的壁结节,但直径一般<2 cm。增强扫描,囊壁、壁结节出现均匀的中度强化,CT值增加>10 Hu(图3)。交界性囊腺瘤2例,均位于左侧卵巢,CT表现与黏液性囊腺瘤相似,但囊壁厚薄不均,壁结节较大,较大者大小约5 m×7 cm×10 cm,强化明显,边缘光滑,病变与周围结构分界清楚(图4)。
卵泡膜细胞瘤2例,病灶见于单侧附件区,大小中等,密度不均,以实性为主,其中可见囊变区,边界大多清楚,强化后实质部分呈中度至明显强化。同时可见子宫内膜增厚、宫腔积液(图5)。本组病灶平均大小约5 cm×5 cm×6 cm,其中1例合并对侧卵巢浆液性囊腺瘤,1例合并子宫肌瘤。
2.2 卵巢恶性肿瘤的CT表现
本组卵巢恶性肿瘤7例,CT诊断准确率为80.4%。
卵巢囊腺癌5例,均为浆液性。1例CT表现为多囊性病变为主,形态不规则,壁厚或局部增厚,与周围组织分界不清;2例CT表现以单囊性病变为主,囊壁有大小不等壁结节,合并大量腹水,1例发现肺部转移;2例为囊实性病变,以实性为主,形态不规则,呈分叶状,与周围组织分界不清,并同时发现肝转移。3例囊壁见斑点状钙化。增强扫描,囊壁、壁结节及肿瘤实质部分均有不同程度强化(图6)。2例术后3个月内复发。
卵巢内胚窦瘤1例,CT表现为附件区边界不清的囊实性包块,以实性为主,内有不规则坏死囊变区。增强扫描,实性部分及囊壁明显强化,CT值增加>20 Hu。肿瘤与子宫、直肠周围的脂肪间隙消失,子宫、直肠浆膜层、肌层模糊,提示肿瘤侵犯(图7)。
卵巢颗粒细胞瘤1例,CT表现为附件区囊实性包块,边界不清,密度不均,与子宫阔韧带粘连,大网膜明显增厚,表面凹凸不平,腹腔内大量积液,提示有腹腔种植转移。增强扫描,病灶明显强化(图8)。
卵巢转移瘤4例,CT表现为,双侧附件区多发囊实性病灶,边界不清,密度不均,大小4~6 cm,同时可见腹膜、大网膜、肠系膜增厚,腹腔积液,腹主动脉旁淋巴结增大,临床提示胃肠道原发灶(图9)。
3 讨 论
3.1 CT诊断卵巢肿瘤的价值
一般来说,良性卵巢肿瘤CT表现有以下特点:①为宫旁的圆形、类圆形、囊性包块,囊壁薄而光滑,与周围组织分界清楚,无分隔或分隔少、纤细,囊壁、分隔厚度<3 mm为良性可能性大。②无壁结节,或壁结节少、小,壁结节<2 cm为良性可能性大。③无强化或仅囊壁有轻微强化。④无腹水。⑤合并钙化、脂肪密度较常见。恶性肿瘤的CT表现为:瘤体较大(>5 cm),多呈囊实性,囊壁厚,囊内分隔厚度>3 mm;囊内见不规则结节状或菜花状软组织块,肿瘤实质部分多有坏死;增强扫描囊壁、壁结节及实质部分呈明显不均匀强化。若同时发现肿瘤浸润周围脏器、盆腔壁,有腹腔、肠系膜、大网膜的种植、腹水、淋巴结肿大等征像均可进一步确定肿瘤的性质。卵巢转移性肿瘤临床往往有原发灶病史,不难诊断。
本组病例分析发现卵巢肿瘤位置往往与子宫关系密切,主要位于宫旁或子宫上、后方,呈包绕状,其中囊腺瘤/癌的瘤体下部常伸入子宫和直肠之间,此征像未见于其他组织来源的肿瘤,有一定的特异性。本组所见大多数卵巢良恶性肿瘤,瘤体均较大,形态不规则,尤其以囊腺瘤、囊腺癌突出,大多超过10 cm以上。肿瘤组织CT上可分为囊性、多房囊实性和实性3类。国外有文献报道卵巢肿瘤完全囊性者可诊断为良性,若具有囊壁、间隔增厚、囊内乳头状突起或实质性成分等4个条件中1~2条诊断为恶性的可能性较大。徐庆云等[4]认为囊实性肿瘤中的“实变为主”和“强化不均”这2个特征可作恶性征像。组织学上卵巢囊腺瘤、囊腺癌可分为浆液性与黏液性,但影像上无特异征像,鉴别困难。有文献报道前者房大分隔细少而多见,后者房小分隔粗大多见,与本组所见相符。卵巢肿瘤大多数有完整包膜,因此影像表现边界清楚,部分包膜不完整或浸润周围组织者表现为边界不清,肿瘤与子宫、直肠脂肪间隙模糊、消失,阔韧带增厚、固定,但本组中未见有侵犯膀胱者,可考虑为卵巢肿瘤的一个特点。良性肿瘤轮廓较规则,囊壁厚薄一致,恶性肿瘤轮廓呈欠规则的类圆形或分叶状,此可作为定性诊断的依据。恶性肿瘤可合并有输尿管扩张、肾积水、腹膜增厚、腹水、或远处转移的征像,可作为判断良恶性的标准。有文献认为,在腹水及转移方面,各种类型的卵巢恶性肿瘤没有区别[5]。增强扫描,良恶性肿瘤的强化程度及CT值的改变无明显差异,但可更清晰的显示肿瘤的边界、范围,与周围组织、盆腔内结构的关系,有助于确定肿瘤的良、恶性及临床分期。
在实际诊断中,熟悉卵巢肿瘤的组织学特性、生长规律、临床表现及影像学特征,才可到达定性诊断的要求,反之,则易发生误诊。本组4例误诊,将1例直肠间质瘤、1例子宫肌瘤误诊为卵巢肿瘤,前者CT表现为类圆形、实质性肿块,位于宫颈与直肠之间,与子宫分界清楚,而与直肠关系密切;后者1表现为类圆形、实质性肿块,边界清楚,位于宫旁,与子宫分界清楚。将1例卵巢颗粒细胞瘤和1例卵泡膜细胞瘤判诊断为囊腺癌。回顾性分析误诊原因,前2例为定位不准,后2例为定性不准。根据周康荣报道,子宫浆膜下肌瘤CT表现为子宫向外突出实质性肿块,带蒂肌瘤的某些切面显示肿块完全与子宫分离,类似卵巢肿瘤[6]。但有文献介绍子宫浆膜下肌瘤不管其位置如何,必定有层面与子宫相连,并且无论肿瘤多大,其与周围脏器的脂肪间隙必定存在,子宫肌瘤增强后均匀强化亦是鉴别的要点之一[7]。直肠间质瘤位置较低,位于宫颈与直肠之间,形态较规则、边界清楚,实性成分较多,密度均匀,囊变少,与直肠关系密切,无向上生长的趋势,强化较卵巢肿瘤明显,临床无月经异常症状,注意观察其影像特征并结合临床表现一般可避免误诊。卵巢颗粒细胞瘤和卵泡膜细胞瘤大多以实性为主,瘤体巨大,可发生囊变。由于这两类肿瘤可以分泌雌激素,患者可出现雌激素增多的相关症状,因此若患者为老年妇女,绝经后出现阴道出血,阴道及子宫不萎缩的症状,结合影像应考虑这类肿瘤存在的可能。虽然卵泡膜细胞瘤与颗粒细胞瘤临床表现相似,但前者发病率较低[与颗粒细胞瘤比为1∶(4~5)],一般为良性,预后好,术后复发少,后者为低度恶性肿瘤,术后复发率高,影像学检查有助于鉴别,但确诊仍依赖病理检查。
综上所述,CT扫描可直接显示卵巢肿瘤的位置、大小、形态、边缘、密度及与周围结构的关系,对大部分良、恶性肿瘤可做出定性诊断,典型病例可直接诊断其组织学类型。恶性肿瘤可显示其周围浸润程度,有输尿管压迫、肾积水,有无盆腔、腹腔种植、肝肺远处转移等,为术前诊断、分期,选择手术方式、疗效判定及术后随访等提供可靠的依据。
3.2 CT与MRI比较
由于CT是横断面图像,成像参数为X线吸收系数即CT值,有些CT值相近的软组织结构由于缺乏对比而分辨不清,体现在判断盆腔肿瘤来源方面,有时不能区分肿瘤是来自子宫、直肠浆膜层或是卵巢、或是后腹腔,不能区分单纯囊肿或子宫内膜异位囊肿。MRI软组织对比度好、空间分辨率高,可多方位成像,能准确的显示卵巢肿瘤的部位、内部成分,显示囊壁、囊内分隔、壁结节、实质性成分等较CT清晰,判断有无盆腔侵犯、腹腔、肠系膜、大网膜种植、腹水、淋巴结肿大等征像较CT敏感;判断脂肪、出血成分更是优越于CT。但由于MRI对钙化灶无法显示,在畸胎瘤、囊腺瘤的定性诊断方面不如CT。本组1例卵巢囊腺癌MRI检查发现CT漏诊的子宫肌瘤,1例卵巢畸胎瘤CT诊断为单侧,MRI诊断为双侧,结果MRI与手术所见相符。韩东明等[8]认为CT与MRI对卵巢肿瘤的诊断具有重要价值,MRI对卵巢肿瘤的检出及定性诊断价值优于CT。国外文献报道CT对卵巢肿瘤的检出率为97.2%,准确率为66.66%~88.88%;MRI检出良恶性卵巢肿瘤的敏感性、特异性及准确率分别为78%~91%,90%~93%,83%~100%[9]。
3.3 CT对卵巢恶性肿瘤的分期及手术的指导意义
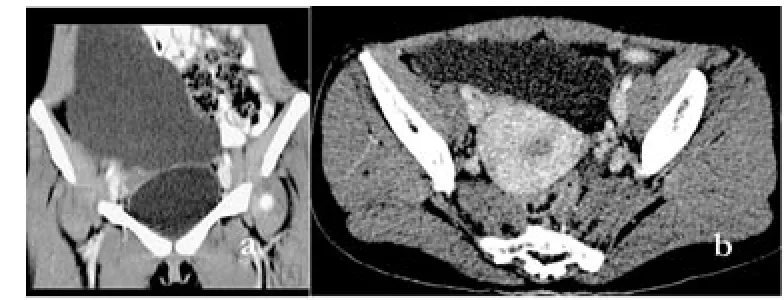
图1 卵巢囊肿 a.冠状面重建;b.横断面附件区类圆形薄壁水样密度肿块,边界光滑,与周围结构脂肪界面清晰。增强扫描,囊壁无强化,无壁结节
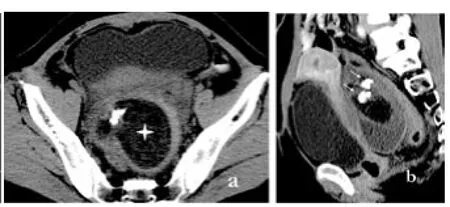
图2 卵巢良性畸胎瘤 a.横断面;b.矢状面重建盆腔内混杂密度的占位性病变,边界清楚,内见脂肪成分(四角星)及粗大的块状钙化灶(箭)。增强扫描病灶实性部分明显强化
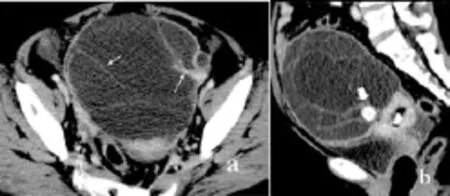
图3 卵巢黏液性囊腺瘤 a.横断面;b.矢状面重建 盆腔以囊性为主的巨大囊实性占位,边界清楚,囊壁较厚,内见多条线样分隔(细箭)及一个类圆形钙化灶(粗箭)。增强扫描可见病灶囊壁及分隔强化
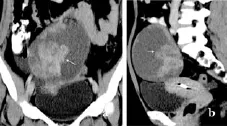
图4 交界性囊腺瘤 a.冠状面重建;b.矢状面重建 盆腔内囊实性占位,囊壁上见大小不一、软组织密度的结节影(箭),增强扫描,囊壁及结节明显强化,CT值增加>20 HU
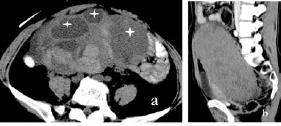
图5 卵泡膜细胞瘤 a.横断面;b.矢状面重建盆腔内巨大囊实性占位病变,密度不均,其中可见多个囊变区(四角星),大部分边界清楚,强化后实质部分呈中度至明显强化
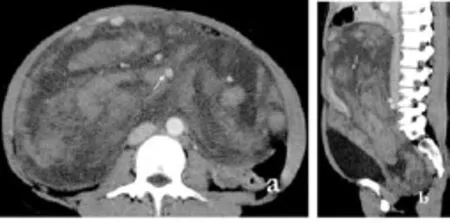
图6 卵巢囊腺癌 a.横断面;b.矢状面重建 盆腔内巨大实性占位性病变,形态不规则,呈分叶状,内密度不均,增强扫描,病灶实质部分明显不均匀强化,其中可见大量被包裹的盆腔血管(箭)
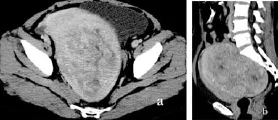
图7 卵巢内胚窦瘤 a.横断面;b.矢状面重建 盆腔内实性占位性病变,边界欠清,内密度不均。病灶与子宫、直肠周围的脂肪间隙消失(箭)。增强扫描,实性部分明显强化,CT值增加>20 HU
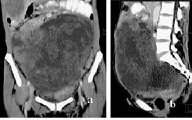
图8 卵巢颗粒细胞瘤 a.冠状面重建;b.矢状面重建 盆腔内巨大囊实性占位性病变,边界不清,密度不均,增强扫描实质部分明显强化,病灶周围脂肪间隙消失(箭)
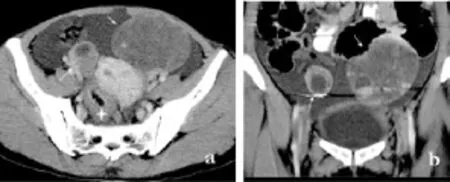
图9 直肠癌卵巢转移瘤 a.横断面;b.冠状面重建 盆腔内多发囊实性占位性病变(箭),位于双侧附件区,边界不清,密度不均,增强扫描病灶实质部分明显强化。腹腔内见大量积液,同时发现直肠壁增厚(四角星)
由于卵巢肿瘤的分期于其治疗方案的制定及预后关系密切,因此术前的正确分期非常重要,虽然根据临床的FIGO标准,仅凭CT表现无法对肿瘤进行详细的分期,但CT检查在治疗前可作为指导临床分期有效的依据。临床上广泛应用的FIGO标准(1985年由国际妇科和产科联盟制定),是基于临床检查和手术探查结果,结合腹腔可疑病灶、腹腔积液或冲洗液的病理结果制定。以此为基础,许多学者在CT分期上进行研究。早期国外研究认为CT上出现腹水和盆腔浸润是2期的重要提示征像;腹膜种植转移、肝表面转移、腹膜后和腹股沟淋巴结转移提示为3期;肝实质转移和胸膜受累为4期征像[10]。据Forstner等[11]报道,CT对卵巢恶性肿瘤的分期准确度为77%,其中11.5%的患者由于将良性增大的淋巴结误认为恶性而使分期偏高,另有11.5%的患者由于未发现盆腔、腹腔和大网膜的种植病灶而使分期偏低。Kurtz等[12]研究也认为,CT在区分晚期(FIGO3期及3其以上)和非晚期肿瘤的准确率为91%,但CT有无法发现腹腔转移征像而使分期偏低的趋势。
在肿瘤的治疗方面,几乎所有对肿瘤恶性晚期治疗的研究都证明,进行化疗前残余肿瘤的最大直径是与预后相关的重要因素。如果外科术后肿瘤残余灶最大直径≤2 cm,即被称为满意的外科手术。但大部分的晚期卵巢恶性肿瘤的患者手术难以达到满意的效果,这些患者需在术前进行化疗,待病灶缩小后再行手术。CT检查可帮助临床判断是否应该行术前化疗。Forstner等指出,如果肠系膜根部、小网膜、肝门、胃脾韧带、膈面和肝脏顶部的肿瘤直径>2 cm,腹腔干水平和以上水平淋巴结>1.0 cm,以及骶前腹膜外结构受侵,提示肿瘤难以切除,应先行放疗。Bristow等[13]最新的研究中报道,卵巢恶性肿瘤CT征像中腹膜增厚、腹膜种植、肠系膜受累、肾上方腹主动脉旁淋巴结增大(≥1.0 cm)、肿瘤盆侧受累和或输尿管积液等征像与手术效果是否满意最为相关。当上述任一个指标阳性是,他们将预测值定为2,累计加分,如果总分≥4,即认为不能施行满意的外科手术,其敏感度为100%,特异度为85%,准确度为92.7%。同时,以预测值为4做标准时,不必要的手术探查率为0,而错误的为探查率仅15%。如果想降低未探查的错误率,可以将标准提高。目前,CT分期被视为卵巢恶性肿瘤分期的最佳选择,与腹部超声和MRI比较,对腹腔转移征像CT较超声更敏感,应用较MRI更普及,且CT扫描时间短,放射专家对CT征像更为熟悉,CT对囊腺癌原发和转移灶中的钙化敏感也是MRI难以比拟的。总之,CT在卵巢恶性肿瘤的诊断、分期、治疗方案制定等方面已得到广泛应用,已成为临床诊断盆腔疾病不可或缺的检查手段。
[1] 赵文辉,左玲芝,董兆虎.卵巢肿瘤的 CT诊断[J].实用放射学杂志,2004,20(4):364-366.
[2] Tempany CM,Zou KH,Silverman SG,et a1.Staging of advanced ovarian cancer: comparison of imaging modalities—report from the Radiological Diagnostic Oncology Group[J].Radiology,2000, 215(3):761-767.
[3] 李松年,唐光健.现代全身CT诊断学[M].2版.北京:中国医药科技出版社,2007:1390-1391.
[4] 徐庆云.卵巢肿瘤的CT鉴别诊断[J].实用放射学杂志,2005,21(3):325-327.
[5] 卢俊英,管祥林,邓树芳.原发性卵巢恶性肿瘤的CT诊断[J].放射学实践,2006,21(8):805-806.
[6] 周康荣.腹部CT[M].上海:上海医科大学出版社,1993:317-319.
[7] 董兆虎,张玉珍,张林川,等.卵巢肿瘤的CT诊断[J].中华放射学杂志,1993,27(4):267-269.
[8] 韩东明,杨秀萍,王红坡,等.CT和MRI对卵巢肿瘤的诊断价值比较[J].中国临床医学影像杂志,2005,16(8):441-443.
[9] Yamashita Y,Torashima M, Hatanaka Y,et al.Adnexal masses: Accuracy of characterization with transvaginal US and precontrast and postcontrast MR imaging[J].Radiology,1995,194(2):557-565.
[10] Occhipinti KA,Frankle SD,Hricak H.The ovary computed tomography and magnetic resonance imaging[J].Radiol Clin North Am,1993,31(5):1115-1132.
[11] Forstner R,Hricak H,Occhipinti KA,et al.Ovarian cancer: staging with CT and MR imaging[J].Radilogy,1995,197(3):619-626.
[12] Kurtz AB,Tsimikas JV,Tempany CMC,et al.Diagnosis and staging of ovarian cancer: comparative value of Doppler and conventional US,CT and MR imaging correlated with surgery and histopathologic analysis-report of the radilogy diagnostic oncology group[J].Radiology,1999,212(1):19-27.
[13] Bristow RE,Duska LR,Lambron NC,et al.A model for predicting surgical outcome in patients with advanced ovarian carcimona using computed tomography[J].Cancer,2000,89(7):15 32-1540.
Computed Tomography Diagnosis and Diagnosis Value in Ovarian Neoplasms
JIN Xin, ZHU Juan
(CT & MRI Imaging Center, Beijing Shijingshan Hospital, Beijing 100043, China)
Objective To assess the value of computed tomography(CT) in diagnosis, staging and mamagment in ovarian neoplasms. Method 22 cases of female patients with ovarian neoplasms admitted in our hospital from April 2010 to May 2013 which rusults were confirmed by operation and pathology were collected. Age from 16-75 years, mean age 43.5 years. 22 cases were all underwent CT scan with contrast enhancement, the CT finding were analysed retrospectively. Results Every type of ovarian neoplasms had its characteristic CT apparence, some of them were so typical that we could make a positive diagnose immediately. The accurate rate of CT diagnosis in benign tumors and malignant tumors were 86.9%、80.4% respectively. In addition, CT might be helpful in clinic staging and treatment plan for ovarian neoplasms. Conclusions Since CT has been uesd widly in ovarian tumor’s diagnosis, staging and management, it has become an optimal, indispensable method in diagnosis of ovarian diseases.
Computed Tomography; Ovarian Tumor; Pathology; Staging
R737.31
:B
:1671-8194(2014)06-0033-04
*通讯作者:E-mail: 68071573@qq.com
