原发性甲状腺恶性淋巴瘤2例报道
2014-04-08王天彪朱瑞萍曹铭谦张殿龙
王天彪,朱瑞萍,曹铭谦,张殿龙
原发性甲状腺恶性淋巴瘤(primary thyroid malignant lymphoma, PTML)是一种发病率较低的恶性肿瘤,在所有甲状腺恶性肿瘤中占2.0%~5.0%,在所有恶性淋巴瘤中占1.0%~2.5%,在所有结外淋巴瘤中占2.5%~7.0%[1]。我科10年内仅收治PTML患者2例,现报道如下。
1 临床资料
病例1:女,48岁,因“体检发现甲状腺肿物5年增大3个月”于2010年11月18日入院。既往有桥本甲状腺炎病史。查体:甲状腺弥漫性增大,质韧偏硬,未触及明确肿块。辅助检查:FT3、FT4、TSH、TG正常,TPO增高。彩超提示桥本甲状腺炎及甲状腺右叶肿物,大小约1.2 cm×0.7 cm×1.0 cm,双侧颈部淋巴结正常。腹部彩超及胸腹CT未见异常。行甲状腺右叶部分切除术,术中见甲状腺肿物边界不清,术中冰冻病理为右侧甲状腺组织破坏、淋巴组织增生,淋巴瘤可能性大。术后病理诊断为右侧甲状腺非霍奇金淋巴瘤(B细胞型)。免疫组化结果:肿瘤细胞表达LCA(+)、CD20(+)、CD79a(+)、CD3(-)、CD5(-)、CD30(-)、Ig(-)、CK(-)。患者术后转入血液科治疗,随访至今3年无复发。
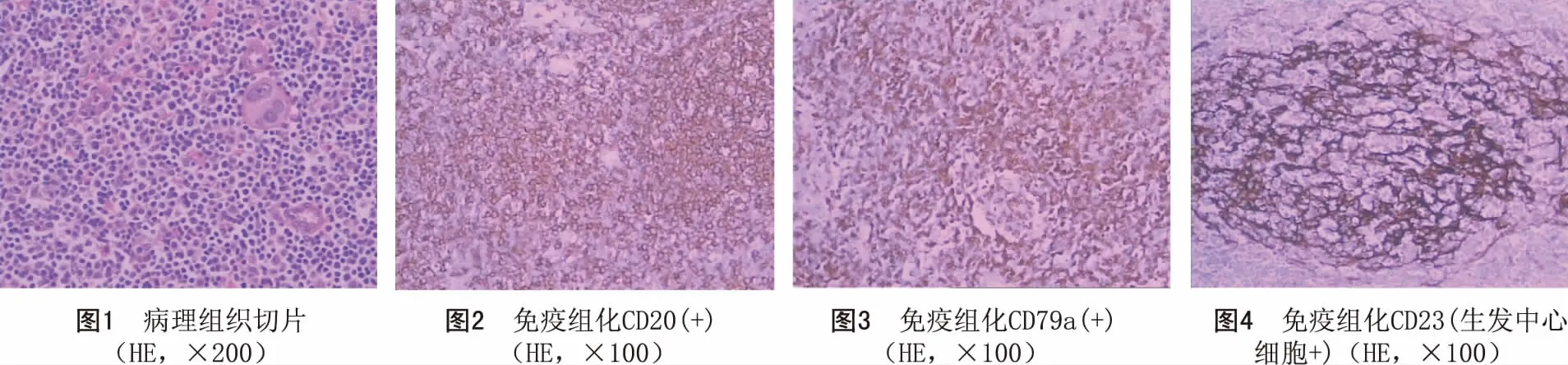
病例2:男,62岁,因“右颈部无痛性肿物10年”于2013年4月13日入院。查体:右颈前一肿物,大小约6.0cm×6.0cm×6.0cm,表面光滑,边界清,质韧,无压痛,随吞咽上下移动,无血管杂音。辅助检查:FT3、FT4正常,TSH、TPO、TG显著增高。彩超提示桥本甲状腺炎及右叶甲状腺肿物伴钙化,肿物大小约6.5cm×4.2cm×3.3cm,双侧颈部淋巴结正常。腹部彩超未见异常。行甲状腺右侧叶切除术,术中见甲状腺肿物边界清楚,术中冰冻病理诊断为慢性淋巴细胞性甲状腺炎,右Ⅵ区淋巴结(2枚)增生性病变。术后石蜡病理发现甲状腺正常组织结构消失,甲状腺滤泡上皮细胞消失,组织内幼稚淋巴细胞呈弥散分布,诊断为甲状腺黏膜相关淋巴瘤伴桥本病。免疫组化结果:CD3(-)、CD5(-)、CD20(+)、CD79a(+)、bcl-2(+)、bcl-6(滤泡中心部分细胞+)、CK(-)、CD43(+)、CD21(FDC网细胞+)、CD23(生发中心细胞+)、CyclinD1(部分+)。患者术后转入血液科治疗,随访至今1年无复发。病理组织切片及部分免疫组化结果见图1~4。
2 讨论
PTML通常表现为存在数年的颈部肿物短时间内迅速增大或无痛的甲状腺肿块弥散性增大,可有呼吸困难、声音嘶哑、吞咽困难等伴随症状[1]。常好发于中老年女性,多以弥散性增大导致的压迫症状为主要表现,与桥本甲状腺炎有一定关系[2]。据统计,桥本甲状腺炎患者罹患甲状腺淋巴瘤的危险系数比普通人高40~80倍[3]。大部分PTML患者甲状腺功能下降,也存在甲状腺功能正常的情况[4]。本文报道的2例患者均表现为5年以上的颈前肿物突然增大,均有桥本甲状腺炎病史。1例存在甲状腺功能下降,1例甲状腺功能正常。
大多数PTML是B细胞型非霍奇金淋巴瘤(non-Hodgkin’s lymphoma,NHL),最常见为弥漫大B细胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL),霍奇金型和T细胞型淋巴瘤极其少见[5]。超声、CT、MRI及核素扫描等在诊断PTML时均无特异性表现,易与甲状腺癌混淆。但如果超声检查提示患者在淋巴细胞性甲状腺炎基础上存在单发低回声结节时应引起重视[6]。病理检查是诊断PTML的金标准,很多文献报道细针穿刺确诊PTML比较困难,最可靠的为手术切除肿物后的病理检查,且组织结构很难区分PTML和甲状腺未分化癌,往往需要免疫组化进一步明确诊断及分型[7]。DLBCL免疫表型中CD20、CD79a、LCA和IgM、IgG阳性,bcl-2过度表达,而单纯黏膜相关非霍奇金淋巴瘤(mucosal-associated lymphoid tissue,MALT)免疫表型中CD43、CD20、CD79a阳性,bcl-2过度表达,且特征性表达IgM。
原发性甲状腺淋巴瘤的临床随机对照试验数量有限,最佳治疗也存在争议[8]。Walsh等[9]主张早期阶段(ⅠE期)MALT通常表现为惰性,可以行单纯手术处理或放疗,或两者的结合。DLBCL较活跃,易侵犯转移,适合多模式治疗包括应用单克隆抗体、化疗和放疗。Cheng等[10]主张因ⅠE期MALT通常局限于甲状腺,行全甲状腺切除术或单独放射治疗可以达到比较满意的效果。Peppa等[11]主张在缺乏随机临床对照试验比较MALT患者不同治疗方案(甲状腺切除术、放疗、化疗),且没有广泛认可准则的情况下,治疗方案应个体化。全甲状腺切除术是治疗压迫性甲状腺肿大和局限的MALT患者的最佳选择。放射治疗可应用于ⅠE期、ⅡE期患者和甲状腺切除术后怀疑有残留的患者。化疗可应用于ⅢE期、Ⅳ期患者。Kikuchi等[12]主张ⅠE期MALT可以单独应用放疗或手术治疗。DLBCL或超出ⅠE期的MALT应多学科治疗,因为他们有潜在的不良结局。
影响PTML患者预后的因素主要有年龄、疾病分期、组织学类型、分级。局部复发及远期转移可能在初始治疗后短期内发生,也可能发生在初始治疗数年后[12],所以这就强调了长期随访观察的必要性。不同文献报道PTML患者5年生存率从35%到100%不等。Zou等[13]报道原发性甲状腺B细胞淋巴瘤患者2年生存率为85.1%,5年生存率为76.3%。Watanabe等[14]回顾性分析发现ⅠE期甲状腺淋巴瘤患者接受放疗,ⅡE期甲状腺淋巴瘤患者接受多模式治疗后,5年生存率为85%。Onal等[15]对60例侵袭性淋巴瘤和27例惰性淋巴瘤患者回顾性分析发现,全部患者总体性5年生存率和10年生存率分别为74%和71%,侵袭性淋巴瘤患者5年生存率和10年生存率分别为73%和71%,惰性淋巴瘤患者5年生存率和10年生存率分别为80%和74%。无病生存率分别为68%和64%。与单一治疗相比,多模式治疗的患者5年生存率、无病生存率更高。本文报道的2例患者中1例为甲状腺B细胞型淋巴瘤,1例为甲状腺黏膜相关淋巴瘤。随访至今(1~3年)均未复发。
PTML的管理从明确诊断到确定治疗方式需要外科、内科、影像及病理等多学科专业人员的共同参与,PTML的治疗是现代肿瘤综合治疗模式的缩影[16]。
参考文献:
[1] Kumar R, Khosla D, Kumar N, et al.Survival and failure outcomes in primary thyroid lymphomas: a single centre experience of combined modality approach[J].Thyroid Res,2013,2013:269034.
[2] Yahaya N, Din SW, Ghazali MZ, et al.Primary thyroid lymphoma with elevated free thyroxine level[J].Singapore Med J,2011,52(9):e173-e176.
[3] Yeshvanth SK, Lakshminarayana KP, Upadhyaya VS, et al.Primary thyroid lymphoma arising from Hashimotos thyroiditis diagnosed by fine needle aspiration cytology[J].Cancer Res Ther, 2012,8(1):159-161.
[4] Stein SA, Wartofsky L.Primary thyroid lymphoma: a clinical review[J].Clin Endocrinol Metab,2013,98(8):3131-3138.
[5] Nam M, Shin JH, Han BK, et al.Thyroid lymphoma: correlation of radiologic and pathologic features[J].J Ultrasound Med, 2012,31(4):589-594.
[6] Alzouebi M, Goepel JR, Horsman JM, et al.Primary thyroid lymphoma: the 40 year experience of a UK lymphoma treatment centre[J].Int J Oncol,2012,40(6):2075-2080.
[7] Sun XS, Bay JO, Marcy PY, et al.Treatment of primary thyroid lymphomas[J].Bull Cancer,2013,100(10):1031-1042.
[8] Antonino A, Rosato A, Barbato F, et al.Thyroid lymphoma: diagnostic pitfalls on pre-operative ago-biopsy[J].Ann Ital Chir,2013,84(5):541-544.
[9] Walsh S, Lowery AJ, Evoy D, et al.Thyroid lymphoma: recent advances in diagnosis and optimal management strategies[J].Oncolo gist,2013,18(9):994-1003.
[10] Cheng V, Brainard J, Nasr C.Co-occurrence of papillary thyroid carcinoma and primary lymphoma of the thyroid in a patient with long-standing Hashimoto’s thyroiditis[J].Thyroid,2012,22(6):647-650.
[11] Peppa M, Nikolopoulos P, Korkolopoulou P, et al.Primary mucosa-associated lymphoid tissue thyroid lymphoma: a rare thyroid neoplasm of extrathyroid origin[J].Rare Tumors, 2012,4(1):e2.
[12] Kikuchi M, Shinohara S, Fujiwara K, et al.Clinical evaluation of 24 cases of primary thyroid malignant lymphoma[J].Nihon Jibiinkoka Gakkai Kaiho,2011,114(11):855-863.
[13] 邹辉文,余济春.原发性甲状腺B细胞淋巴瘤的临床分析[J].临床耳鼻咽喉头颈外科杂志,2012,26(4):145-147.
[14] Watanabe N, Noh JY, Narimatsu H, et al.Clinicopathological features of 171 cases of primary thyroid lymphoma: a long-term study involving 24553 patients with Hashimoto’s disease[J].Br J Haematol,2011,153(2):236-243.
[15] Onal C, Li YX, Miller RC, et al.Treatment results and prognostic factors in primary thyroid lymphoma patients: a rare cancer network study[J].Ann Oncol,2011, 22(1):156-164.
[16] Vigliar E, Caleo A, Vitale M, et al.Early cytological diagnosis of extranodal stage I, primary thyroid Non-Hodgkin lymphoma in elderly patients.Report of two cases and review of the literature[J].BMC Surg, 2013, 13 Suppl 2:S49.
