人工髋关节置换术联合药物治疗2型糖尿病股骨颈骨折的疗效观察
2014-03-29高艳刚何举仁杨良栋宋晓杰申军国
高艳刚 何举仁 杨良栋 宋晓杰 申军国
随着2型糖尿病患病率的增加,患者由于年龄增长及糖尿病并发症骨质疏松等原因造成的股骨颈骨折发生率也日益增加,目前股骨颈骨折已经成为常见的骨科疾病[1]。患者表现为慢性髋关节疼痛、肢体活动障碍,由于患者长期卧床易造成股骨颈血液循环差,从而出现溃疡、感染、股骨头坏死等并发症,严重者甚至危及生命。人工髋关节置换术是目前临床治疗股骨颈骨折的主要手段,但其易出现深静脉血栓形成、假体松动等术后并发症,且糖尿病性骨质疏松对患者预后造成不良影响。本文对合并2型糖尿病的股骨颈骨折患者施以人工髋关节置换术,配合术后药物治疗,探讨其对术后并发症、髋关节功能及预后的影响,报道如下。
1 资料与方法
1.1 一般资料 选取2009年10月至2013年12月期间我科收治的合并2型糖尿病的股骨颈骨折患者68例,均经外伤史、症状、体征及骨盆X线片确诊为股骨颈骨折,2型糖尿病的确诊参照1999年WTO标准。排除有髋关节既往手术史者及甲状腺功能亢进、风湿性关节炎等影响骨代谢的其他疾病。其中男30例,女38例;年龄48~85岁,平均年龄(64±12)岁;受伤原因:车祸伤7例,高处坠落伤4例,滑跌伤57例。将68例患者随机分为对照组和治疗组,每组34例,2组一般资料可比性。
1.2 治疗方法 2组术前均应用降糖药物或胰岛素控制血糖水平、备血。患者麻醉后取健侧卧位,后外侧入路切除关节囊,清理髋臼韧带,取出股骨头,冲洗骨髓腔后将骨水泥注入髋臼,放置髋臼假体,并使用螺钉固定至骨水泥凝固,清洗关节腔后复位髋关节。术后放置引流管1~2 d,抗生素预防感染1周。治疗组术后6 h开始口服阿哌沙班5 mg(1片/次,2次/d)、阿仑膦酸钠70 mg(1片/次,1次/周)、碳酸钙(钙尔奇D,1片/次,1 次/d)。2 组均于术后1、6、12 个月采用LUNAR双能X线骨密度测定仪检测股骨颈骨密度值。
1.3 观察指标 2组术后随访观察12个月,比较2组并发症发生情况(下肢深静脉血栓发生率和内固定物松动率),测定2组骨折愈合时间、股骨颈骨密度值、Harris评分及日常活动能力。
1.4 判定标准 (1)Harris评分:采用Harris评分标准判定髋关节功能[2],100分为满分,>90分为优,80~89分为良,70~79分为可,<70分为差,优良率=(优+良)例数/总例数(%);(2)SF-36量表:采用SF-36量表评价日常生活活动能力,100分为满分,分数越高表示日常生活活动能力越强,生活质量越高;(3)髋部疼痛分级:无疼痛感者为优,轻微疼痛但可忍受者为良,疼痛剧烈不能忍受者为差。
1.5 统计学分析 应用SPSS 10.0统计软件,计量资料以表示,采用t检验,计数资料采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 2组术后并发症比较 对照组术后出现5例深静脉血栓,其中3例股静脉血栓,2例腓静脉血栓,出现6例假体松动;治疗组术后未发生深静脉血栓,仅出现1例假体松动,与对照组比较,治疗组术后并发症发生率显著降低(P<0.05)。见表1。

表1 2组术后并发症比较 n=34,例(%)
2.2 2组术后骨折愈合情况比较 与对照组比较,治疗组骨折平均愈合时间明显缩短,差异有统计学意义(P<0.05)。2组术前骨密度值比较差异无统计学意义(P>0.05);手术后,对照组骨密度值较术前明显下降,而治疗组骨密度值较术前下降不明显(P>0.05),且术后1、6、12 个月治疗组骨密度值均高于对照组同期水平,差异有统计学意义(P<0.05)。见表2。
表2 2组术后骨折愈合情况比较n=34,±s
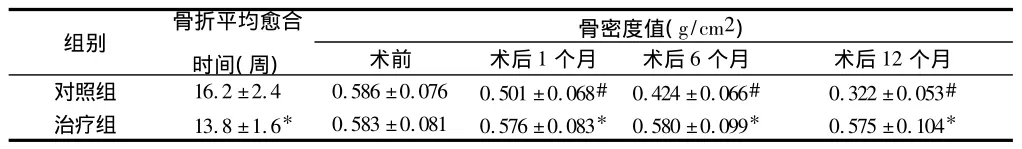
表2 2组术后骨折愈合情况比较n=34,±s
注:与对照组比较,*P <0.05;与术前比较,#P <0.05
组别 骨折平均愈合时间(周)骨密度值(g/cm2)术前 术后1个月 术后6个月 术后12个月对照组 16.2 ±2.4 0.586 ±0.076 0.501 ±0.068# 0.424 ±0.066# 0.322 ±0.053#治疗组 13.8 ±1.6* 0.583 ±0.081 0.576 ±0.083* 0.580 ±0.099* 0.575 ±0.104*
2.3 2组术后髋关节功能比较 与对照组比较,治疗组术后髋关节Harris评分优良率明显提高,差异有统计学意义(P<0.05)。见表3。
2.4 2组术后慢性疼痛状况及生活活动能力比较
与对照组比较,治疗组术后髋部疼痛缓解状况好于对照组(P<0.05),SF-36生活质量评分高于对照组(P<0.05)。见表4。
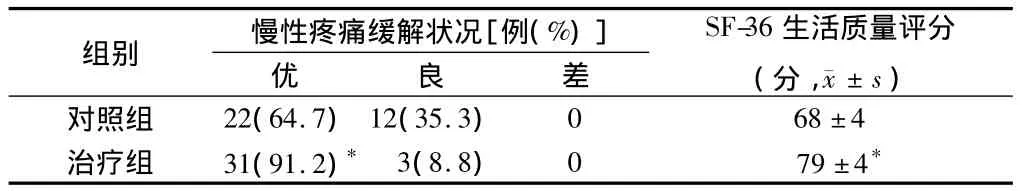
表4 2组术后慢性疼痛状况及生活活动能力比较 n=34
3 讨论
糖尿病患者由于糖、脂质、蛋白质代谢障碍及胰岛素绝对或相对不足导致骨形成被抑制及骨基质分解加速,加之长期高糖造成钙、磷排出增加及骨丢失,这几方面的原因共同造成患者骨量减少及骨质疏松,因而股骨颈骨折的几率逐年增加[3]。骨折后血液供应不足易导致股骨头出现缺血性坏死,致死、致残率高,严重影响患者预后,因此对合并糖尿病的髋部骨折患者应积极手术治疗,以改善患者生存质量。同时,由于我国已处于老年化社会,老年患者不断增多,股骨颈骨折是老年人高发的疾病之一,当老年人发生股骨颈骨折时,由于机体机能的退化,老年人骨折愈合远较年轻人缓慢。加之老年人合并糖尿病的比例高于其他人群。因而合并糖尿病的老年患者发生股骨颈骨折时危害更加严重。目前,人工髋关节置换术是临床治疗糖尿病性股骨颈骨折的主要手术方式,能够有效防止股骨头坏死、缓解骨折造成的髋部疼痛、促进骨折愈合及髋关节功能恢复,具有显著疗效。然而,糖尿病患者长期高糖状态易导致术后深静脉血栓形成及诱发假体松动,这是人工髋关节置换术的主要并发症,其发生几率较未合并糖尿病的患者明显增高[4]。因此,术前我们采取对症治疗严格控制患者血糖水平,同时密切监测患者生命体征变化,确保入组患者均能够顺利完成手术。
有学者发现,股骨颈骨折患者术后应用促进骨形成和骨矿化、抑制骨吸收的药物能够有效改善骨质疏松症状,同时减低术后深静脉血栓形成及假体松动的几率[4]。因此,手术后应用相关药物可促进恢复。本研究显示,在有效控制血糖的同时,治疗组术后给予阿哌沙班、阿仑膦酸钠、钙尔奇D治疗后,患者术后并发症发生率明显降低,同时骨密度值未出现明显降低,明显高于对照组同期水平,且骨折愈合时间明显短于对照组,差异具有统计学意义。另外,患者髋部疼痛症状得到明显缓解,生活活动能力明显提高。因此,人工髋关节置换术配合预防深静脉血栓形成及抗骨质疏松治疗能够明显降低术后并发症发生,改善患者预后。
总之,对于合并糖尿病的髋部骨折老年患者,如无特殊手术禁忌,应积极采取手术治疗,同时配合抗骨质疏松治疗,能够显著提高手术疗效、减少手术并发症及促进患者及早康复。
1 Oei L,Zillikens MC,Dehghan A,et al.High bone mineral density and fracture risk in type 2 diabetes as skeletal complications of inadequate glucose control:the Rotterdam Study.Diabetes Care,2013,36:1619-1628.
2 Frihagen F,Grotle M,Madsen JE,et al.Outcome after femoral neck fractures:a comparison of Harris Hip Score,Eq-5d and Barthel Index.Injury,2008,39:1147-1156.
3 Kurra S,Fink DA,Siris ES.Osteoporosis-associated Fracture and Diabetes.Endocrinol Metab Clin North Am,2014,43:233-243.
4 吴印森,方昕,刘延友.合并糖尿病患者行髋关节置换术的临床研究现状.中国临床研究,2011,24:532-533.
