全髋关节置换术治疗强直性脊柱炎髋关节病变
2014-03-20刘勇王业华蒋健柯明池徐峥
刘勇,王业华,蒋健,柯明池,徐峥
(徐州医学院附属医院骨科,江苏 徐州 221006)
强直性脊柱炎(ankylosing spondylitis,AS)是一种慢性炎症性自身免疫性疾病,主要侵犯骶髂关节、脊柱和髋关节,并可累及外周关节、肌腱韧带附着点及其他组织,有较强的致残性[1],严重者造成脊柱畸形和关节强直,髋关节受累后,造成患者髋部疼痛和步态异常。对于强直性脊柱炎,目前缺乏有效的治疗方法,而全髋关节置换(total hip arthroplasty,THA)已经成为改善严重AS髋关节病变患者关节功能和生活质量的有效方法[2,3]。THA能够很好的解除疼痛,提高关节活动度,改善髋关节畸形,最大限度地重建髋关节功能,是治疗强直性脊柱炎终末期髋关节疾患的有效方法,但与其他病因的全髋关节置换相比,存在较高的危险因素。2007年3月至2012年9月,我们采用全髋关节置换治疗AS患者20 例(27髋),临床效果满意,报告如下。
1 资料与方法
1.1 一般资料 本组共20 例27髋,男18 例,女2 例;年龄22~55 岁,平均37.45 岁。患者均经新修订的纽约标准确诊为强直性脊柱炎[4],病程6~30年,平均14年,合并髋关节病变3~19年,平均8.2年。右侧7 例,左侧6 例,双侧7 例,其中髋关节骨性强直的患者8 例(11髋),查体髋关节无任何主动、被动活动。术前患者日常活动均明显受限,4 例患者生活不能自理,上下床及穿衣等需要人协助,术前需使用助行器和轮椅的患者7 例,腰椎后凸畸形的患者3 例,颈椎融合强直的患者1 例,其中1 例患者卧床,不能行走20年。术前髋关节Harris评分为14.9分(0~48分),髋关节活动度为40°(0~110°)。
1.2 手术方法 经口气管内插管全身麻醉19 例,另外1 例因脊柱颈段强直采用了清醒状态经鼻纤支镜气管插管麻醉。13 例行单侧全髋关节置换,7 例行双侧全髋关节置换;双侧全髋关节置换中5 例一期置换,2 例二期置换。全部患者均取侧卧位,骨盆中立位固定,手术切口均采用Watson-Jonse入路。术中依据软组织紧张状态、关节挛缩和屈曲强直程度可适当扩大切口范围。于小转子上方1 cm处,垂直切断股骨颈,去除股骨头,充分显露髋臼,切除髋臼盂唇、部分关节囊及过度增生骨赘。对于关节强直患者,于股骨头颈交界处先行横断截骨,使髋关节脱位,近端股骨头颈部分粉碎后取出,再行股骨颈修整截骨。髋臼锉打磨至真臼,大部分患者通过骨性强直结构中尚存的纤维组织带可以识别股骨头与髋臼的界限,打磨髋臼,选择合适尺寸髋臼杯,标准全髋技术置入假体。股骨髓腔逐级扩髓,前倾10°~15°安放固定股骨柄,安装合适颈长的股骨头假体。安装假体时应充分考虑患者的全身情况:存在严重的脊柱后凸畸形或髋关节过度前倾的患者,应减少股骨假体及髋臼假体的的前倾角度。关节复位后,测试关节周围软组织张力、关节活动度范围及稳定性,放置引流管,逐层关闭切口。对合并内收畸形者,术中部分切断内收肌肌腱,有6 例患者行内收肌腱松解术。对髋关节屈曲挛缩畸形严重的患者,切除前侧关节囊。双侧一期置换者,完成一侧关节置换后重新消毒铺单,再行另一侧关节置换。所用假体包括生物型假体18 例(24髋)、骨水泥型假体2 例(5髋)。所有生物型髋臼的固定是压配式固定,并常规应用2枚螺钉固定髋臼杯。有1 例患者在完成髋关节置换术后进行了脊柱后凸畸形截骨矫形手术。
1.3 术后处理及观察指标 术后切口常规加压包扎,常规应用抗生素至引流管拔出,给予预防下肢深静脉血栓、镇痛等对症处理。对于异位骨化的高危患者应用小剂量的消炎痛预防治疗,手术当晚应用100 mg消炎痛栓剂,连用3 d,然后改用100 mg消炎痛口服,50 mg/次,每天2次,直至术后14 d[5]。所有患者,术后24~48 h拔出引流管。术后即刻嘱患者进行股四头肌功能锻炼,尽可能早期下地扶学步器行走,并指导患者康复锻炼。
髋关节功能采用Harris评分系统[6]和髋关节总活动度(屈曲、后伸、外展、内收、外旋和内旋)评定。术后X线检查假体周围有无松动和异位骨化,采用Brooker分级[7]评定异位骨化程度。

2 结 果
本组手术时间90~150 min,平均120 min;术中出血量240~800 mL,平均出血量550 mL,输血量为0~800 mL,平均400 mL;术后伤口引流量为200~620 mL,平均300 mL。术中大转子撕脱1 例,股骨距线性骨折1 例,予以钢丝捆扎。术后患者切口均Ⅰ期愈合,无血管、神经及下肢深静脉血栓形成等并发症发生。
20 例患者均获随访,随访时间1.2~7.8年,平均4.2年。所有患者术后髋关节疼痛、功能和活动度均显著改善,术后双下肢不等长均获得不同程度矫正。术后1 例出现跛行,后行脊柱后凸畸形截骨矫形术。术后随访X线片显示有1 例患者术后X线检查发现髋臼假体周围出现宽度小于1 mm局灶性透亮带,疼痛症状不严重,未予翻修。其余患者假体位置良好,无松动、下沉等现象。无Brooker Ⅲ、Ⅳ级异位骨化病例,BrookerⅠ、Ⅱ级异位骨化分别为3髋和1髋,均无疼痛及活动受限,未作特殊处理。6 例患者生活不能自理的患者,术后生活均能达到基本自理,1 例可骑摩托车,1 例仍需扶手杖行走。
本组末次随访时Harris评分为(82.85±9.15)分,与术前比较差异有统计学意义(t=38.77,P=0.00);髋关节总活动度为(192.06±20.69)°,与术前比较差异有统计学意义(t=18.765,P=0.00);优8髋,良10髋,可7髋,差2髋,优良率74.1%(见表1)。

表1 患者手术前后各项指标比较
典型病例为一37 岁男性患者,强直性脊柱炎病史22年,一期双侧全髋关节置换生物型假体,手术前后影像学资料见图1~3。
3 讨 论
3.1 相关知识点 强直性脊柱炎是一种慢性炎症性疾病,主要累及中轴骨骼及关节,常合并髋关节功能障碍。通常在15~35 岁发病,20~30 岁为发病高峰,我国AS患病率初步调查为0.20%~0.54%[8],平均发病年龄23.6 岁,其中男性平均发病年龄23.0 岁,女性平均发病年龄27.0 岁[9]。近年来研究提示男女性别比例2︰1~3︰1,男性患者更多的表现为进行性脊柱和髋关节病变,而女性发病较为隐匿,症状较轻,常以外周关节受累多见[10,11]。外周关节症状多与中轴关节炎同时或稍晚起病[3]。文献报道:强直性脊柱炎,髋关节受累占25%~66%,双侧受累占50%~90%[12],而且94%的髋部症状起于发病后5年内,表现为局部疼痛及活动受限,晚期可出现屈曲挛缩或畸形,在髋关节受累的患者中大约有40%的患者有骨性强直[13-15]。少年起病的AS患者症状多以外周关节炎为主,而成人起病的AS患者多以中轴关节炎为主[16]。通常青少年型(<16 岁)患者少数进展迅速,往往在青少年时期出现残废,在早期可出现髋关节病废,保守治疗无效,则需要手术治疗[17-19]。此类患者通常发病年龄在15~25 岁,发病年龄越小,病变发展越快,导致髋关节疼痛和活动障碍的程度也越重。AS全髋关节置换的主要指证是不能用药物控制且进行性发展的疼痛和关节强直[3]。

图1 术前X线片示双髋关节强直
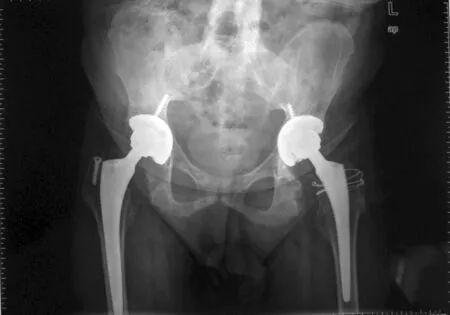
图2 术后1年X线片示假体位置良好,无松动

图3 术后2年X线片示假体位置良好,无松动
本组患者平均发病年龄是(22.35±5.08) 岁,发病年龄35 岁以下占95%,15~25 岁占80%,其中1 例是在15 岁时发病,17 岁出现髋关节强直和脊柱强直,不能行走,主要是卧床和轮椅;骨性强直11髋,占40.7%。生活不能自理6 例,双髋同时累及,术前症状重,术前髋关节Harris评分为14.9分(0~48分),髋关节活动度为40°(0°~110°)。
3.2 手术入路及术中注意事项 手术入路的选择:强直性脊柱炎髋关节存在不同形式畸形或强直,THA时采用何种手术入路为佳,至今还存在争议。强直性脊柱炎髋关节病变常伴随不同程度畸形或强直,髋关节前方关节囊及软组织存在不同程度挛缩。长期挛缩畸形关节的矫正、骨盆倾斜和髋关节骨性融合者的髋臼假体安装是本手术的难点,而术中彻底松解髋关节周围挛缩的软组织,髋臼侧的充分暴露是髋臼假体正确放置的先决条件。
对于AS屈髋畸形或纤维性强直融合的髋关节,髋关节周围韧带组织都有不同程度的挛缩、黏连。术中为了脱位股骨头,显露髋臼,也为了恢复患肢活动度,需进行充分的软组织松解。史占军等[20]报道对于髋关节屈曲畸形严重的强直性脊柱炎患者,在行髋关节置换手术时建议采用髋关节前外侧入路,其操作简单,解剖层次清楚,对关节前方挛缩软组织的松解操作更容易,对于髋臼侧和股骨侧的手术均容易进行,无需大转子截骨即可进行髋臼侧手术,同时屈伸下肢可判断髋关节前方挛缩的软组织及其挛缩程度。何志勇等[21]报道采用后外侧入路进行强直性脊柱炎患者的髋关节置换。本组所有病例采用前外侧入路,可以直视下充分松解前方挛缩的关节囊,必要时可以松解或切断内收肌腱和髂腰肌腱,便于纠正屈曲畸形和改善髋关节的外展受限。
我们认为后外侧入路对关节前方软组织松解困难,应用不方便,前外侧入路可以最大程度松解髋关节前方的软组织和关节囊的挛缩,有利于THA术后的活动范围;另外,强直性脊柱炎的髋关节病变多表现为屈髋畸形,THA术后易出现脱位倾向,前外侧入路保留了后关节囊和外旋肌的完整性,一定程度避免了关节后脱位的危险,并且增加了屈髋的活动度。
3.3 髋关节假体安装 AS进展到晚期会出现脊柱和髋关节强直,而脊柱强直往往存在固定的后凸畸形,患者站立时为了获得更好的视觉,骨盆在矢状面上向后旋转-骨盆过伸,同时髋臼也向前张开,骨盆后倾。如按髋臼的解剖位置安放髋臼杯假体,术后易出现髋关节脱位[22]。
关于髋关节骨性强直与脊柱后凸畸形的手术顺序问题文献报道很少。Tang等[23]认为如合并有严重的脊柱后凸和髋关节畸形,可以先行脊柱截骨矫正后凸畸形,防止骨盆过伸,减少THA后发生前方脱位的发生率,并且通过比较两种髋臼杯假体安放的方法:即沿原始髋臼边缘的解剖方法及代偿骨盆旋转后的功能位置方法,进行了计算机三维重建研究,认为骨盆在矢状面上过伸20°,则髋臼的前倾角及外展角分别增大为30°及55°;如果患者的骨盆在矢状面上旋转至50°,依照常规方法安放髋臼杯假体(前倾20°,外展45°),则假体的1/2不能被髋臼骨质所覆盖。所以在骨盆旋转(过伸)的患者中安放髋臼杯假体,骨盆向后旋转至20°以上时,每增加10°安放髋臼杯假体时前倾角和外展角需减少5°。史占军等[20]的一组病例中有3 例、本组患者中有1 例在髋关节置换术后又进行脊柱后凸畸形矫正术。
我们认为对于髋关节轻度屈曲位骨性强直畸形的病例,手术顺序不是很重要;但对于髋关节高度屈曲强直畸形的病例,一定要首先完成髋关节置换手术,才方便脊柱后凸畸形矫形手术时的体位摆放,否则无法实施脊柱后凸畸形矫形手术。我们对此类患者术中髋臼假体置入时减小前倾角,将前倾角调整到5°~10°,并切除所有高出髋臼杯的骨赘,避免术后髋关节脱位的发生。
3.4 异位骨化 强直性脊柱炎的患者行全髋关节置换术术后容易异位骨化形成的具体原因还不清楚。强直性脊柱炎患者行全髋关节置换术后异位骨化率的发生从11%~76%不等,尤其是合并有髋关节骨性强直的患者术后异位骨化率更高,明显高于非AS患者[12,13]。Shih等[3]对46 例(74髋)的研究中发生异位骨化的为48髋(64.9%),其中Brooker分级Ⅰ级为31髋(41.9%)、Ⅱ级为11髋(14.9%)、Ⅲ级为5髋(6.7%)、Ⅳ级为1髋(1.4%)。并认为跨转子的操作、置换前关节强直和多次手术均是发生异位骨化的高危因素。本组术后2 例出现异位骨化,但患者均无明显疼痛及活动受限,未作特殊处理。
我们认为,不同的术者术后异位骨化的发生率不同,和术中髋关节周围软组织保护、全身病情控制程度、术中关闭伤口前冲洗的程度有关,如果将术中锯下的碎骨屑全部冲洗干净,彻底止血,发生异位骨化的可能性会减小。本组病例中,术中尽可能减少髋关节周围软组织的损伤,操作应仔细、轻柔,彻底止血,在关闭切口前彻底冲洗清除骨碎屑,并对术前血沉和CRP不正常的患者术后进行系统药物治疗。
综上所述,对于强直性脊柱炎晚期髋关节病变的患者,全髋关节置换是治疗AS髋关节晚期病变的有效手段,疼痛可得到显著缓解,髋关节功能可得到良好改善,但是本研究病例数较少,随访时间尚短,还需进一步随访观察其长期疗效。
参考文献:
[1]Reveille JD.Major histocompatibility genes and ankylosing spondylitis[J].Best Pract Res Clin Rheumato,2006,20(3):601-609.
[2]Braun J,van den Berg R,Baraliakos X,etal.2010 update of the ASAS/EULAR recommendations for the management of ankylosing spondylitis[J].Ann Rheum Dis,2011,70(6):896-904.
[3]Shih LY,Chen TH,LO WH,etal.Total hip arthroplasty in patients with ankylosing spondylitis:long term follow up[J].J Rheumatol,1995,22(9):1704-1709.
[4]van der Linden S,Valkenburg HA,Cats A.Evaluation of diagnostic criteria for ankylosing spondylitis:a proposal for modification of the New York criteria[J].Arthritis Rheum,1984,27(4):361-368.
[5]Gunal I,Hazer B,Seber S,etal.Prevention of heterotopic ossification after total hip replacement:a prospective comparison of indomethacin and salmon calcitonin in 60 patients[J].Acta Orthop Scand,2001,72(5):467-469.
[6]Harris WH.Traumatic arthritis of the hip after dislocation and acetabular fractures:treatment by mold arthroplasty.An end-result study using a new method of result evaluation[J].J Bone Joint Surg(Am),1969,51(4):737-755.
[7]Brooker AF,Bowerman JW,Robinson RA,etal.Ectopic ossification following total hip replacement.Incidence and a method of classification[J].J Bone Joint Surg(Am),1973,55(8):1629-1632.
[8]Zeng QY,Chen R,Darmawan J,etal.Rheumatic diseases in China[J].Arthritis Res Ther,2008,10(1):17.
[9]段振华,潘发明,梅杨,等.强直性脊柱炎患者445 例流行特征分析[J].中国公共卫生,2011,27(3):341-342.
[10]Hukuda S,Minami M,Saito T,etal.Spondyloarthropathies in Japan:nationwide questionnaire survey performed by the Japan ankylosing spondylitis society[J].J Rheumatol,2001,28(3):554-559.
[11]Bakland G,Nossent HC,Gran JT.Incidence and prevalence of ankylosing spondylitis in northern norway[J].Arthritis Rheum,2005,53(6):850-855.
[12]Joshi AB,Markovic L,Hardinge K,etal.Total hip arthroplasty in ankylosing spondylitis:an analysis of 181 hips[J].J Arthroplasty,2002,17(6):427-433.
[13]Bhan S,Eachempati KK,Malhotra R.Primary cementless total hip arthroplasty for bony ankylosis in patients with ankylosing spondylitis[J].J Arthroplasty,2008,23(6):859-866.
[14]Soch art DH,Port er ML.Long-term result s of total hip repl acement in young patients who had ankylosing spondylitis.Eighteen to thirty-year results with survivorship analysis[J].J Bone Joint Surg(Am),1997,79(8):1181-1189.
[15]唐福林,吴东海.临床诊疗指南——风湿病分册[M].北京:人民卫生出版社,2007:21-27.
[16]Lin YC,Liang TH,Chen WS,etal.Differences between juvenile-onset ankylosing spondylitis and adult-onset ankylosing spondylitis[J].J Chin Med Assoc,2009,72(11):573-580.
[17]Carette S,Graham D,Little H,etal.The natural disease course of ankylosing spondylitis[J].Arthrits Rheum,1983,26(2):186-190.
[18]Kubiak EN,Moskovich R,Errico TJ,etal.Orthopaedic management of ankylosing spondylitis[J].J Am Acad Orthop Surg,2005,13(4):267-278.
[19]Vander Cruyssen B,Vastesaeger N,Collantes-Estévez E.Hip disease in ankylosing spondylitis[J].Curr Opin Rheumatol,2013,25(4):448-454.
[20]史占军,金大地,景宗森,等.强直性脊柱炎髋关节骨性强直的功能重建[J].中华骨科杂志,2002,22(5):267-271.
[21]何志勇,狄正林,陶崑,等.全髋表面置换术治疗强直性脊柱炎[J].中国骨伤,2009,22(6):432-543.
[22]林朋,李子荣,史振才,等.强直性脊柱炎累及髋关节的全髋人工关节置换术[J].中华关节外科杂志(电子版),2007,1(1):19-22.
[23]Tang WM,Chiu KY,Kwan MF,etal.Sagittal pelvic mal-rotation and positioning of the acetabular component in total hip arthroplasty:Three-dimensional computer model analysis[J].J Orthop Res,2007,25(6):766-771.
