嗅神经母细胞瘤的CT 和MRI 表现
2013-05-30赵宇红翟昭华
胡 军,赵宇红,翟昭华
(1.洛阳市第一人民医院放射科,河南 洛阳 471002;2.川北医学院附属医院放射科,四川 南充 637000)
本刊网址:http://www.nsmc.edu.cn 作者投稿系统:http://noth.cbpt.cnki.net 邮箱:xuebao@nsmc.edu.cn
嗅神经母细胞瘤(esthesioneuroblastoma,ENB)是一种神经上皮源性恶性肿瘤,一般认为起源于筛骨筛板或鼻腔嗅区粘膜的嗅神经细胞。临床较少见,容易误诊为其他恶性肿瘤。收集资料完整、经手术病理证实的5 例嗅神经母细胞瘤,结合文献对其临床及影像学表现进行回顾分析,旨在提高对该病的认识。
1 资料与方法
1.1 临床资料
5 例均经手术病理证实,其中男4 例,女1 例,年龄18 ~42 岁,中位年龄32.4 岁。病程3 个月至5 年。临床表现嗅觉减退、嗅觉丧失3 例,鼻塞、鼻出血2 例,头痛、头晕1 例,1 例伴恶心呕吐,1 例右侧突眼。
1.2 检查方法
5 例均使用Toshiba Aquilion 64 排螺旋CT 扫描机,行鼻窦CT 轴位或冠状位做连续扫描,扫描范围轴位由上颌窦下壁至眶上壁,部分扫描至颅内,冠状位由额窦前壁至蝶窦。层厚5 mm,层距5 mm,距阵512 ×512,应用骨窗和软组织窗同时显示骨质结构和软组织病变,全部行普通扫描,其中3 例行CT 增强扫描,以高压注射器由肘静脉注入碘海醇75 mL,注射流率3 mL/s,延迟时间30 s。
5 例患者均行MR 平扫加增强扫描,采用Philips gyroscan 1.5 T 磁共振成像系统,头颈联合8 通道相控阵线圈。常规MR 成像包括:横断面FRFSE(T2WI TR4 000 ~4 500 ms,TE 80 ~90 ms)、FSPGR(T1WI TR200 ~300 ms,TE 5 ~10 ms)、DWI(b 值=1 000 s/mm2)序列;矢状面SE(T1WI TR 400 ~600 ms,TE 10 ~20 ms)、FSE(T2WI TR 3 000 ~3 500 ms,TE 80 ~90 ms)序列;冠状面FRFSE (T2WI TR 3 000 ~3 500 ms,TE 85 ms)、STIR(TR 3 500 ~4 000 ms,TE 50 ~60 ms);层厚/层间距=5.0 ~6.0 mm/0.5 ~2.0 mm,矩阵128 ×128 ~320 ×256,FOV 24 cm×24 cm。MR 增强行T1WI 横断面、矢状面及冠状成像,对比剂为钆喷酸葡胺注射液(Gd—DTPA),商品名为马根维显,剂量为0.1 mmol/kg。
2 结果
2.1 CT 与MRI 表现
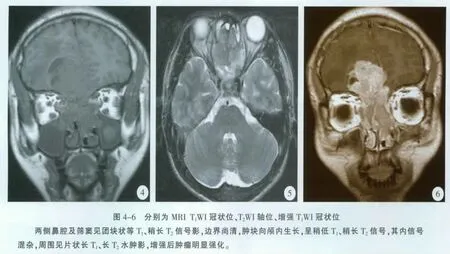
5 例肿瘤均表现为鼻腔内形态不规则软组织影,占据鼻腔顶部中后部;位于单侧鼻腔2 例,双侧鼻腔3 例(图1)。3 例密度均匀(图1),2 例不均匀;病变区鼻甲骨、鼻中隔及筛窦、蝶窦骨质破坏(图2),2 例眼眶内侧壁受累外移(图2),1 例右眼球前突;邻近筛窦、蝶窦与上颌窦可见软组织密度影4 例;1 例肿瘤突入颅内,近前颅凹筛板区骨质破坏,右额部大脑镰旁可见一类圆形稍高密度影,大小约为47 mm×43 mm×42 mm,CT 值约为16 ~38 HU,边界清,边缘有低密度囊变坏死区,周围可见片状低密度水肿影(图3)。3 例CT 增强扫描呈明显强化。MRI 示2 例肿瘤呈均匀等T1(图4)、稍长T2信号影(图5),3 例信号不均匀;1 例肿瘤侵犯颅内呈等T1、长T2信号,信号不均匀,边缘可见囊变区,周围可见片状长T1、长T2水肿影(图4)。MRI 增强扫描5 例病灶呈明显强化(图6),其中3 例强化不均匀。
2.2 手术病理
手术见肿瘤组织呈灰白色,鱼肉状,肿瘤组织侵犯邻近鼻窦,窦壁骨质破坏。切除鼻腔内及鼻窦区肉眼可见的肿瘤组织。病理报告为嗅母细胞瘤,1例免疫组织化学检查示:Vim(+),CK 灶状(+),EMA 小灶状(+),Nag(+),NSE(+),syn 灶状弱(+),S-100(-),CyA(-),DeS(-),LcA(-)。

3 讨论
3.1 嗅母细胞瘤临床及病理特点
ENB 是一种少见的鼻腔鼻窦部的恶性肿瘤,占全部鼻腔恶性肿瘤的3% ~5%[1]。1924 年Berger和Luc 首次报告ENB 绝大多数位于上鼻甲以上的鼻腔,其根部常附着在筛板或筛窦的黏膜上,肿瘤常为息肉样或蕈样肿块,质脆、状如脑组织,血管丰富,易出血。Jethanamest 等[2]报道ENB 存在两个发病高峰分别为11 ~20 岁和50 ~60 岁。本病没有特异临床症状,最常见症状是单侧鼻塞和反复鼻出血。
ENB 的原发部位多位于鼻腔顶部的中后方,有的可见肿瘤中心位于鼻咽等部位,系嗅神经上皮异位于此所致[3]。病灶向周围呈膨胀性和浸润性生长,易通过蝶窦、上颌窦口或直接破坏窦壁向窦腔侵犯。除鼻旁窦外,也可以侵犯眼眶表现为单侧或双侧眼眶内侧壁骨质破坏、侵犯内直肌、视神经及眼球,球后及球旁软组织肿胀及眼球突出等。有认为肿瘤通常破坏鼻中隔上部,可侵及双侧筛窦、蝶窦并常破坏前颅底及眼眶,提示病变来源于靠中线的鼻腔顶部,这也是ENB 不同于其他鼻腔肿瘤的特征表现之一。本组病例肿瘤均位于鼻腔顶部,其中4 例侵犯周围组织,以侵犯筛窦最多。颅底骨破坏,向颅内发展侵袭脑组织是本病的最危险的并发症之一,本组1 例侵及筛窦、蝶窦、破坏颅底骨质侵及右额叶,表现较为典型。
ENB 多为高度侵袭性,常发生淋巴道转移,转移率约占14% ~20%,最常见为颈部淋巴结转移,其次为肺、胸膜、中枢神经系统、骨、肝等[2]。临床上根据肿瘤侵犯的部位提出了许多的分期。1976年Kadish 提出ENB 分三期,而改良的Kadish 分期[4],为目前临床最常用,即A 期:肿瘤局限于鼻腔;B 期:肿瘤侵及鼻旁窦.C 期:肿瘤超出鼻腔和鼻旁窦范围,侵犯筛板、眼眶、颅内及颅底;D 期:肿瘤转移至颈淋巴结或远处转移。本组D 期的有3 例,可能与肿瘤生长缓慢、临床症状无特异性有关。
3.2 CT 和MRI 表现
肿瘤的形态和边界:形态多样,大小不一。本组4 例(80%)形态不规则,边界不清。1 例(20%)边界清楚,呈椭圆形。
肿瘤的部位和侵犯范围:本组5 例肿瘤中心均位于鼻腔顶部,肿瘤体积较大者4 例,1 例体积较小,仅局限于鼻腔,边界尚清,呈分叶状,相邻骨质呈膨胀性破坏。肿瘤较大者常侵犯单侧或双侧筛窦、蝶窦、上颌窦,向外可破坏筛窦外侧壁侵入眼眶,累及眼外肌及视神经,引起突眼;肿瘤向上侵犯时可破坏筛板或沿嗅神经通过筛孔向颅内蔓延,侵犯前颅窝底及脑实质。本组侵犯最多的是筛窦4 例(4/5),其次是蝶窦和眼眶各2 例(2/5),1 例肿瘤破坏双侧筛窦外侧壁侵犯眼眶,引起突眼,且向上侵犯右额叶。文献报道[5]ENB 除侵犯鼻腔和副鼻窦以外,眼眶是最常见的受侵部位。
肿瘤的密度、信号和强化特点:肿瘤较小时其密度和信号多均匀(2/5),肿瘤较大时瘤内常有出血、坏死,密度和信号多不均匀(3/5),颅内侵犯时肿瘤边缘可见囊变。CT 平扫时肿瘤呈软组织密度,在T1WI 呈等或稍低信号,在T2WI 以稍高信号为主,由于瘤内常有出血、坏死,致信号不均匀,肿瘤密度和信号不具有特异性。本组病例肿瘤内均未见钙化和骨化,杨智云等[6]报道少数肿瘤可见不定形的钙化和骨化。由于肿瘤血供丰富,增强后多明显强化。颅内部分肿块密度欠均匀,增强扫描多有不均匀明显强化[6-7]。
影像学检查对ENB 的分期非常重要,文献报道[6]增强CT 分期可与临床分期完全一致。为了准确地了解肿瘤组织的侵犯范围及与周围邻近重要解剖结构的关系,术前应行轴位、冠状位的CT 和MRI检查。
3.3 诊断与鉴别诊断
ENB 临床上较少见,其CT 及MRI 影像学表现缺乏特异性,术前易误诊为其他鼻腔肿瘤,如:鼻腔癌、腺样囊性癌、淋巴瘤、黑色素瘤、内翻性乳头状瘤、鼻咽纤维血管瘤等。(1)鼻腔癌:多见于50 ~70岁男性,肿瘤坏死明显,有明显外侵征象,文献报道[8]鼻腔癌骨质破坏发生较早;(2)腺样囊性癌:多位于上颌窦,呈“生姜”状不规则生长,密度不均匀,呈筛样改变,早期侵犯神经,沿神经跳跃性生长[9]。(3)鼻腔淋巴瘤:多发生于鼻腔的鼻中隔和下鼻甲,骨质破坏较轻,仍保留原骨骼形态及邻近皮肤改变为本病的重要特征[10-11]。(4)黑色素瘤:典型者以T1WI 高信号,T2WI 低信号为其特征[12]。(5)内翻性乳头状瘤:好发于中鼻道鼻腔外侧壁,沿鼻甲长轴生长,邻近骨质多成受压或吸收改变,MRI T1WI 呈等信号,T2WI 呈不均匀高信号,增强扫描呈特征性的“脑回样”、“栅栏状”强化[13]。(6)鼻咽部纤维血管瘤:好发于青少年男性,鼻咽部软组织肿块,常侵犯翼腭窝,血供丰富,MRI T2WI 呈不均匀高信号,瘤内见流空血管信号,呈“盐胡椒”征,增强扫描明显强化。
综上所述,ENB 多位于鼻腔顶部的中后方,多呈浸润性生长,易向筛窦、眼眶和颅内侵犯,增强后明显强化,沿嗅神经向上穿越筛板侵犯前颅窝嗅沟区具有特征性。确诊需要依靠病理和免疫组织化学检查。
[1] Bradley PJ,Jones NS,Robertson I.Diagnosis and management of esthesioneuroblastoma[J].Curr Opin Otolaryngol Head Neck Surg,2003,11(2):112 -118
[2] Jethanamest D,Morris LG,Sikora AG,et al.Esthesioneuroblastoma:a population-based analysis of survival and prognostic factors[J].Arch Otolaryngol Head Neck Stag,2007,133(3):276 -280
[3] 吴元魁,许乙凯,陈卫国,等.嗅神经母细胞瘤的CT 和MRI 诊断[J].临床放射学杂志,2007,26(10):981 -984
[4] Foote RL,Morita A,Ebersold MJ,et al.Esthesioneuroblastoma:the role of adjuvant radiation therapy[J].Int J Radiat Oncol Biol Phys,1993,27(4):835 - 842
[5] Pickuth D,Heywang KSH,Spielmann RP.Computed tomography and magnetic resonance imaging features of olfactory neuroblastoma:an analysis of 22 cases[J].Clin Otolaryngol Allied Sci,1999,24(5):457 -461
[6] 杨智云,钟运其,张 翎,等.嗅神经母细胞瘤的CT 和MRI 表现[J].中华放射学杂志,2005,39 (3):244 -247
[7] 彭李青,曾 春,黄美农,等.嗅神经母细胞瘤CT、MRI 表现[J].实用放射学杂志,2004,20(8):692 -695
[8] 刘 媛,罗德红,李 琳,等.鼻腔常见肿瘤的CT 诊断及鉴别诊断[J].中国医学影像技术,2004,20(2):180 -182
[9] 黄文虎,邹明舜.鼻腔和鼻旁窦腺样囊性癌的影像学表现[J].临床放射学杂志,2002,21(1):27 -29
[10] 李培岭,翟昭华,王 萍,等.鼻腔原发性恶性黑色素瘤的影像学表现及鉴别诊断[J].放射学实践,2011,26(11),1156 -1158
[11] 王 轶,周天明.鼻NK/ T 细胞淋巴瘤31 例临床分析[J].川北医学院学报,2005,20(1):28 -30
[12] 刘 智,李恒国.鼻腔鼻窦影像学研究进展[J].暨南大学学报(医学版),2003,24(4):101 -106
[13] 杨本涛,王振常,刘 莎,等.鼻腔及鼻窦内翻性乳头状瘤的MRI 诊断[J].中华放射学杂志,2008,42(12):1261 -1265
