膀胱结石对前列腺增生患者术后下尿路症状恢复的影响
2013-05-07桂萌严春寅黄玉华丁翔魏雪栋李云龙
桂萌,严春寅,黄玉华,丁翔,魏雪栋,李云龙
(1.苏州大学附属第一医院泌尿外科,江苏 苏州215006;2.昆山市第一人民医院泌尿外科,江苏 昆山215311)
国际前列腺症状评分(IPSS)是判断下尿路症状的重要指标,包括储存尿期和排尿期在内的共7项症状,是国际通用的对前列腺症状发生频率的定量评估系统,是比较良性前列腺增生(BPH)症状进展情况和治疗前后对比的量化评价方法[1]。膀胱结石为前列腺增生常见并发症,也是手术指征之一[2-3],目前文献中对合并结石的前列腺增生患者下尿路症状特点阐述较少,我们对BPH 合并膀胱结石的预后特点及相关原因进行了研究。
1 对象与方法
1.1 病例
选取我院2011年7月至2012年7月收治的单纯BPH 及BPH 合并膀胱结石的患者90例,年龄56 ~88 岁,平均(71.74 ±7.09)岁,前列腺体积平均为(54.40 ±30.00)mL。其中单纯BPH 患者60例,平均年龄(72.71 ±7.18)岁,前列腺平均体积(53.84 ±28.82)mL;BPH 合并膀胱结石30例,平均年龄(69.80 ± 6.60)岁,前列腺平均体积(55.54 ±32.73)mL,膀胱单发结石10例,多发结石者17例(最多5 枚),泥沙状结石3例,结石直径0.3 ~4.7 cm,平均(2.5 ±0.31)cm。根据单个结石直径>2.5 cm,或多个结石直径总和>3.0 cm且每颗结石直径均>1 cm 进行分组,满足上述条件为大结石组,共13例;不满足者归为小结石组,共17例(包含3例泥沙状结石)。术前均排除肾绞痛及上尿路结石病史,排除神经源性膀胱及泌尿系肿瘤患者。
1.2 检查及治疗方法
所有患者在术前均行尿流动力学检查,先行自由尿流率检测,排尿后立即抽取残余尿量(PVR),术前应用Laborie 尿流动力学检测仪,进行压力-流率的检测,并根据Schaefer 列线,结合直线被动阻力曲线(LinPURR)确定膀胱出口梗阻(BOO)级别。(BOO 分为0 ~Ⅵ7 个级别,0 ~Ⅰ为无梗阻区,Ⅱ为可疑梗阻,Ⅲ~Ⅵ为随着分级增加梗阻程度逐渐加重)[4]。手术方法:前列腺切除均以前列腺两侧叶达到前列腺外科包膜,前列腺远端达到精阜远端1 cm 位置为标准,合并膀胱结石者同期先行膀胱结石钬激光碎石术清理结石,而后前列腺电切同前。前列腺术后病理均提示:良性前列腺增生。术后常规导尿管牵拉24 h,1 周内拔出尿管。
1.3 评估方法
所有患者术前均接受IPSS 评分,规定术后3 个月回访,重新评估IPSS 评分,前后均由同一医生执行。伴有尿道突发放射状疼痛的排尿中断被认为由结石嵌顿造成,不划为评估范围,Javlé 等[5]定义手术成功的标准之一为IPSS 评分<7 分,同时较术前下降>50%,据此划分成功改善者并计算其在本组所占的比例。据术前尿流动力学指标,将BOO 分为无梗阻(0 ~Ⅱ)、轻度梗阻(Ⅲ~Ⅳ)、重度梗阻(Ⅴ~Ⅵ)3 级,标记1、2、3 共3 个秩次。PVR 分为正常(<20 mL)、代偿(20 ~50 mL)、失代偿(>50 mL)三级,标记1、2、3 共3 个秩次。分析BPH 合并膀胱结石组与单纯BPH 组之间,以及小结石组与大结石组之间的差异。
1.4 统计学方法
运用SPSS 17.0 统计软件,BPH 合并结石组和单纯BPH 组之间年龄及前列腺体积采用独立样本t检验,IPSS 成功改善率采用四格表卡方检验;BOO和残余尿量按照等级资料比较的秩和检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 一般资料的比较
BPH 合并膀胱结石组与单纯BPH 组年龄相比,差异无统计学意义(t=-1.865,P=0.472);前列腺体积大小两组相比,差异无统计学意义(t =0.252,P=0.990)。
2.2 IPSS 成功改善率的比较
BPH 合并膀胱结石组术前IPSS 评分为(18.83±7.43),单纯BPH 组术前为(19.60 ±7.22),两组间差异无统计学意义(t =-0.470,P =0.969)。合并膀胱结石组中14例成功改善,改善率46.7%,而单纯BPH 组60例患者中只有15例成功改善,改善率25.0%。两组术后成功改善率的比较差异有统计学意义(χ2=4.229,P=0.038)。
2.3 各组BOO 以及残余尿量间的比较
BOO 及残余尿量在BPH 合并膀胱结石组与单纯BPH 组间的比较差异无统计学意义(均P>0.05,表1)。BOO 在大结石组与小结石组间的比较,差异有统计学意义(P =0.008),由于大结石组的平均秩次小于小结石组,故认为小结石组膀胱出口梗阻程度重于大结石组。残余尿量在大小结石组之间差异无统计学意义(P =0.504)。详见表2。
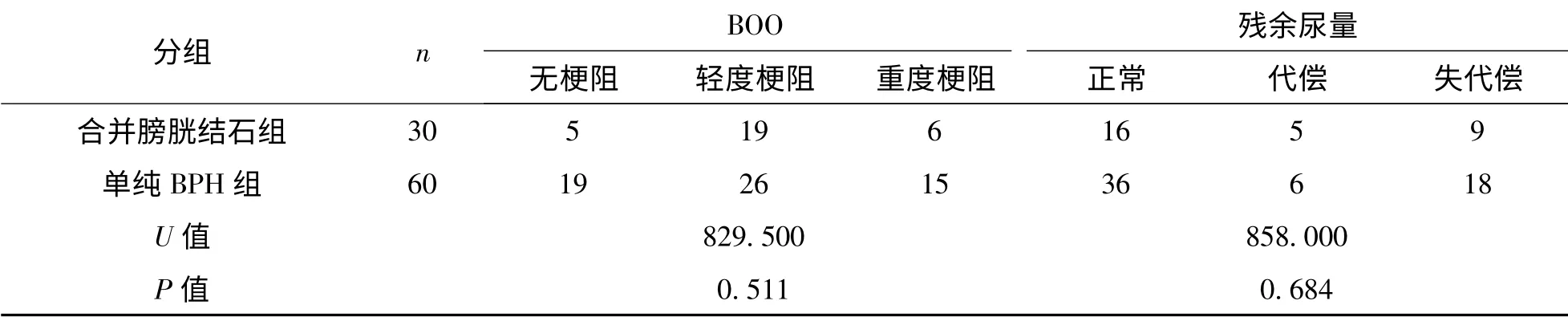
表1 BPH 合并膀胱结石组与单纯BPH 组BOO 与残余尿量比较例Tab 1 Comparison of BOO and postvoid residual urine between benign prostatic hyperplasia combined with bladder calculi group and simple BPH group
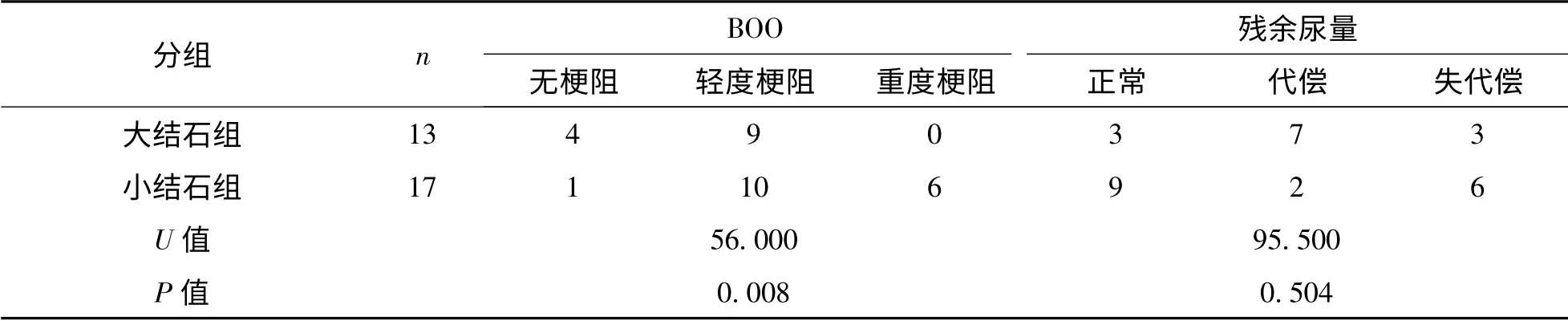
表2 小结石组与大结石组BOO 与残余尿量比较例Tab 2 Comparison of BOO and postvoid residual urine between large calculi group and small calculi group
本组术后均未出现尿失禁及前列腺大出血等并发症。
3 讨论
膀胱结石的发生与代谢、梗阻、感染、营养等因素相关,是综合因素作用的结果。其形成最常见的诱发因素之一是膀胱出口梗阻导致的不完全排空[6](如继发于BPH 的膀胱结石)。当然也有学者指出,除此之外还与肾结石类似的形成机制,包括理化因素如尿中草酸钙的过饱和及代谢因素如尿钙的升高和尿枸橼酸等结石抑制物的减少等有关[7]。那么膀胱结石的存在对下尿路症状有多少影响呢?我们的研究结果显示,合并膀胱结石的BPH 患者与单纯BPH 患者术前IPSS 评分无明显差异。而按照Javlé 提出的成功改善标准,合并膀胱结石的BPH患者较单纯BPH 患者改善更明显。国外有研究者发现,对BPH 合并膀胱结石患者仅行体外震波碎石术而没有进行相关前列腺手术,IPSS 评分也明显下降,认为对没有进行相关前列腺手术的膀胱结石进行的非侵入性治疗非常有效并且显著改善了患者的症状[8]。故膀胱结石本身对IPSS 有重要影响(表现为膀胱刺激症状),这种影响甚至超过了BPH 对下尿路症状的影响。对于前列腺电切是否应为膀胱结石患者的必要处理,部分学者提出质疑[9-10]。这不同于单纯BPH 患者,张心如等[11]将IPSS 评估分为IPSS1(排尿刺激评分)及IPSS2(排尿梗阻评分),发现IPSS2 的手术前后差异大于IPSS1,说明梗阻症状的解除先于逼尿肌功能的恢复,所以认为IPSS 中的梗阻评分对判断前列腺腔内手术的短期效果有一定价值。由此可见,膀胱结石可作为IPSS 评分增高的重要因素,而合并膀胱结石的BPH 患者既有前列腺增生本身引起的下尿路梗阻症状,又有膀胱结石造成的刺激症状。但两组术前IPSS 评分对比并无差异。所以BPH 合并膀胱结石的患者不比单纯BPH患者下尿路症状更严重。我们在随访中了解到,合并膀胱结石的BPH 患者有一部分因多年排尿不畅就诊,主要表现为单纯BPH 引起的下尿路症状,但也有很多患者就诊原因为血尿、尿频尿急或排尿中断等,而前列腺增生导致的梗阻症状并不严重,因此没有增加其总体评分。而通过TURP 手术以及膀胱内结石清除后,合并膀胱结石的BPH 患者梗阻症状及膀胱刺激症状都得到了改善,因此其术后IPSS 评分改善更明显。
对术前尿流动力学的分析发现,BOO 程度在单纯BPH 组与BPH 合并膀胱结石组之间无差异,徐刚等[12]认为有些尿动力检测提示无BOO 的患者术后症状改善依然明显,有其局限性,但压力-流率测定判断有无BOO 对大部分患者有预测疗效的作用。我们认为BOO 是判断下尿路症状的有效定量指标。梗阻是BPH 继发膀胱结石的条件之一,但梗阻程度与是否继发膀胱结石无必然联系。BOO 在小结石组重于大结石组患者,我们分析,较大结石可能对膀胱的刺激更明显,成为导致患者就诊的主要原因之一;而小结石或泥沙状结石,对膀胱的刺激可能不够明显,患者就诊的主要原因大多与BPH 引起的下尿路症状有关,因此其梗阻程度也更重。对比残余尿量发现,3 组间均无明显差异。关于残尿量的描述,胡强达[13]认为,残余尿是当梗阻加重和时间延长,逼尿肌组织结构发生损害,收缩强度减弱,排尿功能明显减低导致的。残余尿大于50 mL 预示着膀胱逼尿肌的失代偿。我们认为,残尿量增多是多方面异常综合作用的结果,可用来评估膀胱功能的状态,但不是引起继发性膀胱结石的绝对因素。
我们的研究结果显示,膀胱结石是影响BPH 患者IPSS 评分的重要原因之一,合并膀胱结石的BPH患者术后症状改善较单纯BPH 患者更明显;BPH 合并膀胱结石的患者与单纯BPH 患者BOO 程度无差别,但小结石组的BPH 患者梗阻程度重于大结石组;残余尿量与膀胱结石的出现无必然关联。
[1]何梓铭.良性前列腺增生诊断[M]∥吴阶平.吴阶平泌尿外科学. 济南:山东科学技术出版社,2004:1143-1155.
[2]Mcvary KT,Roehrborn CG,Avins AL,et al. Update on AUA guideline on the management of benign prostatic hyperplasia[J].J Urol,2011,185(5):1793-1803.
[3]那彦群,孙光,叶章群,等.中华泌尿外科疾病诊疗指南[M].北京:人民卫生出版社,2009:115-118.
[4]金锡御,宋波.临床尿动力学[M].北京:人民卫生出版社,2002:116-117.
[5]Javlé P,Jenkins SA,Machin DG,et al.Grading of benign prostatic obstruction can predict the outcome of transurethral prostatectomy[J]. J Urol,1998,160(5):1713-1717.
[6]Brian M,Benway MD,Sam B,et al.Lower urinary tract calculi[M]∥Wein AJ,Kavoussi LR,McDougal WS.Campbell-Walsh Urology. Oxford:Elsevier Limited,2011:2521-2530.
[7]张跃辉,施国伟,王洋,等. 前列腺增生并发膀胱结石形成原因探讨[J]. 现代泌尿外科杂志,2012,17(3):272-273.
[8]Millán-Rodíguez F,Izquierdo-Latorre F,MontllóGonzález M,et al. Treatment of bladder stones without associated prostate surgery:results of a prospective study[J]. Urology,2005,66(3):505-509.
[9]O'Connor RC,Laven BA,Bales GT,et al. Nonsurgical management of benign prostatic hyperplasia in men with bladder calculi[J]. Urology,2002,60(2):288-291.
[10]Philippou P,Volanis D,Kariotis I,et al. Prospective comparative study of endoscopic management of bladder lithiasis:is prostate surgery a necessary adjunct[J].Urology,2011,78(1):43-47.
[11]张心如,徐月敏,陈宾峰.尿动力检查及IPSS 评分对判断腔内前列腺手术效果的价值[J]. 临床泌尿外科杂志,2007,22(12):888-891.
[12]徐刚,杜传军,张勇,等.良性前列腺增生的患者术前压力-流率测定的局限性[J].中华泌尿外科杂志,2007,28(2):124-127.
[13]胡强达.前列腺增生症的诊断[J].中华泌尿外科杂志,1999,20(7):443-444.
