医疗服务需求的影响因素分析
2013-04-11李银才付建华
■李银才 付建华
医疗市场的本质特征是不确定性:个体发病率的不确定性(疾病风险)、治疗效果的不确定性(医疗风险)、医生行为的不确定性(医生道德风险)、价格的不确定性(价格歧视)等[1]。如果引入第三方付费机制,那么还将包括投保方的逆向选择风险和道德风险。医疗市场诸多不确定性共存,使其成为最复杂、规制难度最大的市场。医疗费用普遍快速上涨,各国政府财政不堪重负,驱动它们不断地进行医改。我们能不能“关口”前移,通过改变居民不健康行为等来降低疾病发生率,从而减少医疗服务需求,进而降低医疗费用呢?
一、医疗服务需求及其现状
医疗服务需求(demand)是指有支付能力的需要(need)。即使仅出于医疗服务公平性、均等化目标考量,医疗服务需求也应被特别关注。如果只考虑医疗服务需求,那么解决看病难、看病贵的着力点,在于降低医疗服务的均衡价格。但问题在于,即使价格被人为管制在均衡价格之下,社会最低收入的20%人口依然缺乏支付能力。更何况我国医疗服务综合价格,无论是门诊病人次均医药费还是出院病人人均医药费,均呈现不断攀升的趋势。
随着经济发展与收入水平的不断提高,居民对医疗服务需求会相应增长。准确地说,不是经济发展而是经济增长方式,直接影响环境质量、不良生活方式等致病因素,显著地增加了医疗服务需求量。因此,收入水平提高不是医疗服务需求增加的充分条件,减少医疗服务需求的潜力很大。统计资料表明,70%的疾病是可以预防的。在致死的9类疾病中,有8类可以预防[2]。
《2010年世界卫生报告》指出:“人们生长、生活、工作以及变老的环境,对人们生死状况有着非常大的影响。教育、住房、食物以及就业等问题都会对健康产生影响。”如果我们将目光投向医疗卫生服务系统之外,如果我们把医疗服务需求纳入卫生经济学分析框架,改善健康的视野就会更宽阔:健康生活方式、环境友好型经济发展方式、安全卫生职业场所、食品与饮用水安全等,它们都有助于降低疾病发生,从而不仅能减少医疗服务需求,并且在供给不变时,还能因减少医疗服务需求而降低均衡价格,是解决看病难、看病贵的根本途径。这不仅具有现实可行性,短期内还能够缓解优质卫生资源消费拥挤等问题。
中华人民共和国成立后的20多年时间里,我国实行高度集中的计划经济体制,用占国内生产总值3%左右的卫生投入 (如1980年卫生总费用占国内生产总值3.15%),大体满足了居民的基本医疗服务需求。国民健康水平迅速提高,不少健康指标达到中等收入国家水平。国务院发展研究中心课题组认为,我国经验大致有三个方面:一是医疗卫生服务体系布局与服务目标合理。尤其是农村集预防、保健、治疗于一体的县、乡、村三级医疗防疫服务网,城市内市、区、街道三级医疗防疫体系运行良好,各级、各类医疗卫生机构全面追求公益目标。二是医疗卫生工作干预重点合理。突出预防为主,注重适宜技术。三是广覆盖的医疗保障机制[3]。
但笔者认为,与较低经济发展水平相关的良好生活环境、工作生活节奏缓慢、职业伤害较小等,也降低了疾病发生。那么,为什么这一良好趋势没有随经济发展而延续呢?这是因为改革开放后,地方政府展开GDP锦标赛,甚至不惜以环境污染、劳动者健康损害为代价,致使疾病发生率大大提高,医疗卫生服务的现实需要也随之增加。医疗机构诊疗人次及入院人数,反映了居民的医疗服务需求。如1980年医疗机构诊疗人次25.53亿次,2009年34.53亿次,2009年医疗机构诊疗人次为1980年的1.35倍,年均增长1%;1980年医疗机构入院人数2247万人,2009年13256万人,2009年医疗机构入院人数为1980年的5.9倍,年均增长6.1%。无论是诊疗人次,还是入院人数,都呈快速增加趋势。如2009年与2008年比,诊疗人次增长11.1%,入院人数增长15.44%[4]。入院人数年均增长率高于诊疗人次5个百分点,居民有病未及时就诊,小病拖成大病,这说明医疗服务需求与现实需要存在巨大缺口。
通过调查患者应就诊而未就诊的比例、应住院而未住院的比例等指标,医疗服务需求与现实需要之间的缺口得到了近似的反映。根据调查数据,2003年我国城乡患者应就诊而未就诊的比例为48.9%,应住院而未住院的比例达到29.6%。也就是说,就医疗服务的现实需要而言,诊疗人次几乎应增加一倍,入院人数几乎应增加三分之一。医疗保障覆盖率低与医疗费用的过快上涨,是造成医疗服务需求与现实需要存在较大缺口的主要原因。随着医疗保险覆盖率的提高,两周内新发病例未就诊比例降为38%,经医生诊断需住院而未住院的比例降为21%。两周新发病人因为经济困难或认为就诊太贵而未就诊,占未就诊病人的14.9%;医生诊断需住院而病人未住院的主要原因是“经济困难”,占70.3%。[4]我国居民对医疗服务的现实需要显著高于市场需求,许多的现实需要或者由于居民支付能力过低,或者由于医疗服务价格太高,无法转化为现实需求。
二、影响医疗服务需求的主要因素
影响人类健康的因素主要有:生物遗传因素、环境因素、生活方式和行为因素、医疗卫生服务因素等。在美国这四个主要因素对病伤死亡作用分别为:生活方式和行为占49%,人类生物学因素占23%,环境因素占18%,保健制度占10%。人类不良的生活方式和行为及由人类行为导致的环境污染,对病伤死亡的作用为67%,大大超过了生物遗传因素和医疗卫生服务因素之和。就我国而言,除消化系统疾病、传染病以及其他疾病外,关于其余五种疾病的死因,人类不良的生活方式和环境因素的作用均超过50%(见表1)。
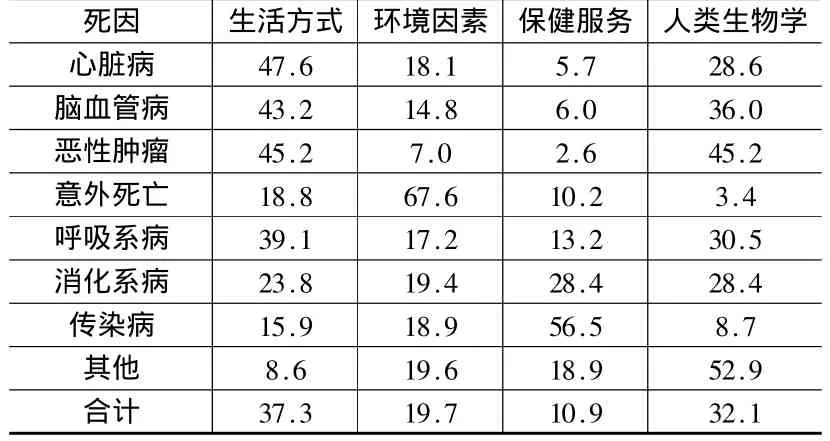
表1 四大因素与八种主要死因的关系
(一)生活方式疾病
生活方式包括物质和精神文化生活方式。目前我国与生活方式有关的几种主要慢性病发病率,包括冠心病、高血压、动脉硬化、癌症、艾滋病、糖尿病、脂肪肝,呈直线上升趋势。在美国排前10位的死因中,有7种与人们不良生活方式和行为有直接关系。心血管病死亡率仍居前10种死因中第一位,不少患者生前具有吸烟、酗酒、暴饮暴食、工作紧张、精神忧虑等行为特征。从2009年城市居民主要疾病死亡率及构成看,我国排前4位的死因依次为恶性肿瘤、心脏病、脑血管病、呼吸系统疾病。这些生活方式疾病,增加了医疗服务需求。
(二)职业伤害疾病
世界各国在发展本国经济的同时,产生了严重的职业卫生问题。国际劳工组织(ILO)1999年发布报告指出,全世界每年因工作场所事故导致工伤死亡33.4万人,因接触职业有毒物质所致职业病和归因于工作有关疾病而死亡的人数达110万人。尘肺病和职业中毒,是我国最常见和高发的职业病,累积发生尘肺病人数相当于世界其他国家尘肺病人数的总和,尘肺病患者100%因接触工业粉尘而引起。发展中国家职业伤害和死亡,主要集中在农、林、渔业和采矿业、建筑业。国际劳工组织估计,发展中国家每年因职业伤害和死亡所造成的损失,超过GDP的10%。职业场所规制执行不力,不安全因素大量存在,职业伤害疾病发生率甚高。
(三)食源性疾病
食源性疾病是指通过食品摄入导致人体感染和中毒,常见致病原有霍乱弧菌、空肠弯曲菌、大肠杆菌、寄生虫等。发达国家每年大约有30%的人患食源性疾病,美国每年约有7600万人发生食源性疾病,其中约有5000人死亡。根据世界卫生组织(WHO)估计,发达国家食源性疾病漏报率在90%以上,发展中国家食源性疾病漏报率在95%以上,食源性疾病常常被忽略。据不完全统计,2000—2002年,我国每年食源性疾病的平均发病人数为70.29万人。影响我国食品安全的因素为:化学品(农药、兽药、化肥)污染、微生物污染以及食品新技术和新资源(如转基因食品)应用。不论是发展中国家还是发达国家,本可避免的食源性疾病,也增加了医疗服务需求。
(四)环境污染疾病
全球气候变暖导致与热相关的心脏病、呼吸系统疾病上升,臭氧层破坏对皮肤癌有重要影响。大气污染物包括有害气体(二氧化硫、氮氧化物、光化学烟雾和卤化物、粉尘和酸雨等),这些大气污染物由工业设备、汽车燃料燃烧等排放。我国200多个城市的二氧化硫、氮氧化物、总悬浮颗粒物(TSP)年均浓度超标,导致呼吸系统疾病、心血管疾病、肺癌等疾病发病率增加。根据《2010中国卫生统计年鉴》,我国的环境危险因素在全世界193个国家中排在第36名,而美国排在第185名。根据《2008年中国卫生服务调查研究》,2008年调查地区居民疾病系统住院率排在前三位的疾病为:循环系统13.7‰,呼吸系统10.2‰,消化系统9.1‰,35岁及以上住院病人中因循环系统、呼吸系统、消化系统疾病住院病人增多。
当然,影响医疗服务需求的因素还包括受教育年限、收入分配差距等。一般而言,受教育年限越长者,预防疾病的意识越强,在寻求医疗服务时,与医生沟通能力也越强,健康状况越好,医疗服务需求越少;一国基尼系数越大,穷人越多,较低的支付能力阻碍了其对医疗服务的利用,该国居民医疗服务需求就越多。因此,大力发展教育事业、缩小收入和财富分配差距等,也是减少医疗服务需求的有效途径。
三、调节医疗服务需求的有效途径
(一)重视公共卫生工作,实行医疗机构分工合作
政府要强化经济活动环境规制并严格执行环境质量标准,减少环境污染疾病;强化职业安全规制,减少职业病发生率;强化食品、医疗监管能力,减少食源性疾病和医源性疾病。医疗卫生部门如何发挥专业优势来减少医疗服务需求呢?关键在于建立落实预防为主的新机制,促使基层医生重心从治疗转向预防,做到疾病早发现、早治疗。
大医院技术力量雄厚,科研能力强,且通过“干中学”,在处理疑难杂症和大型手术方面有技术优势。提供这些“高端服务”的医院,要求规模经济,其生存与发展要基于一定数量的人口规模和收入水平。社区医院处于技术底端,适宜处理常见病、多发病、慢性病,在手术后康复治疗、家庭病床治疗以及预防工作等方面有成本优势。城乡居民疾病构成主要是常见病和慢性病,对这类疾病的治疗,社区医院在技术上完全能够满足需要。难点是构建把病人留在社区医院的机制,将大量一般门诊病人、手术后康复治疗及可使用家庭病床治疗的慢性病人,就近在社区医院处理。社区医院资源利用效率提高了,从外部获得增量资源能力增强了,医务人员技术及收入水平随之提高,就可形成良性互动。但为什么我国政府长期致力于扶持社区医院发展,结果却不尽如人意呢?根源在于大医院门诊与社区医院竞争病人,即在“低端服务”方面存在过度竞争。自由选择的结果是,病人偏好与病情无关的高新技术并向上流动,社区医院处于弱势。要把医疗机构之间纵向的竞争关系转化为分工合作关系,政府应对医疗机构功能明确定位。目前我国医院基本模式是门诊加住院,医院“大而全”、“小而全”,大医院住院服务专业化程度不高。逐步萎缩乃至取消大医院门诊,是社区医院发展的关键。[5]
(二)防治结合
开展人群健康教育,预防疾病、早期发现并治疗病人,是减少疾病发生与降低医疗费用的有效途径。我国一直强调预防为主的方针,虽然在农村有村医,在城市有社区诊所,其医生也负责辖区的预防保健工作,但为什么它难以落到实处呢?根源在于社区医院医生报酬支付机制。我国对承担预防保健任务的医生,实行固定工资加服务收入提成制度,致使预防保健工作流于形式,仅限于发放宣传画等。如何吸引医生做好预防工作呢?按人头付费的预付支付制度,是行之有效的激励机制。疾病预防有利于早期发现病人,预防成本低于治疗成本,早期治疗成本低于晚期治疗成本,从而减少医疗服务需求和医疗费用。按人头付费机制,还有利于抑制基层医生过度治疗的道德风险。社区医院具有做好预防工作的天然优势,但仅靠政府定位扶持不够,还需要建立配套的新机制。预防工作做好了,不仅能改善卫生资源在预防与治疗间的配置,还能改善卫生资源在社区医院与大医院间的配置。
预防工作可以根据疾病自然史分为三级:第一级预防为病因预防;第二级预防为临床前期预防,即早发现、早诊断、早治疗;第三级预防为临床预防,即对症治疗、防止伤残和加强康复工作。第一级预防内容包括特殊预防(如疫苗接种)、增进机体健康、改善生活和生产环境三个方面;第二级预防通过普查、重点筛选、定期健康检查、高危人群重点项目检查、实行传染病疫情报告、疑似病例隔离观察制度等来做到“三早”;第三级预防以优良的医疗卫生服务为基础。落实大预防观,改变治疗至上主义,才能从根本上减少医疗服务需求。
四、结论
在优质医疗服务供不应求且供给诱导需求甚烈的当下,如何解决看病难、看病贵问题呢?寄希望医院提高效率、根治医疗腐败,要假以时日;寄希望政府分摊更大比例医疗费用,其实质是李嘉图等价,是寅吃卯粮之策。在提高国民健康水平方面,新古典经济学的经济发展观,导致环境污染严重,慢性病发病率提高。居民收入差距拉大,富人医疗服务需求大,推动医疗服务价格趋高,穷人支付能力更弱,故医改始终成为难以破解的世界难题。现代发展经济学把人的能力包括健康能力作为发展目的与内容,统筹经济与人的全面发展,走清洁生产之路。发展生态经济,通过改善环境、全民健康教育与健康管理,养成良好生活方式,从源头上减少危害健康因素,降低疾病发生率,最终减少对医疗服务的需求。这不仅能大量降低医疗费用,还可保护人群尤其是穷人的健康,有利于实现公共卫生和基本医疗服务均等化目标。
[1]Kenneth J.Arrow.Uncertainty and the Welfare Economics of Medical Care.The American Economic Review,1963,vol 53.
[2]沈钰如.减少医疗服务需求降低医疗费用[J].国外医学,1996,(2)
[3]国务院发展研究中心课题组.国务院研究机构对中国医疗改革的评价与建议[EB/OL].http://finanle.sina.com.cn,2005 -07 - 29.
[4]卫生部.2010中国卫生统计年鉴[M].北京:中国协和医科大学出版社,2010.
[5]胡振宇,李军山.成本信息不对称下医疗费用支付契约优化设计[J].企业经济,2011,(6).
