先天性心脏病合并气管狭窄气管支架置入后取出指征探讨
2012-12-23李丹丹高海涛封志纯刘玺诚
许 煊 丁 辉 李丹丹 高海涛 封志纯 刘玺诚
先天性心脏病(CHD)合并严重的气道狭窄,如果在心脏围手术期不能解决伴随的气道梗阻问题,将面对的是呼吸道阻力明显的增高,有可能需长期依赖呼吸机辅助呼吸。2011 年,笔者在国内率先开展了支气管镜下支架置入术治疗儿童先天性气道狭窄[1],气管支架置入术后迅速解除呼吸困难,改善临床症状[2,3]。目前对儿童气管支架置入明确的适应证还在探索中。有文献报道理想的气管支架应具备以下特征[4,5]:①容易置入和取出;②有良好的扩张能力又不引起气管黏膜的损伤;③有多种大小不同的型号适用于各种气管狭窄;④能够维持置入位置而不移动;⑤不刺激气管黏膜加重感染和促进肉芽组织形成;⑥不阻塞气管引流;⑦不抑制纤毛运动及对分泌物的清除功能。气管支架作为异物,可刺激气管壁形成肉芽组织增生,再次引起管腔狭窄甚至死亡。对于儿童CHD 合并气道狭窄气管支架置入病例,在良好的随访体系下,在不影响患儿生命质量的前提下,适时取出气管支架从长远角度来看是最佳选择,但气管支架取出时机、条件,取出风险及处置均无成熟经验。本研究收集CHD 合并严重气道狭窄气管支架置入后,随访中适时取出气管支架的患儿,探讨儿童支气管镜下气管支架取出的指征。
1 方法
1.1 病例纳入标准 ①CHD 术后出现呼吸机依赖(自主呼吸试验未通过或脱呼吸机拔管后48 h 需要再插管,至少反复3 次以上)的患儿;②CT 及其三维气道重建和支气管镜检查明确诊断为重度气管支气管狭窄;③气管支架置入后能遵医嘱系统随访的患儿。
1.2 气管支气管狭窄支气管镜诊断标准 软化的气管支气管壁在呼气时动力性内陷,致使管腔内径缩小。诊断的分度标准:气管直径内陷≥1/3 为轻度;达1/ 2 为中度;达4/5 接近闭合、看不到圆形管腔为重度[6]。
1.3 CHD 呼吸机依赖气管支架置入术指征[1]①符合本文病例纳入标准;②CHD 术前因气道严重软化狭窄,影响患儿通气及换气功能,表现为带呼吸机情况下双肺呼吸音明显减弱或没有呼吸音,并伴有CO2明显升高,pH <7.2,术前紧急置入气管支架急诊心脏手术。
1.4 预设CHD 术后气管支架置入后取出指征 鉴于CHD 严重气道狭窄气管支架置入后可能存在取出的风险,也鉴于相关研究报道不多[7],通过复习文献和讨论预设气管支架取出指征:①气管支架脱落、移位、变形,有临床必要取出;②CT 及其三维气道重建明确气管狭窄的外部压力消除,支气管镜检查气道内通畅;③在临床无呼吸困难表现及感染征象,血气分析示无肺通、换气功能异常,X 线胸片正常,超声心动图检查示心脏功能正常。
2 结果
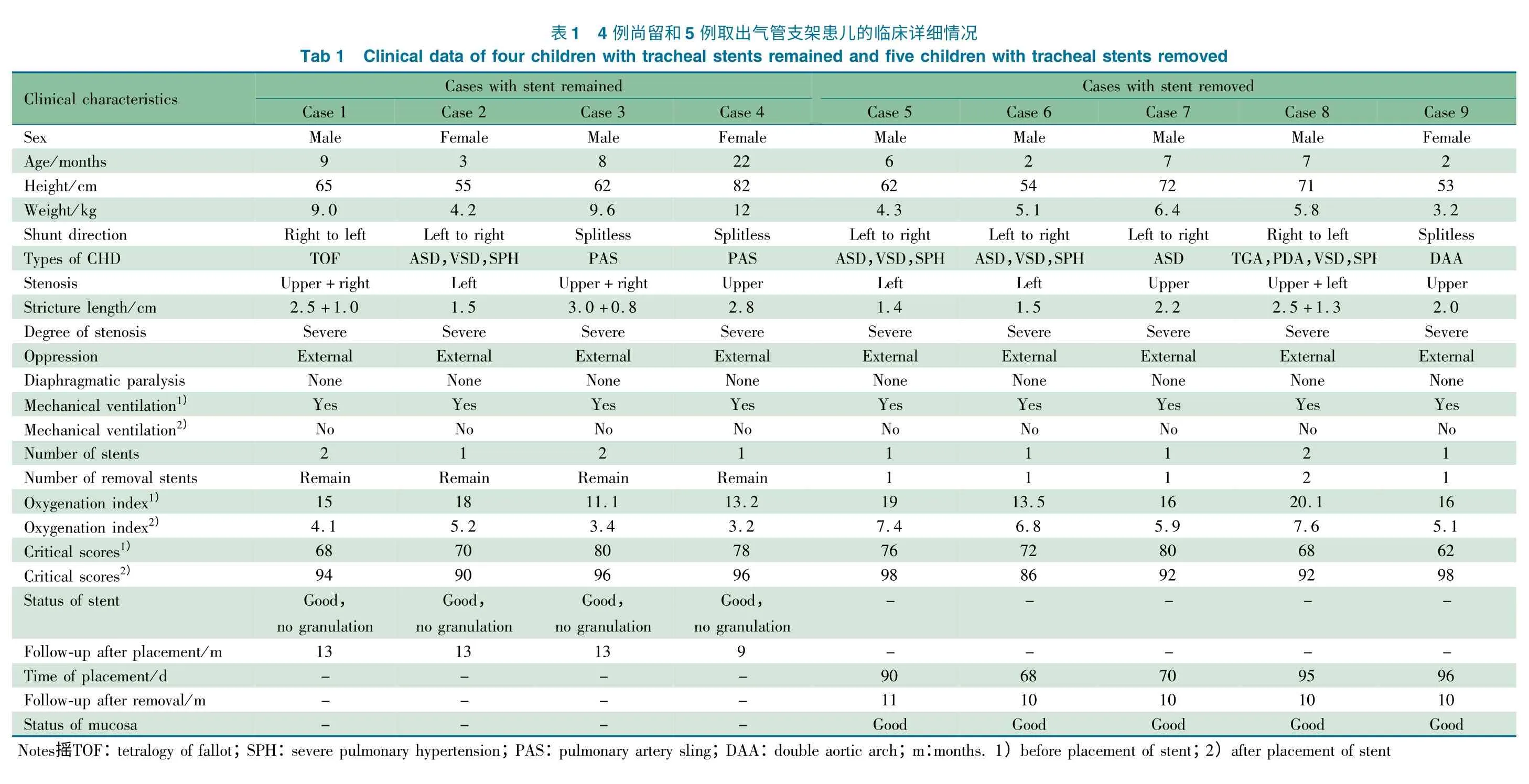
2.1 一般情况 2011 年4 ~10 月对入住北京军区总医院附属八一儿童医院(我院)PICU 9 例CHD 合并气道狭窄术后呼吸机依赖的患儿,支气管镜下行气管支架置入术,气管支架为乐普(北京)公司生产的血管金属支架(PARTNER)。9 例置入气管支架患儿均为重度气道狭窄(外部压力所致),男6 例,女3 例,平均年龄8.78(2 ~22)个月,平均体重6.62(3.2 ~12)kg。气管支架置入后患儿氧合指数和危重症评分(PCIS)均较置入前明显改善。每2 ~3 个月返院随访,最长随访16 个月,9 例患儿随访过程中,支气管镜检查均未见肉芽组织增生,8 例镜下气管支架支撑良好,气管腔形态未见异常;1 例于置入后3 个月随访时发现气管支架移位。5/9 例于气管支架置入68 ~96 d 后取出,男4 例,女1 例,平均年龄4.8(2 ~7)个月,平均体重4.96(3.2 ~6.4)kg;4/9 例尚留气管支架,男2 例,女2 例,平均年龄13.75(3 ~22)个月,平均体重8.70(4.2 ~12)kg。4 例尚留和5 例取出气管支架患儿临床情况见表1。
2.2 气管支架取出 表1 中例5 在气管支架置入术后3个月来我院随访,发现气管支架移位,符合预设CHD 术后气管支架置入后取出指征,准备尝试性行支气管镜下气管支架取出术后再放置一枚支架。
术前告知患儿家长气管支架取出术不可预知风险:①支气管镜下气管支架取出术操作中,可能出现进行性加重的低氧血症所致的严重心脏并发症,各种心率失常,甚至心跳停止;②可能出现胸痛,并发纵膈及皮下气肿,术后可能出现局部充血水肿;③因市场尚无专门用于儿童的气管支架,乐普(北京)公司生产的PARTNER 在中国大陆儿童CHD 术后尚无取出的先例,特别是小婴儿CHD 术后气管支架取出术并无成熟经验,取出后重新置入气管支架存在未知。同时再次重申气管支架置入时已经告知的留置气管支架可能存在的风险。患儿家长在充分知情的情况下,在谈话备忘录上签字后,获得我院伦理委员会批准。
根据患儿年龄选用Olympus BF-XP260F 纤维电子结合型支气管镜,插入部2.8 mm,工作通道1.2 mm;Olympus BF-XP60 型(外径2.8 mm)纤维支气管镜,工作通道1.2 mm 和Olympus BF-P260F 纤维电子结合型支气管镜,插入部4.0 mm,工作通道2.0 mm。
气管支架取出前行本文1. 4 中的②和③项检查。PICU 环境下,4 人(操作者、监护医师、手术护士和辅助护士)组成纤维支气管镜小组。患儿接受心电、脉搏、呼吸、血氧饱和度、有创血压及动脉血气监测,准备好静脉通道及做好气管插管的准备。取出支架过程中,观察患儿呼吸、唇色、面色,如有发绀,暂停操作,支气管镜退至主气管或退出,立即面罩加压给氧。患儿仰卧位,术者立于患儿头侧,约束带适度约束患儿。术前4 h 禁食禁饮,术前5 ~10 min 静脉注射阿托品0.01 ~0.02 mg·kg-1,并予2%利多卡因喷鼻咽黏膜3 次以充分表面麻醉,术前1 min 静脉注射咪唑安定0. 2 ~0. 3 mg·kg-1,以减少呼吸道分泌物并镇静,静脉注射咪唑安定时密切观察患儿呼吸运动,以达到镇静而又不抑制呼吸为度。术中予鼻导管吸氧,支气管镜下观察位于会厌上方约1 cm,置入深度3 ~5 cm,并胶带固定输氧管于患儿面部,氧流量1 ~3 L·min-1。应用2% 利多卡因行气道黏膜表面麻醉。支气管镜经鼻、咽喉通过声门进入气道,经支气管镜工作通道送入支架取出钳到达支架上端,将支架取出钳伸出支气管镜头端2 ~3 cm,钳住气管支架编织丝后上下小幅移动,然后与支气管镜同步退出,支架经过声门时轻柔并相对较缓,进镜至出镜整个过程控制在30 s 以内,再次经鼻、咽喉通过声门进镜,于原气管支架置入部位经支气管镜工作通道局部喷洒1∶10 000 的肾上腺素1 mL。
气管支架取出后发现支架支撑处并未塌陷,支气管形状良好,不影响患儿通气功能,取消气管支架更换打算。取出气管支架完整,气道内未见残留气管支架网丝。
术后患儿禁食禁饮2 h,密切观察患儿咳嗽、痰中带血的情况,未见出血量较多的情况。
?
2.3 气管支架取出后随访表1 显示,5 例患儿置入的6 枚气管支架均取出,取出后随访10 ~11 个月,气道未见再阻塞及其他并发症,未出现需要再次置入气管支架的情况和死亡病例。
图1A ~G 显示表1 中的例5 气管支架置入和取出的动态过程,男婴,4 个月,房间隔缺损+室间隔缺损伴重度肺动脉高压,气管支架置入前(图1A),置入后即刻(图1B),置入支架后2 个月随访(图1C),3 个月随访气管支架移位后取出(图1D ~F),取出后11 个月随访(图1G)。图1H 显示表1 中的例2 置入支架后105 d 随访,气管支架上皮化,部分气管支架已在黏膜下但无肉芽组织增生。
3 讨论
支气管镜下气管支架置入术等微创技术在成人良性和恶性气管狭窄的治疗中发挥着越来越重要的作用[8],但儿童气管支架应用于临床还有很多问题:①儿童气道较成人细,目前尚无专门为儿童制作的气管支架导入装置;②没有针对不同年龄段的儿童不同型号的气管支架,也没有针对儿童生长发育规律而设计的气管支架;③先天性气管狭窄是否会随着生长发育得以部分功能和形态上的校正,使得气管支架置入面临医生和患儿家长的选择;④对CHD 合并先天性气管狭窄术后因不能脱离呼吸机而选择气管支架置入患儿,置入时机的研究很薄弱;⑤气管支架置入后留、取利弊的权衡。上述临床问题使得支气管镜下治疗儿童气管狭窄面临的难度很大[9]。从某一侧面理解,气管支架取出的安全性和可能性越大,气管支架置入的安全性就越大,适应证就越广泛和深入,或许可以回答某些儿童气管支架临床应用的担忧与疑惑。笔者所在团队从2011 年4 月开展首例气管支架置入术,2011 年7 月行首例气管支架取出术,至2011 年10 月的时间结点,5 个月时间已经开展了9例气管支架置入术,3 个月已经安全开展了5 例气管支架取出术。笔者所在团队对气管支架取出患儿进行了系统随访(10 ~11 个月),显示原来狭窄的气管状态良好的情况下,此后陆续开展更多的气管支架置入术(研究数据另文发表),与气管支架安全取出不无关系。
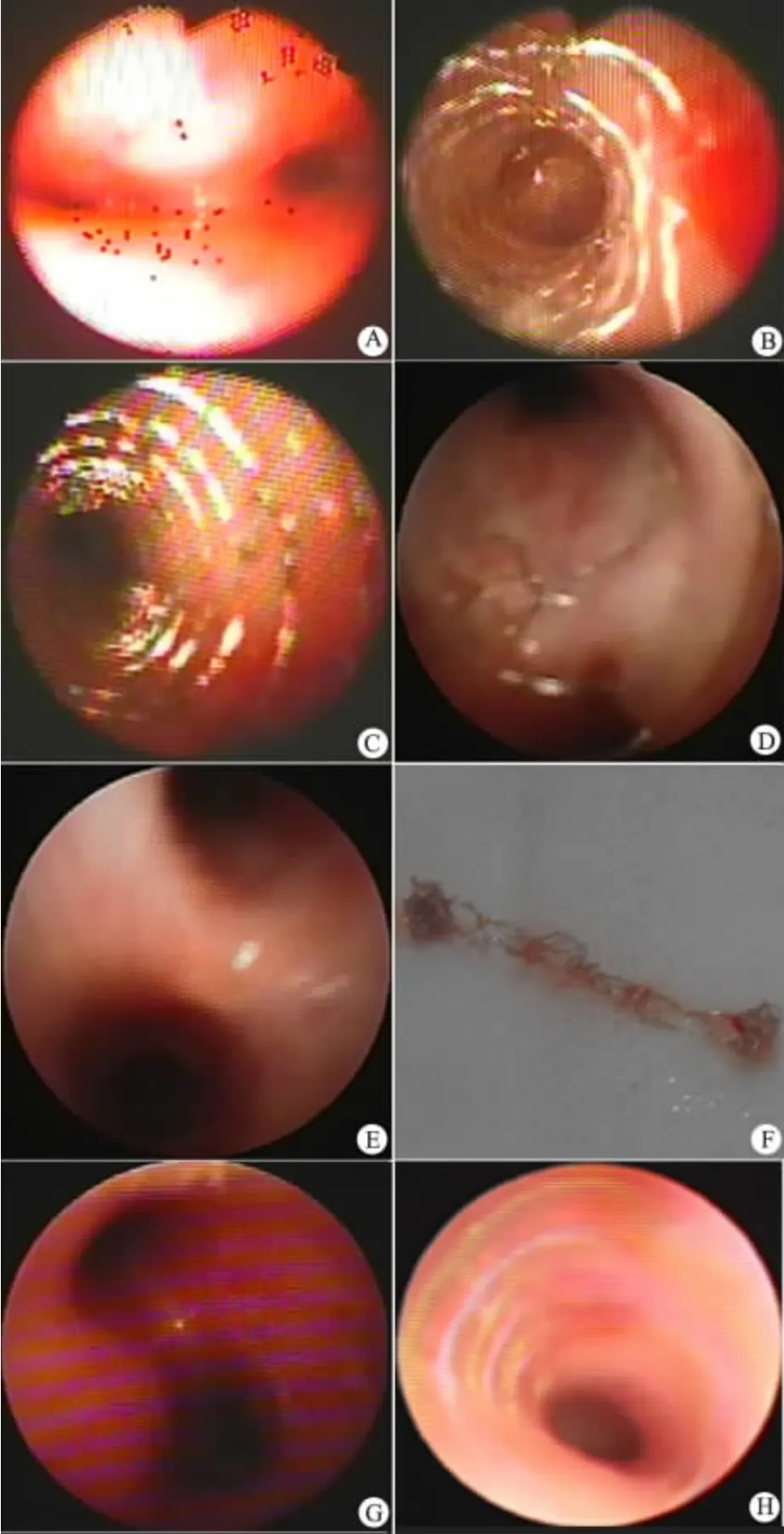
图1 例5 气管支架置入、取出与随访动态变化,例2 气管支架置入后105 d 随访气管支架上皮化Fig 1Insertion and removal of tracheal stent and dynamic changes during follow-up in case 5,stent showed epithelial metaplasia 105 days after stent insertion in case 2
本文9 例尚留和取出气管支架患儿临床资料显示,与尚留气管支架的4 例患儿比较,取出气管支架5 例患儿在CHD 类型和种类,气管狭窄长度、程度、性质上差别不大,气管支架置入前氧合指数和PCIS 差别不大。但在年龄、体重方面总体比较,取出比尚留气管支架患儿更小,在狭窄部位上除了均表现在主支气管外,取出气管支架5 例患儿均没有表现右侧支气管狭窄,尚留和取出气管支架患儿分别置入了6 枚支架,取出气管支架患儿6 枚支架均取出。本研究较为突出的临床特点是,①1/9 例发生了气管支架移位并发症。②4 例尚留和5 例取出气管支架患儿在系统随访中,其中尚留气管支架患儿随访9 ~13 个月,均未见肉芽组织生长。与2005 年Vinograd 等[7]32 例患儿支架置入术后2 ~72(平均8.7)个月随访,有26 例患儿出现呼吸道肉芽组织增生明显不同,Vinograd 等[7]研究主要也以CHD 为对象,气管支架置入时的年龄1 ~64(平均4.5)个月,气管支架亦为雷帕霉素药物洗脱血管金属祼支架,与本研究基本条件相似,差别结局的解释也许来自于本研究样本量不大或随访时间不够长;③Vinograd 等[7]研究11/32 例患儿于气管支架置入后的2.2 ~72 个月取出,其中1 例死于气管支架取出术中,本研究5 例患儿分别在气管支架置入后的68 ~96 d 取出,无取出失败和因此死亡病例,本研究气管支架取出时间明显短于Vinograd 等[7]研究。相比较而言,本文尚留气管支架的4 例患儿已随访9 ~13 个月,例2气管支架置入后105 d 随访中发现,支架与气管紧密粘贴已上皮化,部分支架在黏膜下,已不易看清支架的边界,如此时强行取出,势必会造成较严重的气道损伤[10],不符合本研究预设CHD 术后气管支架置入后取出指征。④本研究5 例气管支架取出病例均为重度气道狭窄,但病例平均年龄仅为4.8 个月,接受CHD 手术较早,因外部压力导致对气管的压迫时间不长,对气管损伤程度还处于可逆转的程度,CHD 手术后不能脱离呼吸机,也较早的放置了气管支架,因此在气管支架放置2 ~3 个月后,气管狭窄形态比较容易得到校正,是否可以解释本研究5 例气管支架取出较好的结局。
文献报道原发性气管支气管软化病程持续数月至1 ~2 年[11],关于CHD 合并重度气道狭窄(继发性)气管支架置入多久后取出没有现存的经验,笔者最初设想按原发性病变病程,置入支架至少12 个月后再考虑取出。本研究气管支架取出的动因为第1 次系统随访(置入支架后3 个月)发现气管支架移位,准备置换另一枚支架,结果支架取出后支气管镜下发现支架支撑处并未塌陷,支气管形状良好,不影响患儿通气功能。而后来的4 例取出病例,除第1例的经验体会外,更多是基于来自于成人研究的总体结论:支架作为异物,可刺激气管壁形成肉芽组织增生,再次引起管腔狭窄甚至死亡的可能风险。对于小婴儿从长远角度看,气管支架取出比成人有更深远的意义。
分析比较本研究尚留和取出气管支架患儿的资料,在复习文献的基础上提出如下气管支架取出指征:①在良好的随访体系下(强调按时随访的重要性)气管支架置入2 ~3 个月;②经支气管镜检证实无肉芽组织增生,CT 及其三维气道重建显示气道通畅;③临床无呼吸困难表现及感染征象,血气分析示无肺通、换气功能异常,X 线胸片正常,超声心动图检查示心脏功能正常;④支气管镜下清楚显示气管支架边界,且整个张开的支架位于气道表面并未上皮化;⑤支气管镜下钳夹住支架后,轻轻上下小幅推拉,镜下证实可以松动与气道紧密粘贴的支架。
取出气管支架时特别注意:①支气管镜下证实钳夹住支架后要同支气管镜同步(特别强调同步)退出;②气管支架过声门时一定要缓,以免伤及声带;③气管支架取出后一定要检查支架的完整性,包括支架本身无缺失及气道内无残留支架网丝。
本研究5 例支架取出术为临床气管支架取出提供了一种操作简单、安全可靠、微创、并发症少的方法。
总之,支气管镜术为CHD 患儿的围术期气道管理带来了很大帮助,随着材料学和儿童气管镜技术的发展,经支气管镜介入治疗将成为解决CHD 伴气管狭窄患儿首选的安全有效方法。气管支架的顺利取出为支架的安全置入提供了保证。
[1]Xu X(许煊),Ding H,Li DD,et al. Balloon dilatation and expandable metallic stent placement bronchoscopically for two children with tracheal stenosis.Chin J Evid Based Pediatr(中国循证儿科杂志),2011,6(4):250-254
[2]Xu X(许煊),Ding H,Li DD.Fiber bronchoscopic intervention for severe tracheomalacia narrow in infants. Chin Pediatr Emerg Med(中国小儿急救医学),2011,18(4):378-379
[3]Xu X,Li D,Zhao S,et al. Treatment of congenital tracheal stenosis by balloon-expandable metallic stents in paediatric intensive care unit. Interact Cardiovasc Thorac Surg,2012,14(5):548-550
[4]Jacobs JP,Quintessena JA,Botero LM,et al. The role of airway stents in the management of pediatric tracheal,carinal and bronchial disease. Eur J Cardiothorac Surg,2000,18(4):505-512
[5]Zakaluzny SA,Lane JD,Mair EA. Complications of tracheobronchial airway stents. Otolaryngol Head Neck Surg,2003,128(4):478-488
[6]Jiang QB(江沁波),Liu XC,Jiang ZF,et al. A study on tracheobronchomalacia in children. Chinese Journal of Practical Pediatrics(中国实用儿科杂志),2002,17(5):277-279
[7]Vinograd I,Keidar S,Weinberg M,et al. Treatment of airway obstruction by metallic stents ininfants and children. J Thorac Cardiovasc Surg ,2005,130(1):146-150
[8]Lund ME,Garland R,Ernst A. Airway stenting. Application and practice management considerations. Chest,2007,131(2):579-587
[9]Nicolai T. Airway stents in children. Pediatr Pulmonol,2008,43(4):330-344
[10]Lunn W,Feller-Kopman D,Wahidi M,et al. Endoscopic removal of metallic airway. Chest,2005,127(6);2106-2112
[11]江载芳.实用小儿呼吸病学. 北京:人民卫生出版社,2010.398
