无晶体眼二次穿透角膜移植后并发迟发性脉络膜上腔出血1例
2012-09-17党光福王旭李彬王帅
党光福 王旭 李彬 王帅
迟发性脉络膜上腔出血是角膜移植术后罕见的并发症,一旦发生对预后影响较大。山东省千佛山医院眼科于2010年成功诊治了1例无晶体眼状态下行二次角膜移植术后并发迟发性脉络膜上腔出血患者,现报道如下。
1 临床资料
患者女性,42岁。右眼自幼发育不良、小眼球,已无光感;左眼因先天性白内障于26年前行白内障囊内摘出术,于7年前因“角膜白斑”行穿透角膜移植术。术后视力保持在0.1~0.2,用药和复诊较规律。4年前因“左眼真菌性角膜炎”在当地医院药物治疗,当时炎症控制良好,但视力一直不佳,之后6个月自觉视力下降明显,已视物不见。以“角膜白斑”于2010年10月22日收入山东省千佛山医院,准备行二次穿透角膜移植术。眼科检查示:右眼小眼球,无光感;左眼视力为光感,光定位正常,球结膜轻度充血,无分泌物,周边角膜水肿,有水泡样改变,角膜中央可见一6 mm×6 mm大小白斑,有新生血管长入,周边前房浅,其余内眼结构窥不清。眼超声检查:玻璃体腔可见散在弱点状回声,无视网膜或脉络膜脱离(见图1)。于收治当日在全身麻醉下行左眼二次穿透角膜移植术,植孔直径8.00 mm,角膜移植片直径8.25 mm(角膜移植片离体时间6 h,湿房保存)。术中发现角膜白斑后方与虹膜粘连,用角巩膜剪剪开,暴露瞳孔,晶状体缺如,玻璃体前界膜不完整,前玻璃体部分脱失。手术过程中瞳孔、玻璃体无波动,缝合顺利(双连续缝合16针),术后前房形成良好。术后结膜下注射地塞米松2.5 mg,包扎术眼,患者顺利返回病房。术后7.5 h患者自觉术眼胀痛伴头痛,无法入睡,给予对复方乙酰氨基酚口服后疼痛减轻,间断入眠。晨起症状加重,裂隙灯下检查示:左眼球结膜混合充血,角膜移植片透明,缝线在位,切口对合,前房消失,瞳孔失圆、中度散大、对光反射消失,晶状体缺如,瞳孔区可见玻璃体及视网膜、脉络膜样组织嵌顿,无出血。指测眼压中度增高。眼超声检查示:玻璃体可探及圆顶形强回声隆起光带,隆起光带与后壁回声间可探及密集分布强回声光点,为出血性脉络膜脱离(见图2)。临床诊断为“迟发性脉络膜上腔出血”。
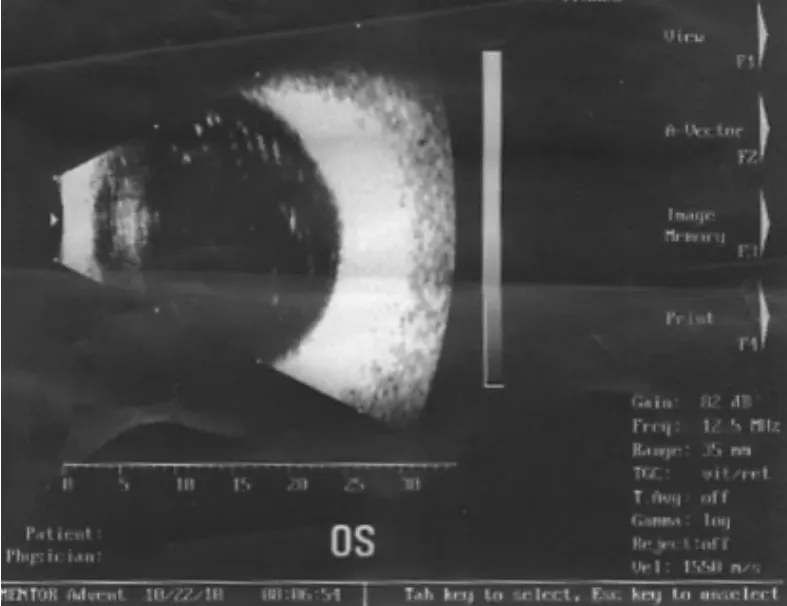
图1 术前患眼超声图像
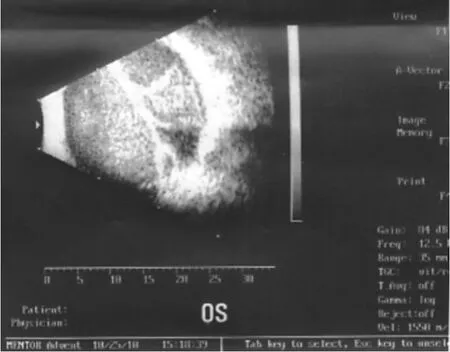
图2 术后第1天患眼超声图像
确诊后立即静脉注射地塞米松10 mg/d,3 d后减量为7.5 mg/d,再3 d后改为5 mg/d;静脉注射甘露醇注射液250 mL/d;肌肉注射凝血酶1 IU/d;口服醋甲唑胺0.5 mg/d;口服贝那普利10 mg调整血压;口服阿普唑仑0.4 mg,每日晚间1次。眼部用药给予妥布霉素/地塞米松滴眼液4次/d;卡替洛尔滴眼液2次/d;布林左胺滴眼液2次/d;阿托品滴眼液2次/d。包双眼卧床,限制活动。
患者眼红、眼痛症状在治疗后第2天即有所缓解,视力仍为光感,指测眼压轻度增高,角膜移植片透明,前房略浅,瞳孔区可见玻璃体及脉络膜样组织。术后第3天眼超声检查示玻璃体腔可探及圆顶形强回声光带,呈“对吻”状,隆起光带之间以及隆起光带较术后第1天清晰,与后壁回声间可探及密集分布强回声光点,出血性脉络膜脱离征象缓解(见图3)。至治疗后第5天,瞳孔区脉络膜样组织明显减少,指测眼压正常。治疗后第7天,患者眼痛、眼胀症状消失,视力恢复至手动,眼压维持稳定;眼超声检查示玻璃体腔内“对吻”状圆顶形强回声光带间隙增宽,隆起光带与后壁回声间仍为密集分布强回声光点(见图4)。第11天眼超声检查示玻璃体腔可探及强回声光点,强回声光带与球壁回声相连(见图5)。至治疗后第23天出院时,视力为手动/30 cm,眼压17 mm Hg(1 mm Hg=0.133 kPa,下同),角膜移植片透明,切口对合良好,前房适中,瞳孔欠圆,有少量玻璃体残留,脉络膜样组织已复位。
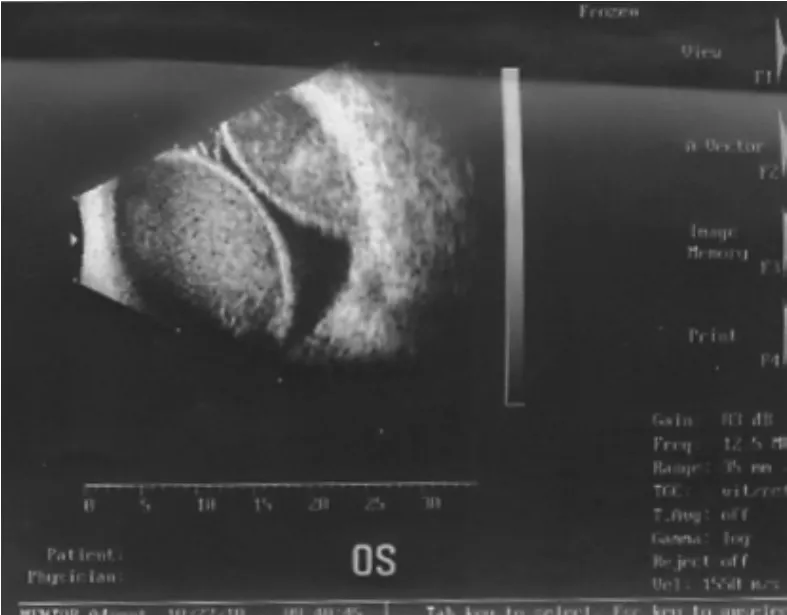
图3 术后第3天患眼超声图像
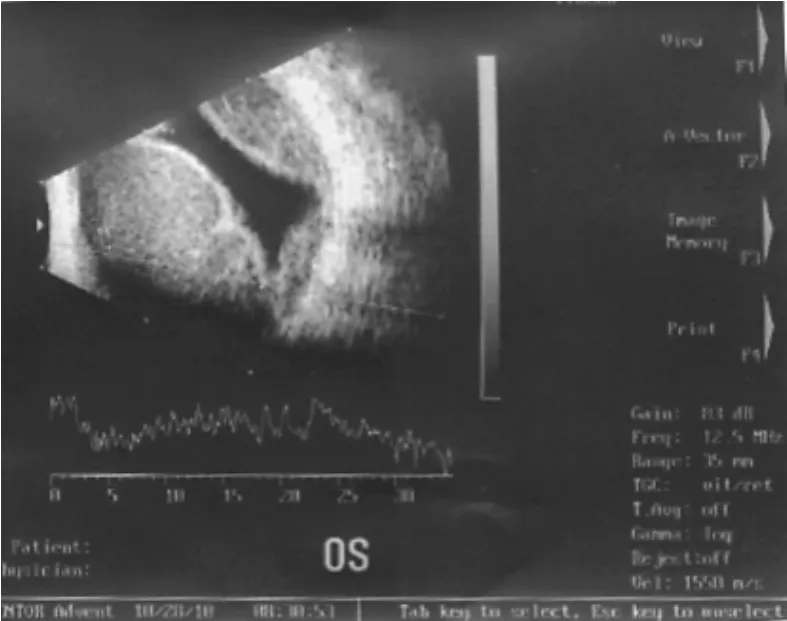
图4 术后第7天患眼超声图像
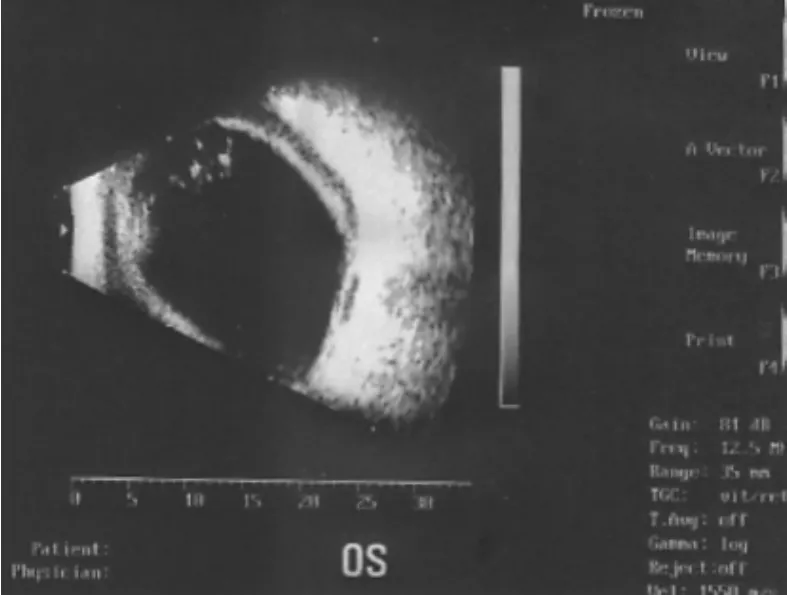
图5 术后第11天患眼超声图像
2011年10月(术后1年)复诊,患者视力为指数/30 cm,眼压15 mm Hg,角膜移植片透明,切口愈合较好,前房适中,瞳孔欠圆,光反射迟钝,眼超声检查示玻璃体可探及强回声光带与球壁回声相连,光带厚且平滑(见图6)。
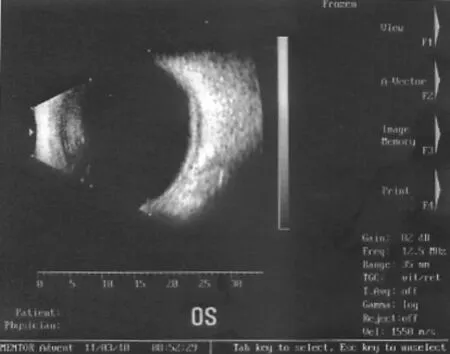
图6 术后1年患眼超声图像
2 讨论
脉络膜上腔出血可分为爆发性和迟发性两种。手术中突然发生的为爆发性脉络膜上腔出血,术后几小时至1周发生的为迟发性脉络膜上腔出血[1]。两者发病机制相似,主要为眼压过低造成已有病损的睫状动脉受牵拉破裂,或导致脉络膜血管渗漏和扩张[1-2]。迟发性脉络膜上腔出血的危险因素主要有高血压、动脉硬化、糖尿病、凝血功能异常及高龄等,眼局部因素有青光眼、高度近视、无晶体眼、眼内炎症等。本例患者术眼曾罹患“先天性白内障”、“病毒性角膜炎、角膜白斑”、“真菌性角膜炎”等疾病,做过白内障囊内摘出术(未植入人工晶状体);另一眼自幼发育不良,小眼球,现已无光感。以上这些因素以及两次穿透角膜移植术的影响均可能致患眼血供系统发生功能或结构异常,引起脉络膜上腔出血,提示我们对待此类患者应提高警惕。
迟发性脉络膜上腔出血临床表现为无诱因突然发生术眼剧痛、眼胀,视力下降至光感甚至无光感,眼压急骤升高,指测可达重度增高,裂隙灯检查可见Ⅱ~Ⅲ度浅前房,晶体虹膜隔明显前移,视网膜及脉络膜呈紫褐色球型隆起,脱于玻璃体腔内,视网膜颜色呈灰白色。眼超声检查对明确诊断和制订治疗方案意义重大。脉络膜上腔出血超声表现为出血性脉络膜脱离呈典型球形隆起,可与视网膜脱离形态相区别;一般不出现视网膜脱离征象;隆起下光点为中强回声,可与浆液性脉络膜脱离呈较弱回声相区别[3]。通过连续的超声检查有助于判断是否残留出血、继发出血、脉络膜视网膜是否复位等病情进展情况,指导治疗,把握手术时机。如本例术后第1天,大量的脉络膜上腔出血迫使两侧脱离的脉络膜上方的视网膜彼此接触形成“脉络膜对吻”状态,玻璃体可探及圆顶形强回声光带,隆起光带之间以及隆起光带与后壁回声间可探及密集分布强回声光点及回声斑块,为出血性脉络膜脱离。这一形态特征持续约11 d,随着病程推延,脉络膜上腔出血的回声反射也有明显变化:初期,血凝块回声强、形状不规则、内反射不均匀;术后第3~7天,血凝块逐渐液化、缩小、回声减弱、内部结构更均匀,当血凝块完全液化后脉络膜上腔为弥散的弱回声光点;至术后第11天,玻璃体腔可探及强回声光点,以及强回声光带与球壁回声相连。
迟发性脉络膜上腔出血的治疗以往多主张采用后巩膜切开引流、玻璃体切割术等手术干预来降低眼内压,但总体预后较差。目前主张根据脉络膜上腔出血量及脉络膜脱离累及范围的不同而采取不同的治疗方式:早期可应用药物降低眼压,同时全身及眼局部使用大量皮质类固醇减轻眼内炎症反应[4-5]。本例患者采用以上方法,配合全身应用止血和镇静药物,减少因紧张引起的血压升高,避免了出血加重以及后巩膜切开引流术;同时减少活动,卧床休息,对出血快速吸收、脉络膜脱离很快恢复起到重要作用。患者出院时视力已达手动/30 cm,后期随访视力达指动/30 cm。
1 Maguluri S,Bueno CL,Fuller IB,et al.Delayed suprachoroidal hemorrhage and factor VIII deficiency[J].Am J Ophthalmol,2005,139(1):195-197.
2 Nissman SA,Pasternak JF. Delayed-onsetexpulsivechoroidal hemorrhage attributed to an acute elevation in systemic blood pressure following traumatic globe rupture[J].Ophthalmic Surg Lasers Imaging,2005,36(4):340-342.
3 黎铧,李娟娟.B型超声在迟发性脉络膜上腔出血诊治中的应用价值[J]. 眼科研究,2008,26(10):779.
4 周卫为.青光眼术后迟发性脉络膜上腔出血的治疗(附6例报告)[J].广西医科大学学报,2004,21(4):570-571.
5 张文松,周鸿雁,徐韶琳,等.Sturge-Weber综合征青光眼滤过术后迟发性脉络膜上腔出血临床分析[J].中国实用眼科杂志,2005,23(9):1001-1002.
