Zero-P用于颈椎前路手术的早期临床疗效分析
2012-04-16朱晓东
陈 凯,陈 超,朱晓东,李 明
颈前路椎间盘切除钛网融合术(anterior cervical discectomy and fusion,ACDF)是前路手术治疗颈椎椎间盘突出的金标准,为了提高融合率,尤其对多节段的颈椎手术,一般还会在椎体前方加钢板固定[1-2]。但由于钢板自身存在厚度,相当一部分患者术后会出现吞咽困难。并且由于钢板导致手术节段应力改变,会加速邻近节段椎间盘(尤其是上节段)的退变,融合器沉降,螺钉松动、断裂等并发症也时有报道[3-6]。为了减少此类术后并发症的发生,本院从2010年9月~2011年6月采用Zero-P这种颈椎前路融合器联合螺钉的内固定系统治疗了21例颈椎椎间盘突出患者,取得了良好的早期临床效果,现报告如下。
1 资料与方法
1.1 病例纳入
2010年9月~2011年6月,21例颈椎椎间盘突出症患者接受了Zero-P内固定系统置入手术,其中男13例,女8例;年龄为41~62岁,平均53.2岁;病程2~18个月,平均5.3个月。所有患者均有不同程度的颈肩部疼痛,四肢疼痛麻木及无力感,其中12例有躯干束带感及双下肢踩棉花感,1例伴有轻度大小便功能障碍,并且都为首次接受手术治疗。本研究划定的病例排除标准是:既往有颈椎前路手术史患者、邻近节段骨性融合患者、适应人工椎间盘置换术并且要求行椎间盘置换的患者、风湿性关节炎活动期患者、严重的骨质疏松患者、全身或局部感染患者、恶性肿瘤患者。CT及MRI均显示明显的椎间盘突出及脊髓受压。其中CT显示有椎间盘压迫平面椎管内骨赘形成者8例,MRI显示双节段颈椎椎间盘突出2例(均为C4/C5、C5/C6),单节段颈椎椎间盘突出19例(C3/C42例,C4/C58例,C5/C66例,C6/C73例),术后评估患者吞咽困难等级[7],术后3~5 d、3个月、6个月及1年拍摄颈椎正侧位X线片以评价内固定成功率。所有患者术前均行气管推拉练习、术后常规予以雾化吸入、激素及脱水剂治疗。
1.2 手术方法
患者仰卧位,使颈椎序列处于相对平直状态,按颈前路常规手术进行暴露。行右侧颈前横切口入路,长2.5~4.5 cm,自颈动脉鞘与气管食管鞘之间分离至椎前筋膜,C形臂X线机透视定位以确定目标椎间隙。使用椎体撑开器适当撑开病变椎间隙。常规切除椎间盘及后缘骨赘、彻底减压,处理骨性终板直至新鲜血液渗出。根据椎间隙的高度,椎间隙准备技术以及患者的解剖形态选择合适大小及形状的试模,根据试模选择合适大小的Zero-P,填充同种异体骨后将其置入椎间隙。将内置物的螺孔与瞄准器上的固定装置连接,并夹紧瞄准器。选择一个合适深度的钻头通过瞄准器钻孔后置入第1枚锁定螺钉,螺钉分为长度16 mm与14 mm,一般常用16 mm,术中C形臂X线机正位及侧位透视确定内置物及螺钉的位置。正确的内置物位置应该于正位像中处于椎体正中,侧位像处于椎体前缘后2 mm处。接着置入另外3枚螺钉,拔出瞄准器后使用扭力扳手及螺丝刀拧入螺钉,直到螺钉头接触固定钢板,再次术中C形臂X线机正位及侧位透视确定内置物及螺钉位置,确认位置良好后放置负压引流并缝合切口。术后24~48 h视情况拔除引流管,术后第1天坐起,第2天下床活动,术后3~5 d出院。嘱患者佩戴颈围3个月,适当活动颈部并进行项背肌锻炼。
1.3 疗效评价
术后应用日本骨科学会(Japanese Orthopaedic Association,JOA)(17 分)评分法[8]评估患者手术前后的神经功能状态,并计算神经功能改善率(rate of the improved JOA score,RIS),RIS=改善率[(术后评分-术前评分)/(17-术前评分)×100%]评价术后神经功能改善情况,用视觉模拟量表(visual analog scale,VAS)评分(0分代表无痛,10分代表剧烈疼痛)[9]衡量术后颈部及上肢疼痛改善情况,根据患者对于吞咽困难相关症状的描述界定吞咽困难的等级[7]。具体吞咽困难等级划分为:无,从来没有吞咽困难发生;轻度,偶尔有吞咽困难发生;中度,食物较硬时可能有吞咽困难的发生;重度,因吞咽困难不能正常进食。在术后3个月、6个月及12个月均复查颈椎X线片,观察颈椎融合情况,是否有融合器沉降以及有无假关节形成。
1.4 统计方法
2 结 果
单节段手术时间为(60±20)min,2例双节段手术时间分别为120 min及135 min,术中出血量为60~90 mL(平均84 mL),术中减压及内固定放置顺利,均未出现脊髓、硬膜损伤,未出现脑脊液漏、感染等并发症。典型病例影像学资料见图1。2例患者术后留有双上肢麻木,1例患者术后3个月完全缓解,1例患者仍留有上肢四指麻木。术后6周颈肩部疼痛及上肢神经源性疼痛VAS评分改善明显(P<0.01,见表1)。术后 3个月 JOA 评分为14.7±1.3,RIS为(74±11)%,有8名患者于术后2~5 d表现出轻度吞咽困难,其中7名患者于1周内症状消失,1名患者于术后3个月随访时仍有轻度吞咽困难,6个月随访时症状消失。术后影像学结果令人满意,在术后3~12个月的随访颈椎X线片中没有发现内置物沉降,螺钉松动、断裂和移位等并发症的发生。根据术后融合标准[10],所有患者在末次随访时均达骨性融合,没有必要行二次返修手术。
3 讨 论
3.1 传统颈前路手术

图1 典型病例影像学资料Fig.1 Radiologic data of a typical patient
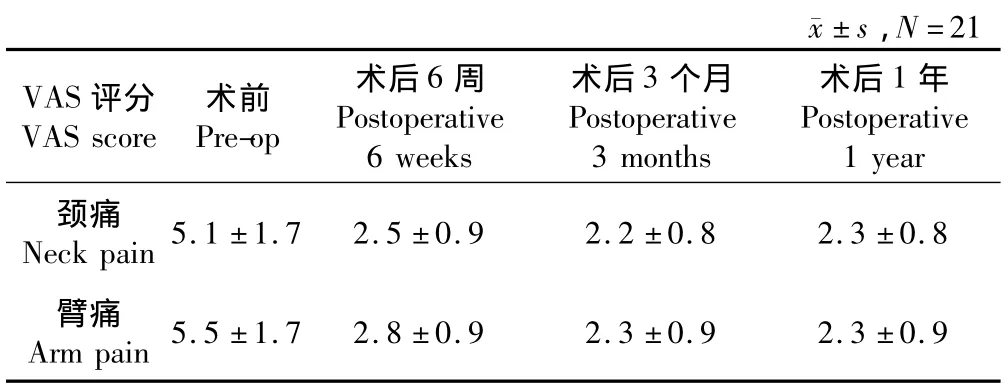
表1 手术前后VAS评分Tab.1 Pre-and Postoperative VAS scores
目前广泛应用于颈椎前路手术的术式主要有ACDF以及人工颈椎椎间盘置换术(artificial cervical disc replacement,ACDR)2 种[11-12]。半个多世纪以来,ACDF一直被认为是治疗颈椎退行性病变的“金标准”,其良好的临床疗效受到广大脊柱外科医生的好评[13],文献[2,14-15]报道 ACDF 配合椎体前方钢板置入能有效预防术后假关节发生,尤其在治疗多节段颈椎椎间盘退变的手术中效果良好。然而,椎体前方钢板的置入却增加了许多术后的并发症,吞咽困难是其中比较常见的一种,发生率为3% ~21%[4,6],并与颈前路钢板的厚度有关[16]。同时,术后邻近节段退变与钢板置入也明显相关[17]。对于人工颈椎椎间盘置换术而言,虽然有许多文献报道其对于减少术后邻近节段退变效果较好[18-20],然而其手术适应证较窄,只有43%的患者符合ACDR 的手术指征[21-22]。
3.2 Zero-P内置物的疗效分析
Zero-P避免了颈前路钢板的置入对于邻近节段的影响,减少了椎体前方软组织与内置物的接触,理论上不会发生因机械刺激而引起的吞咽困难,降低了邻近节段椎间盘发生退变的概率。所有病例中只有1名女性患者于术后3个月随访时仍有轻度吞咽困难,6个月时症状消失。同时,Zero-P采用前方锁定螺钉系统,确保了内置物的稳定性。本院从2010年9月~2011年6月采用Zero-P内固定系统治疗颈椎椎间盘突出症患者21例,一共融合23个颈椎节段,术后颈肩部疼痛及上肢神经源性疼痛VAS评分改善明显(P<0.001),RIS为(74±11)%,影像学资料未发现内置物沉降、移位或螺钉松动、断裂等并发症。但由于随访时间较短,无法对远期并发症得出肯定的结论。
3.3 手术操作体会
本组患者手术操作简便,手术时间最短40 min,术中出血量>24 mL,临床疗效满意。术前常规测量颈椎终板深度,为选取合适大小的置入物作为参考,在相应节段放置内置物,手术非常简单,然而由于内置物角度的限制,对于上颈椎或胸骨较高的患者,手术操作相对比较困难。处理患者的终板时本组术者均充分刮除软骨组织直至创面渗出新鲜血液。选取Zero-P形状时,充分考虑终板两端的形状,选择合适的融合器。置入融合器时宁紧勿松,内侧螺钉朝下,外侧螺钉朝上有助于增加置入物的把持力。置入第1枚螺钉时需小心谨慎,勿对内置物造成过大的压力。本组术者通常习惯在打完第1枚螺钉后再制备其余3个孔道。术中常规采用脊髓监测,以及时发现手术意外,避免出现医源性损害。
本研究病例总数及多节段Zero-P置入术的病例相对较少,术后随访时间相对较短,与传统术式相比无法对远期临床并发症,如邻近节段椎间盘退变,内置物沉降,移位或螺钉松动、断裂等并发症的发生概率得出肯定的结论。
综上,由于其独特的设计,Zero-P理论上可以有效降低传统颈椎前路手术钢板置入所导致的术后并发症,并且在体外生物力学实验中已证实Zero-P与颈椎前路融合钢板内固定术具有相同的力学稳定性[23],完全可满足手术需求。但仍需要大样本的前瞻性随机对照研究比较其与颈椎前路钢板,颈椎椎间融合及人工颈椎椎间盘等术式的优劣。
[1] Kaiser MG,Haid RW Jr,Subach BR,et al.Anterior cervical plating enhances arthrodesis after discectomy and fusion with cortical allograft[J].Neurosurgery,2002,50(2):229-236.
[2] Song KJ,Taghavi CE,Lee KB,et al.The efficacy of plate construct augmentation versus cage alone in anterior cervical fusion[J].Spine(Phila Pa 1976),2009,34(26):2886-2892.
[3] Fountas KN,Kapsalaki EZ,Nikolakakos LG,et al.Anterior cervical discectomy and fusion associated complications[J].Spine(Phila Pa 1976),2007,32(21):2310-2317.
[4] Kasimatis GB,Panagiotopoulos E,Gliatis J,et al.Complications of anterior surgery in cervical spine trauma:an overview[J].Clin Neurol Neurosurg,2009,111(1):18-27.
[5] Park JB,Cho YS,Riew KD.Development of adjacent-level ossification in patients with an anterior cervical plate[J].J Bone Joint Surg Am,2005,87(3):558-563.
[6] Tortolani PJ,Cunningham BW,Vigna F,et al.A comparison of retraction pressure during anterior cervical plate surgery and cervical disc replacement:a cadaveric study[J].J Spinal Disord Tech,2006,19(5):312-317.
[7] Bazaz R,Lee MJ,Yoo JU.Incidence of dysphagia after anterior cervical spine surgery:a prospective study[J].Spine(Phila Pa 1976),2002,27(22):2453-2458.
[8] Fukui M,Chiba K,Kawakami M,et al.Japanese Orthopaedic Association Cervical Myelopathy Evaluation Questionnaire(JOACMEQ):Part 2.Endorsement of the alternative item[J].J Orthop Sci,2007,12(3):241-248.
[9] Bijur PE,Silver W,Gallagher EJ.Reliability of the visual analog scale for measurement of acute pain[J].Acad Emerg Med,2001,8(12):1153-1157.
[10] Pitzen TR,Chrobok J,Stulik J,et al.Implant complications,fusion,loss of lordosis,and outcome after anterior cervical plating with dynamic or rigid plates:two-year results of a multi-centric,randomized,controlled study[J].Spine(Phila Pa 1976),2009,34(7):641-646.
[11] Nabhan A,Ahlhelm F,Pitzen T,et al.Disc replacement using Pro-Disc C versus fusion:a prospective randomised and controlled radiographic and clinical study[J].Eur Spine J,2007,16(3):423-430.
[12] 王岩,蔡斌,张雪松,等.Bryan人工颈椎间盘置换治疗单节段颈椎病的前瞻性临床研究[J].中华外科杂志,2008,46(5):328-332.
[13] 袁文.进一步观察颈椎融合与非融合对邻近节段退变的影响[J].中国脊柱脊髓杂志,2011,21(1):1-2.
[14] Anderson DG,Albert TJ.Bone grafting,implants,and plating options for anterior cervical fusions[J].Orthop Clin North Am,2002,33(2):317-328.
[15] Fraser JF,Hrtl R.Anterior approaches to fusion of the cervical spine:a metaanalysis of fusion rates[J].J Neurosurg Spine,2007,6(4):298-303.
[16] Lee MJ,Bazaz R,Furey CG,et al.Influence of anterior cervical plate design on Dysphagia:a 2-year prospective longitudinal follow-up study[J].J Spinal Disord Tech,2005,18(5):406-409.
[17] Yang JY,Song HS,Lee M,et al.Adjacent level ossification development after anterior cervical fusion without plate fixation[J].Spine(Phila Pa 1976),2009,34(1):30-33.
[18] Cheng L,Nie L,Zhang L,et al.Fusion versus Bryan Cervical Disc in two-level cervical disc disease:a prospective,randomised study[J].Int Orthop,2009,33(5):1347-1351.
[19] Walraevens J,Demaerel P,Suetens P,et al.Longitudinal prospective long-term radiographic follow-up after treatment of singlelevel cervical disk disease with the Bryan Cervical Disc[J].Neurosurgery,2010,67(3):679-687.
[20] 肖松华,王岩,王征,等.人工颈椎椎间盘置换治疗单节段颈椎病的前瞻性随机对照研究[J].脊柱外科杂志,2011,9(5):263-267.
[21] Auerbach JD,Jones KJ,Fras CI,et al.The prevalence of indications and contraindications to cervical total disc replacement[J].Spine J,2008,8(5):711-716.
[22] 席焱海,何海龙,许国华,等.人工颈椎间盘置换在非连续型多节段颈椎病手术中的初步应用研究[J].脊柱外科杂志,2009,7(5):304-306.
[23] Scholz M,Reyes PM,Schleicher P,et al.A new stand-alone cervical anterior interbody fusion device:biomechanical comparison with established anterior cervical fixation devices[J].Spine(Phila Pa 1976),2009,34(2):156-160.