EASD 第47届年会回顾
2011-07-14徐赫男
糖尿病诊断篇
区分MODY与1型糖尿病可以很简单
据统计,约有30%的MODY患者被误诊为1型糖尿病而接受胰岛素治疗,然而MODY1和MODY3对磺脲类药物治疗敏感。混合餐糖耐量试验是鉴别MODY和1型糖尿病的金标准,但由于需要对空腹和餐后2小时血样进行检测,因此临床应用具有一定的局限性。
英国研究者发现,测定餐后尿C肽/肌酐比值(UCPCR)也能鉴别MODY与1型糖尿病。研究者称,在加入硼酸防腐剂后,尿样在室温下3天内的C肽/肌酐比都较稳定,而且在家中就餐的餐后样本检测结果与混合餐糖耐量试验90分钟血清C肽水平具有很好的相关性。患者可以在家中留取标本,次日进行检测,因此临床可行性更高。
该研究发现,区分成人中MODY和1型糖尿病的UCPCR理想切点为0.2。在诊断之初,MODY患者与1型糖尿病患者的UCPCR值会有一定的交集,然而后者的UCPCR大约会在2.5年内迅速降至零。而对于未成年人群,研究者认为,餐后UCPCR对区分1型糖尿病和MODY也有价值,尤其是用于排除MODY。UCPCR大于0.79nmol/mmol诊断MODY的敏感度为100%,特异度为78%。研究中有21%的1型糖尿病患者UCPCR也大于0.79nmol/mmol,但他们均处在诊断后5年内。
研究者建议,所有UCPCR低于0.79 nmol/mmol的患者都不应该再进行MODY检测,而超过该标准的患者在进行MODY检测前也应先考虑抗体检测。
【点评】临床上很多医生看到幼年起病就迅速做出1型糖尿病的诊断,其实,因为MODY为常染色体显性遗传,所以,仔细询问家族史非常重要。
糖尿病治疗篇
HbA1c与CV风险真的呈现J型曲线吗?
ACCORD和ADDITION研究都提示我们,HbA1c控制水平与心血管风险之间可能存在着J型曲线,即过度强化降糖反而会增加心血管事件发生风险,本次年会上一项来自瑞典的研究进一步证实了这一点,然而事实是否如此呢?
瑞典研究者对近三万三千名2型糖尿病患者进行了研究,评估HbA1c水平与主要心血管事件(急性心梗、心衰、卒中或心血管死亡)复合终点发生率的关系。
该研究发现,HbA1c在6%~7%之间的复合终点风险比最低,低于6%或超过7%时风险都会增加,接受胰岛素治疗和口服降糖药治疗的患者中都存在类似的J(或U)型曲线关系,而胰岛素治疗组的曲线更尖锐。研究者还发现,J型曲线在受教育水平低的患者中更为明显。
为此,研究者提出,或许今后的糖尿病指南中应该设定一个HbA1c控制低限以确保安全性。不过,在会上的讨论环节中,很多人对此结果提出了质疑,有人指出低A1C组的心血管事件较高发生率可能仅仅反映了该组病人病情更重、伴随疾病更多;也有人指出该研究存在未提供P值等缺陷。
很多专家认为,可能并不存在一个会增加心血管风险的明确的HbA1c低限切点,相反,在HbA1c降低速度上可能存在一个这样的切点。因此,今后的指南更有可能去警示临床医生不要过快降低病人的HbA1c,而不是给出一个特定的HbA1c风险低值。此外,有关受教育程度的结论也需要做进一步的研究。
【点评】无论今后的指南将做出怎样的改变,在临床治疗中降糖速度不要过快是得到普遍认同的做法,至于HbA1c降到多少合适,根据病人情况制定个体化的标准可能更为靠谱。
降糖与癌症风险的天平该如何调节
一项回顾性研究发现,使用西他列汀和艾塞那肽的2型糖尿病患者表现出更高的胰腺炎和胰腺癌风险,而且艾塞那肽的使用还与甲状腺癌存在潜在相关性。研究者指出,尽管基于肠促胰岛素的糖尿病药物近几年风头正劲,但仍需警惕其潜在的不良反应,并开展非药厂支持的前瞻性研究来进一步验证这类药物的安全性。
该研究检索了2004-2009年间美国FDA不良事件报告系统(AERS)中与西他列汀或艾塞那肽相关的胰腺炎、胰腺癌、甲状腺癌和其他癌症事件,并将这些肠促胰岛素类药物与其他类型降糖药作为对照,包括罗格列酮、那格列奈、瑞格列奈和格列吡嗪,比较背痛、尿路感染、胸痛、咳嗽、晕厥等不良事件发生情况。结果发现,相比于对照治疗,接受西格列汀或艾塞那肽治疗的患者胰腺炎案例报告率增幅超过6倍,胰腺癌事件报告率高出2.5倍以上(艾塞那肽2.9倍,西他列汀2.7倍),而甲状腺癌事件报告率仅发现艾塞那肽组显著高于罗格列酮组,其他癌症事件报告率未见差别。
研究者认为,目前没有必要对这类新型药物望而却步,但医生在处方时应密切监测病人。尽管ADA和EASD指南都建议将二甲双胍作为2型糖尿病的一线用药,但一些医生会把这类新型药物用作起始单药治疗,对此类情况,建议加上二甲双胍,因为有研究显示二甲双胍可降低胰腺癌风险。
会上有人对该研究的研究方法和结论提出质疑,尤其是对AERS数据库的使用,认为会带来报告偏倚。对自发性报告进行分析无法对已知的胰腺癌风险因素(如肥胖、吸烟、家族史、慢性胰腺炎)进行校正,FDA网站也标明“AERS不能用于计算美国人群的不良事件发生率”。
研究者也承认,该研究并未对急性和慢性胰腺炎报告进行区分,而AERS数据确实存在局限性,其中包括未报告药物使用时长,但其优势在于没有药厂力量的介入。
就有关肠促胰岛素药物可能增加癌症发生风险的问题,EASD给出的态度是,尽管对这些药物安全性存在很多疑问需要解决,但目前并没有明确证据支持增加发生癌症风险的观点,因此无需对这类药物立即采取行动,患者也不应自行停用正在服用的任何药物,而应和医生讨论治疗方案。
【点评】各大指南所给出的治疗流程中都将老药排在前面,这在一定程度上也是出于安全性的考虑。因此,临床医生对于上市不久的新药在使用时不宜过于积极,还是按照指南的建议去做可能更加稳妥。
胰岛素用量过大时,试试分两部位注射
对于胰岛素用量超过2 IU/公斤体重的患者来说,单纯增加剂量并不能有效控制血糖。而一项波兰研究发现,对于存在严重胰岛素抵抗、血糖控制差的2型糖尿病患者,将较大的胰岛素剂量分开,在两个部位进行注射,不仅能显著改善血糖控制,还能提高患者满意度。
这项前瞻性随机研究将31名2型糖尿病受试者分别分入单部位(15人)和两部位(16人)胰岛素注射组,他们的平均糖尿病病程11±4年,平均每天的胰岛素用量为248±39 IU,血糖控制很差,HbA1c超过8%。
两部位注射组的患者被要求将胰岛素剂量等分在身体两侧对称的皮肤部位进行注射。尽管只是对注射方法进行了简单的改变,研究者却发现患者的代谢控制得到显著改善,12个月后的HbA1c和甘油三酯水平均较基线时显著降低,患者的满意度也得到显著提高。而传统单部位注射组的HbA1c和满意度较基线没有显著改变。
【点评】这或许的确是个改善血糖控制的好办法,不仅简单,而且由于药物吸收更稳定,安全性也会更高。至于注射次数的增加,相信通过教育和血糖改善的事实会让患者所接受。
糖尿病一级预防篇
高蛋白饮食方式再遭打击
在西方,低碳水化合物、高蛋白质饮食(阿特金斯饮食)被认为是一种有效的减肥方法而被广泛应用。尽管低碳水化合物、高蛋白质和脂肪的饮食在减轻体重和控制血糖方面表现出益处,但已有研究显示,高蛋白质摄入,尤其是动物蛋白(如肉类加工食品),与2型糖尿病发病风险增加相关。为此,瑞典研究者专门研究了食物种类和组成与2型糖尿病长期风险的相关性。
该研究纳入27,140名受试者(年龄45~73岁,其中男性10,550名),入选时均没有糖尿病。
在1991~2006年间,1,709名受试者诊断2型糖尿病,校正影响因素后,研究者发现了饮食与糖尿病发生率的关系:1)高蛋白质摄入、肉类加工食品摄入多与糖尿病风险增加相关,该相关性与性别无关;2)碳水化合物的摄入与2型糖尿病风险增加无关,但性别差异显著,高碳水化合物摄入对男性有保护作用,可降低2型糖尿病风险约23%,而对女性无此作用;3)脂肪摄入与糖尿病风险无关,但高脂肪摄入对女性有保护性趋势;4)无论性别,膳食纤维摄入不增加糖尿病风险,但摄入富含膳食纤维的面包和谷类可显著降低2型糖尿病发生风险。
研究者认为,总体来说,摄入富含纤维素的面包和谷类可保护性地降低糖尿病发生风险,尽管高蛋白质摄入对短期内的体重减轻和血糖控制有益,但与2型糖尿病发生风险增加有关。
会上也有人提出,该研究为回顾性研究,且饮食数据来自于受试者个人报告,因此具有局限性,虽然高蛋白质摄入可能会通过引起低水平炎症而促进2型糖尿病的发病,但这种饮食同时也能够促进体重的减轻,这有可能会抵消掉糖尿病风险的增加,想真正确定哪种作用更强,我们需要开展前瞻性研究。
【点评】虽然根据该研究结果想让国外指南的饮食建议做出改变还为时尚早,但至少提示我们在给予病人高蛋白饮食时需慎重,而这与我国的饮食建议(不建议采用高蛋白饮食作为减肥方法)似乎不谋而合。
想减肥请做到每口饭咀嚼30次
日本研究者在对肥胖的非糖尿病个体的研究中发现,充分咀嚼可以刺激进餐后胰高血糖素样肽-1(GLP-1)和多肽YY(PYY)这两种肠道激素的血浆水平升高。该研究小组去年曾在EASD年会上报告了对22名正常体重成人的类似研究,今年年会上则首次揭示了肥胖个体中的这一效应。
GLP-1和PYY这两种激素被证实具有控制血糖、甘油三酯和体重水平的作用。在正常个体中,两种激素的血浆水平在餐后会升高,当然还伴随着胰岛素水平的升高,从而维持血糖的稳定。纳入该研究的9名受试者(5名为男性)平均年龄41岁,平均BMI27.2±0.4(在日本,BMI超过25被认为肥胖),平均空腹血糖99±2 mg/dl,平均血压124/77 mmHg。
禁食12小时后,受试者在早上摄入实验餐(用时20分钟),每口食物咀嚼5次。次日,受试者被要求每口食物咀嚼30次。实验餐包括面包、人造黄油、一个煮鸡蛋、水煮蔬菜、一根香蕉和牛奶(总热量630千卡)。餐前和餐后1小时检测血浆GLP-1和PYY水平。
研究发现,对于这两种激素的餐后水平来说,咀嚼30次后的水平要显著高于咀嚼5次后的水平。研究者猜测,充分咀嚼在控制肥胖者体重方面可能具有显著的临床作用,然而充分咀嚼使得两种激素分泌增加的具体机制尚不清楚。
说明:研究者之所以选择咀嚼30次作为标准,是因为在日本,咀嚼30次是政府所推荐的预防肥胖的方法。
【点评】我们总告诉病人要细嚼慢咽,这样可以让你更快的产生饱感而避免进食过量,但却一直没有一个具体的执行标准,该研究或许给了我们很好的提示。不过,我们还是期待有更长时间的随访研究,以进一步证实“细嚼慢咽”这个简单的行为方式对2型糖尿病以及糖尿病前期患者所起的作用。
糖尿病二级预防篇
服药方法变一变,治疗效果大不同
阿司匹林被作为糖尿病患者心血管事件二级预防的必需品,但是其对心血管事件一级预防的效果却并未得到充分证实,这可能与其血小板抑制作用不充分有关。为此,意大利研究者调查了血糖控制以及其他可能造成低剂量阿司匹林无法24小时充分抑制血栓素A2的因素。
该调查选取了100例每天服用100mg阿司匹林的2型糖尿病患者,在服用阿司匹林后12~24小时内,研究者会每3小时检测一次受试者的血栓素B2(血栓素A2的水解产物,血小板COX-1活性的标志物),以此评估COX-1活性的动态恢复情况。此外,受试者中的46位患者需接受24小时持续血糖监测,其中33位COX-1恢复速度最快的患者被随机分入阿司匹林100mg/日(n=11)、200mg/日(n=11)或100mg Bid(n=11)组。结果发现,相比于传统的阿司匹林100mg/日方案,100mg一天两次方案对COX-1活性的抑制作用最好,200mg/日方案次之。
研究者推测,阿司匹林一天两次能够避免在一天一次方案中见到的血栓素B2抑制不充分,并建议开展大型随机临床试验来检验该方案的安全性和有效性。
此外,研究者还担心阿司匹林一天两次方案的治疗依从性问题,因此认为应开发200mg规格的阿司匹林缓释制剂。不过也有人认为,对于原本每天就需要服用多种药物的2型糖尿病患者来说,再多服一次药并不是什么大问题。
目前,美国、欧洲等指南仍推荐每天服用一次阿司匹林。因此,今后还需要进一步的研究来证实将服用阿司匹林次数增加一次的小改变是否会在心血管终点上产生明显的差异。
【点评】药物怎么吃和什么时候吃确实会影响效果,例如,最近有研究显示,降压药晚上服用可能就比早上服用更好。
别让心脏因血糖控制差而衰竭
糖尿病人群的心衰风险比普通人群高2.5倍,然而以往我们更多的目光放在了降糖对缺血性心脏病的作用上,忽视了心衰问题的严峻形势。来自瑞典的一项全国性研究显示,在纳入研究的八万多名2型糖尿病患者中,超过13%的人曾因心衰住院,而且住院风险因HbA1c控制水平而异。相比于HbA1c<6%的患者,HbA1c≥10%的患者因心衰住院的风险增加1.4倍,而HbA1c处于6%~7%或7%~8%的患者因心衰住院风险未见显著增加。总体来说,HbA1c每升高1个单位,心衰风险增加12%,而男性、高龄和糖尿病病程长会进一步增加心衰风险。
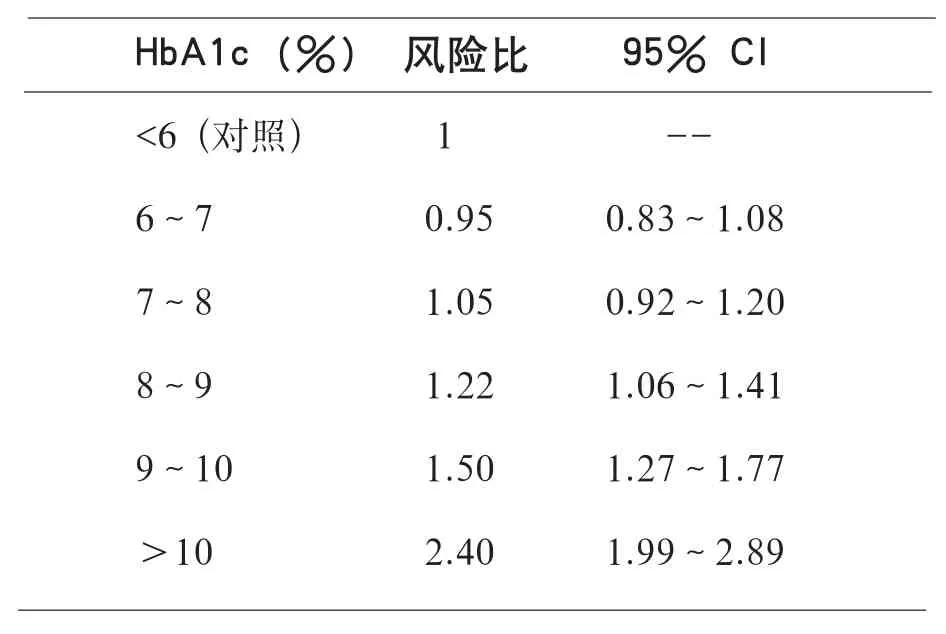
HbA1c (%) 风险比 95% CI<6 (对照) 1 --6~7 0.95 0.83~1.08 7~8 1.05 0.92~1.20 8~9 1.22 1.06~1.41 9~10 1.50 1.27~1.77>10 2.40 1.99~2.89
会上有人提出,他汀类的广泛应用使得冠心病患者寿命延长,是否也在一定程度上造成了心衰诊断数量的增加。对此,研究者认为这个理由可能并不能解释研究结果。
【点评】对于心血管并发症,我们不能只关注于那些可能致命的疾病(如心梗),对于同样会影响病人生活质量和增加医疗费用的相对较“温和”的疾病(如心衰)也应该给予重视。
