D3淋巴结清扫术在胃癌术中应用的疗效和安全性Meta分析
2011-05-16张宇龙石碗如张有成
张 璐,张宇龙,吴 佳,韩 伟,石碗如,张有成
胃癌在癌症死因中位列第二[1],是我国最常见的恶性肿瘤,发病率和死亡率均居首位[2-3]。手术是惟一有可能治愈胃癌的手段,然而治疗效果并不理想,世界各国报道胃癌总的5年生存率为30% ~50%[4]。淋巴结转移是影响胃癌患者预后的重要因素之一[5-6]。近年来,胃癌的手术方式、淋巴结清扫及器官切除备受关注,且一直存在争议。尽管目前D3淋巴结清扫术尚未列入进展期胃癌的常规术式,但部分专家学者仍然对此做了探索[7]。
虽然目前有关于D2和D3淋巴结清扫术治疗胃癌的对照试验,但研究结果并不一致,疗效和安全性尚无共识。迄今还鲜有关于D2和D3术式治疗进展期胃癌效果的Meta分析的报道。在临床上对于这两种术式的选择也相当困难,鉴于此有必要利用循证医学的理论和方法对各种淋巴结清扫术式治疗胃癌术后不良反应、术中出血量、5年生存率等结果进行meta分析,以期对不同术式治疗胃癌的确切效果做一客观的评价。
1 资料与方法
1.1 纳入和排除标准 (1)研究类型:对照试验,无论是否为随机对照试验,排除重复发表的研究以及动物实验、非临床研究。(2)研究对象:进展期胃癌患者,排除合并其他癌症以及心肺疾病患者。(3)干预措施:D2淋巴结清扫术与D3淋巴结清扫术比较。(4)结局指标:主要观察指标:5年生存率、术后病死率、术后并发症 (包括肺部感染、胰瘘、吻合口瘘)发生率、术中出血量、手术时间。
1.2 检索策略 以胃癌 (gastric cancer)、D2淋巴结清扫术(D2 lymph node dissection)、D3淋巴结清扫术 (D3 lymph node dissection)等检索词分别以主题词和自由词全面检索Cochrane图书馆 (2010年第2期)、PubMed及EMBASE,同时检索中国生物医学文献数据库 (CBM)、中国学术期刊全文数据库(CNKI)、中文科技期刊数据库 (VIP)和万方数据库。检索时间截止于2010年4月。并用Google等搜索引擎在互联网上查找相关文献,追查已纳入文献的参考文献。
1.3 资料提取 两位研究者独立阅读所获文献题目和摘要,在排除明显不符合纳入标准的试验后,对可能符合纳入标准的试验阅读全文,以确定是否真正符合纳入标准。两位研究者交叉核对纳入试验的结果,对有分歧而难以确定其是否纳入的试验通过讨论由第三位研究者决定其是否纳入。缺乏资料的文献,通过电话或信件与作者联系予以补充。
1.4 文献质量评价 所纳入的文献均采用Cochrane Handbook 5.0.1评价标准[8],对其随机方法、分配隐藏、盲法、治疗意向性分析及随访、选择性报告研究结果、其他偏倚来源6个方面进行质量评价。
1.5 统计学方法 采用Cochrane协作网提供的RevMan5.0进行meta分析。计数资料采用相对危险度 (risk ratio,RR)或优势比 (odds radio,OR)为疗效分析统计量,计量资料采用加权均数差 (weighted mean difference,WMD)或标准化均数差 (standard mean difference,SMD)。各效应量均以95%可信区间 (confidence interval,CI)表示。各纳入研究结果间的异质性采用Chi检验。如果各研究间有统计学同质性 (P>0.1,I2<50%),采用固定效应模型;反之,采用随机效应模型。
2 结果
2.1 纳入研究的一般特征和质量评价
2.1.1 纳入研究的一般特征 初检文献185篇。阅读标题、摘要,排除180篇文献,最终纳入5个D2与D3淋巴结清扫术对比的对照研究[7,9-12],包括1 685例患者。纳入研究的一般特征见表1。

表1 纳入研究的一般特征Table 1 The characteristics of included studies
2.1.2 纳入研究的质量评价 纳入的5个研究中,仅一个研究为随机对照试验[9],但未报道具体的随机方法,也未提及分配隐藏和盲法;其余4个研究均为非随机随机对照试验[7,9-12](见表2)。

表2 纳入文献的方法学质量评价结果Table 2 Methodological quality assessment of included studies
2.2 meta分析结果
2.2.1 术后5年生存率[9,11]2个研究报道了术后5年生存率,异质性检验结果显示,P=0.010,I2=85%,故采用随机效应模型。meta分析结果提示D2、D3淋巴结清扫术后5年生存率间差异无统计学意义 [OR=1.131,95%CI(0.47,3.66),见图1]。
2.2.2 术后病死率 4个研究报道了术后病死率[7,10-12],异质性检验结果显示:P=0.03,I2=66%,故采用随机效应模型。meta分析结果提示D2、D3淋巴结清扫术的术后病死率间差异无统计学意义 [OR=2.24,95%CI(0.31,16.03),见图2]。
2.2.3 吻合口瘘发生率 5个研究报道了术后吻合口瘘发生率[7,9-12],异质性检验结果显示:P=0.05,I2=57% ,故采用随机效应模型。meta分析结果提示D2、D3淋巴结清扫术后吻合口瘘发生率间差异无统计学意义 [OR=1.27,95%CI(0.41,3.93),见图3]。
2.2.4 胰瘘的发生率 4个研究报道了术后胰瘘的发生率[7,9-11],异质性检验结果显示:P=0.27,I2=24% ,故采用固定效应模型。meta分析结果提示D3淋巴结清扫术后胰漏发生率高于D2淋巴结清扫术,差异有统计学意义 [OR=2.26,95%CI(1.12,4.54),见图4]。
2.2.5 肺炎的发生率 3个研究报道了术后肺炎发生率[7,10-11],异质性检验结果显示:P=0.09,I2=59% ,故采用随机效应模型。meta分析结果提示D2、D3淋巴结清扫术后肺炎发生率间差异无统计学意义[OR=1.97,95%CI(0.41,9.38),见图5]。
2.2.6 手术时间 2个研究报道了手术时间[9,11],异质性较大,未进行数据合并。这2个研究均报道D3淋巴结清扫术的手术时间明显长于D2淋巴结清扫术 (见图6)。
2.2.7 术中出血量 2个研究报道了术中出血量[9,11],异质性较大,未进行数据合并。这2个研究均报道D3淋巴结清扫术的术出中血量明显大于D2淋巴结清扫术 (见图7)。

图1 D2、D3淋巴结清扫术后5年生存率meta分析结果Figure 1 Meta-analysis of 5-year survival rate between the D2 lymph node dissection and the D3 lymph node dissection
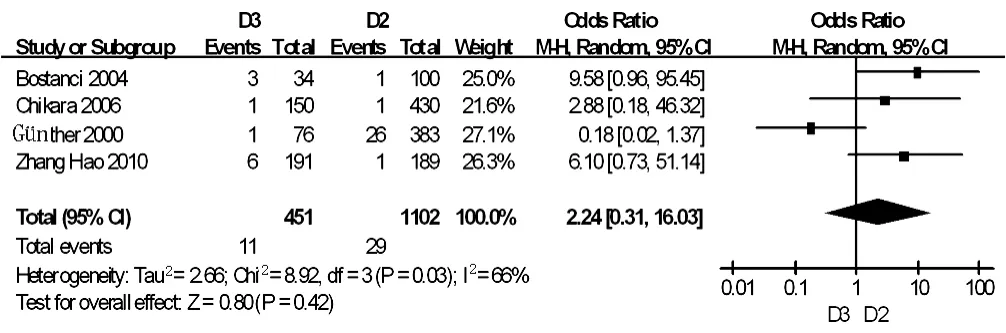
图2 D2、D3淋巴结清扫术后病死率meta分析结果Figure 2 Meta-analysis of postoperative mortality between the D2 lymph node dissection and the D3 lymph node dissection

图3 D2、D3淋巴结清扫术后吻合口瘘发生率meta分析结果Figure 3 Meta-analysis of the incidence of anastomotic leakage between the D2 lymph node dissection and the D3 lymph node dissection

图4 D2、D3淋巴结清扫术后胰瘘发生率meta分析结果Figure 4 Meta-analysis of incidence of pancreatic leakage between the D2 lymph node dissection and the D3 lymph node dissection

图5 D2、D3淋巴结清扫术后肺炎发生率meta分析结果Figure 5 Meta-analysis of incidence of pneumonia between the D2 lymph node dissection and the D3 lymph node dissection

图6 D2、D3淋巴结清扫术手术时间meta分析结果Figure 6 Meta-analysis of surgical time between the D2 lymph node dissection and the D3 lymph node dissection

图7 D2、D3淋巴结清扫术术中出血量meta分析结果Figure 7 Meta-analysis of blood loss between the D2 lymph node dissection and the D3 lymph node dissection
3 讨论
本研究采用meta分析的方法,对国内、外D2与D3淋巴结清扫术对比治疗进展期胃癌的研究结果进行定量分析,结果显示:与D2淋巴清扫术相比,D3淋巴清扫术并不增加术后5年生存率、术后病死率、肺炎及吻合口瘘发生率,但是采用D3淋巴结清扫术时,术后胰瘘发生率明显升高,手术时间较长,术中出血量也较多。
目前关于进展期胃癌D2与D3淋巴结清扫术比较的可利用证据有限。本研究仅纳入5个研究,仅有1个研究为随机对照试验[9],其余均为非随机对照试验,而且随机对照试验的质量也较低,未报道具体的随机方法,也未提及分配隐藏和盲法。仅有2个研究报道了两种术式术后5年生存率[9,11],仅有4个研究报道了术后病死率和吻合口瘘的发生率,仅有3个研究报道了肺炎的发生率[7,10-11],仅有2个研究报道了手术时间和术中出血量[9,11],不排除存在选择性报道的可能。总体,本研究纳入的研究质量较低。因此,笔者认为现有的试验只能初步表明D3淋巴结清扫的研究进展状况,尚不足以确定是否能对治疗结果做出可靠的评价。
综上所述,D2及D3淋巴结清扫术的术后的5年生存率、术后病死率、吻合口瘘以及肺炎的发生率间无显著差异,但是D3淋巴结清扫术术后胰瘘发生率明显高于D2淋巴结清扫术,这可能与D3淋巴结清扫术中清扫时损伤胰腺实质有关;另外,D3淋巴清扫术的手术时间明显长于D2淋巴结清扫术,术中出血量也多于后者。然而由于纳入研究的数量较少,基线也不同,签于纳入研究在方法学上的局限性,尚不能确定对于进展期胃癌的患者选择哪种淋巴结清扫术更好,需要开展大样本、高质量的随机对照试验进一步论证其疗效和安全性。
1 Parkin DM,Bray F,Ferlay J,et al.Global cancer statistics,2002[J].Cancer J Clin,2005,55:74-108.
2 孙秀娣,牧人,周有尚,等.中国胃癌死亡率20年变化情况分析及其发展趋势预测 [J].中华肿瘤杂志,2004,26(1):4-9.
3 吴春晓,郑莹,鲍萍萍,等.上海市胃癌发病流行现况与时间趋势分析 [J].外科理论与实践杂志,2008,13(1):24-29.
4 ShiraishiN,Adachi Y,Kitano S,et al.Gastric cancerwith extra gastric lymph node metastasis:multivariate prognostic study[J].Gastric Cancer,2000,3(4):211 -218.
5 牟春花,孔维顺,张华.前哨淋巴结检测在胃癌诊断中的作用[J].实用心脑肺血管病杂志,2009,17(4):311.
6 钱建忠,李世兰,赵可,等.胃腺癌淋巴结转移危险因素的分析[J].中国普通外科杂志,2009,18(1):1001-1004.
7 Bostanci EB,Kayaalp C,Ozogul Y,et al.Comparis on of comp lications after D2 and D3 dissection for gastric cancer[J].Eur JSurg Oncol,2004,30(1):202 -225.
8 Higgins JPT,Green S.Cochrane handbook for systematic reviews of interventions version 5.1.0[updated March 2011] [EB/OL] .The Cochrane Collaboration,2011.Available from www.cochrane-handbook.org.
9 顾钧,崔龙,沈定丰.胃癌D3淋巴结清扫术的临床价值[J].中国现代手术学杂志,2008,12(1):9-12.
10 Zhang Hao,Liu Caigang,Wu Di,et al.Does D3 surgery offer a better survival outcome compared to D1 surgery for gastric cancer?A result based on a hospital population of two decades as taking D2 surgery for reference [J].BMC Cancer,2010,10:308.
11 Kunisaki C,Akiyama H,Nomura M,et al.Comparison of surgical pesults of D2 versus D3 gastrectomy(para-aortic lymph node dissection)for advanced gastric carcinoma:a multi-institutional study[J].Annals of Surgical Oncology,2006,13(5):659-667.
12 Günther K,Horbach T,Merkel S,et al.D3 Lymph node dissection in gastric cancer:evaluation of postoperative mortality and complications[J].Surg Today,2000,30:700-705.
