脓毒症导致多器官功能障碍综合征相关危险因素分析
2010-04-20周华锋刘保池
周华锋,刘 立,裴 辉,刘保池
【编者按】脓毒症是伴有感染因素的全身性炎症反应综合征,进一步发展可导致脓毒性休克、多器官功能障碍综合征,其病因复杂、病死率高。本期探讨脓毒症导致多器官功能障碍综合征的相关危险因素、脓毒症患者血浆脑钠肽和血清白介素 -6水平监测的临床价值、微量清蛋白尿对重症脓毒症患者预后的预测意义及脓毒症血管内皮细胞损伤的研究进展,为临床医生对脓毒症的早期诊断和早期治疗提供依据。
脓毒症是严重创 (烧)伤、休克、感染、外科大手术后常见的并发症,是伴有感染因素的全身性炎症反应综合征(systemic inflammation response syndrome,SIRS)。虽然医疗技术的不断发展,对脓毒症的发病机制、诊断和预防取得了进步,新的治疗方法不断出现,但其发病率和病死率仍居高不下,据报道其病死率达 28%~56%[1-3]。有报道约有一半的脓毒症患者就诊于急诊科[4-5]。本研究对 2006—2009年郑州大学第一附属医院急诊科收治的脓毒症患者与多器官功能障碍综合征 (MODS)患者的临床资料进行回顾性分析,探讨脓毒症发展成 MODS的相关危险因素,从而加强对脓毒症患者的监测,制定合理的防治措施,防止脓毒症进展,提高治愈率,降低病死率。
1 资料与方法
1.1 临床资料 选取 2006年 8月—2009年 12月郑州大学第一附属医院急诊科收治的脓毒症患者 196例为研究对象,其中男 133例,女 63例;年龄 17~80岁,平均 (46.86±16.73)岁。脓毒症及 MODS诊断依据 2001年国际脓毒症会议标准。排除住院不足 24 h死亡者和数据不完整的病例。
1.2 研究方法 根据国际脓毒症会议标准把患者分为脓毒症组 153例和 MODS组 43例,MODS标准[5]以心、脑、肺、肝、肾、血液 6个系统器官为代表,每个脏器确定几项指标,如心脏的指标为心率,肺的指标为呼吸频率,肾的指标为肌酐等。调查内容包括患者的性别、年龄、急性生理学及慢性健康状况评分系统 (APACHEⅡ)评分、病程 (发病到入院时间)、有无慢性病、白细胞计数、红细胞比容、血肌酐、动脉血 pH值、体温、平均动脉压、心率、呼吸、细菌培养结果 (阴性或阳性)、有无电解质紊乱、血钠、血钾、血糖、是否手术。
1.3 统计学方法 采用 SPSS 12.0统计软件进行统计学处理。计量资料采用 (x±s)表示,组间比较采用 t检验;计数资料采用 χ2检验;相关危险因素进行 Logistic逐步回归分析。以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者疾病分布及死亡例数 脓毒症组弥漫性腹膜炎41例,胰腺炎 40例,肝胆疾病 23例,多发伤 20例,肠梗阻18例,胸部疾病 4例,四肢疾病 4例,其他 4例。MODS组弥漫性腹膜炎 11例,胰腺炎 9例,肝胆疾病 7例,肠梗阻 6例,多发伤 5例,四肢疾病 1例,其他 4例。脓毒症组死亡 7例(4.6%),MODS组死亡 27例 (62.8%),两组比较差异有统计学意义 (χ2=79.341,P<0.05)。
2.2 感染病原菌 196例患者,88份标本 (包括外周静脉血、伤口引流液、腹腔积液、脓肿穿刺液)分离出病原菌,其中G-66例,G+17例,混合感染 5例。感染最多为大肠埃希氏菌 56例,表皮葡萄球菌 6例,屎球菌肠球菌 5例,金黄色葡萄球菌 5例,克雷伯菌 3例,棒状杆菌 1例,弗劳地枸橼酸杆菌 1例,鲍曼不动杆菌 1例,嗜血杆菌 1例,真菌 1例,铜绿假单孢菌、大肠埃希氏菌混合感染 1例,大肠埃希氏菌、链球菌混合感染 1例,铜绿假单孢菌、棒状杆菌混合感染 1例,屎肠球菌、白色念珠菌混合感染 1例,大肠埃希氏菌、嗜水气单胞菌混合感染 1例。
2.3 两组临床资料比较 MODS组患者年龄、APACHEⅡ评分升高、合并慢性病、血肌酐水平升高、动脉血 pH值、平均动脉压、细菌培养阳性、存在电解质紊乱、血糖水平较脓毒症组均明显升高,差异有统计学意义 (P<0.05);两组患者年龄、病程、白细胞计数、红细胞比容、体温、心率、呼吸、血钠、血钾、手术患者比较,差异无统计学意义 (P>0.05,见表1)。
2.4 MODS发生的危险因素分析 以单因素分析初步筛选出的 9个变量:年龄、APACHEⅡ评分、合并慢性病、血肌酐、动脉血 p H值、平均动脉压、细菌培养阳性、存在电解质紊乱、血糖水平进行二分变量 Logistic回归分析。结果示:APACHEⅡ评分升高、合并慢性病、血肌酐水平升高、细菌培养阳性是 MODS发生的危险因素 (P<0.05,见表2)。
本文要点
脓毒症是严重创 (烧)伤、休克、感染、外科大手术后常见的并发症,是伴有感染因素的全身性炎症反应综合征,进一步可发展为多器官功能障碍综合征(MODS),一旦发展到 MODS,病死率明显增加。本研究将 196例脓毒症患者分为脓毒症组 153例和 MODS组 43例,MODS组病死率明显增多。对两组临床资料进行单因素分析并作二元变量 Logistic逐步回归筛选相关危险因素,结果提示 APACHEⅡ评分、合并慢性病、血肌酐、细菌培养阳性是 MODS发生的主要危险因素。
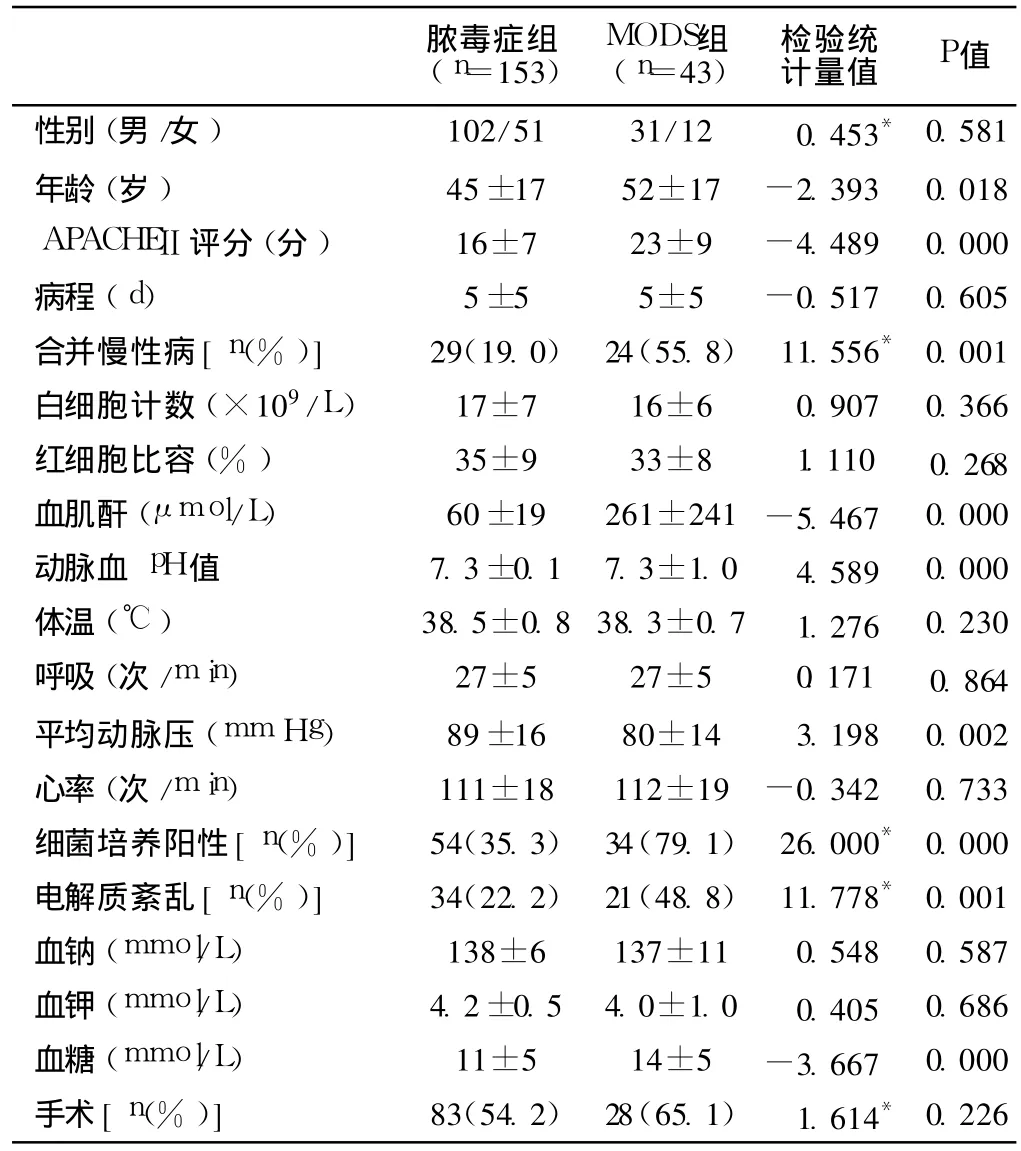
表1 两组临床资料比较Table 1 Comparison of general data between two groups
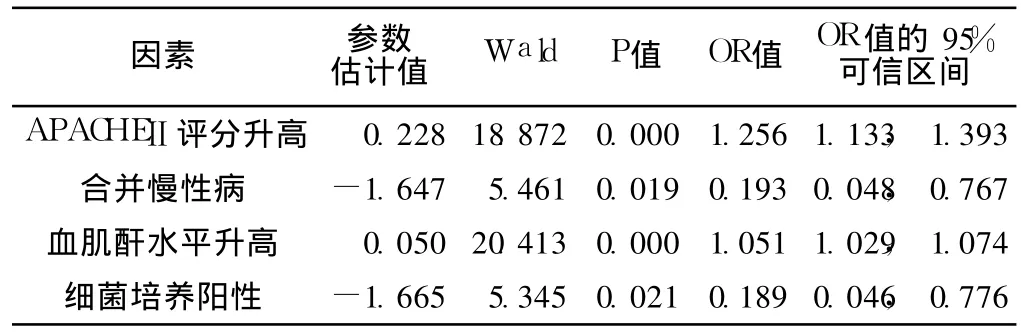
表2 MODS发生的危险因素分析Table 2 Risk factors Logistic analysis of MODS
3 讨论
脓毒症是由感染 (包括细菌、真菌、病毒等)引起的SIRS。既往把 “sepsis”译为 “脓毒血症”,指病原体 (包括细菌、病毒、真菌等)及其内、外毒素等产物经循环侵入人体引发的 SIRS,进一步可导致 MODS[6]。MODS是指机体受到严重创伤、感染、中毒及大手术等急性损害 24 h后,同时或序贯性出现 2个或 2个以上的器官或系统功能障碍而引起的临床综合征。脓毒症一旦发展为 MODS,病死率明显提高。如果在脓毒症阶段能发现导致 MODS的危险因素及时救治,可以明显提高救治成功率[7-10]。
本研究单因素分析结果显示脓毒症患者年龄、APACHEⅡ评分、合并慢性病、血肌酐、动脉血 p H值、平均动脉压、细菌培养阳性、存在电解质紊乱、血糖水平等较 MODS组有明显差异。年老体弱、合并慢性病患者发展为 MODS的风险增加;由创伤、感染、休克等引起脓毒症患者,引起呼吸、循环等系统发生一系列病理生理改变,使血压下降、呼吸急促、电解质紊乱、肾功能下降、组织器官缺血缺氧,发生酸碱平衡失调,如果不能及时得到改善,会进一步发展为 MODS,甚至死亡。因此 Rivers等[11]提出早期目标治疗 (EGDT)方案,可降低 NODS发生率和病死率,是早期控制脓毒症进展的关键。
二元变量 Logistic逐步回归结果显示 APACHEⅡ评分、合并慢性病、血肌酐、细菌培养阳性是 MODS发生的危险因素。APACHEⅡ评分是国内外广泛评估脓毒症患者病情的一项重要指标,APACHEⅡ评分反映脓毒症严重程度与机体生理紊乱的程度,与 MODS发生呈正相关。脓毒症合并慢性病者,如合并高血压、糖尿病、心肺疾病等发展为 MODS的风险增加。血肌酐是监测脓毒症发展的一项重要指标,由感染引起全身炎症反应,易引起循环系统变化,使血管扩张、血流减慢、血压下降,进而引起肾血流减少,使肾功能受损,血肌酐升高。研究显示 MODS组血肌酐显著高于脓毒症组,血肌酐与 MODS呈正相关。因此早期保护肾功能,改善微循环也是治疗 MODS的关键。本研究病原体以 G-菌感染为主,这与大多数报道相一致。G-菌细胞壁成分脂多糖作为一种内毒素引起机体病理生理反应,在感染过程中脂多糖作为激活机体固有免疫的一种主要模式识别分子,引起效应细胞的活化,表现为释放各种促炎因子,有肿瘤坏死因子 (TNF)、IL-1、IL-6和 IL-8等细胞因子,同时机体也产生一些抗炎因子来维持平衡,一旦平衡打破,就会引起严重 SIRS,如不及时控制就会引起脓毒症甚至 MODS直至死亡。由此控制病原体感染是控制脓毒症发展的重要一环。
脓毒症患者在急诊科住院期间年龄、APACHEⅡ评分、合并慢性病、血肌酐、动脉血 pH值、平均动脉压、细菌培养阳性、存在电解质紊乱、血糖水平等因素与发展到 MODS有关,其中 APACHEⅡ评分升高、合并慢性病、血肌酐水平升高、细菌培养阳性等是 MODS发生的危险因素。因此早期对这些因素进行监测并采取及时的控制措施可以提高脓毒症患者治愈率,降低病死率。
1 La Rovere JM,Jeffries HE,Sachdeva RC,et al.Databases for assessing the outcomes of the treatment of patients with congenital and paediatric cardiac disease theperspectiveof critical care[J].Cardiol Young,2008,18(Suppl 2):130-136.
2 郭维 .脓毒症的临床表现、主要并发症 [J].中国社区医师,2009,12(12):3-4.
3 Shapiro N,Howell MD,Bates DW,et al.Theassociation of sepsissyndrome and organ dysfunction with mortality in emergency department patients with suspected infection[J].Ann Emerg Med,2006,48(5):591-592.
4 Bates DW,Yu DT,Black E,et al.Resource utilization among patients with sepsis syndrome[J].Infect Control Hosp Epidemiol,2003,24(1):62-70.
5 周荣斌,周高速,郭凯 .2008年严重脓毒症和脓毒性休克治疗指南简读 [J].中国急救医学,2008,28,(03):226-229.
6 胡皓夫.儿童严重脓毒症及感染性休克血管活性药物的应用评价[J].中国全科医学,2009,12(2):265.
7 Marshall JC,Cook DJ,Christou NV,et al.Multiple organ dysfunction score:a reliable descriptor of a complex clinical outcome[J].Crit Care Med,1995,23(10):1638-1652.
8 Delling RP,Leve MM,Carlet JM,et al.Surviving sepsis campaign:international guidelines for management of severe sepsis and septic shock:2008[J].Crit Care Med,2008,36(1):296-327.
9 周荣斌,周高速,郭凯,等 .2008年成人严重脓毒症和脓毒性休克治疗指南解读 (1)(附专家点评)[J].中国全科医学,2008,11(5):727.
10 Dellinger RP,Carlet JM,Masur H,et al.Surviving sepsis campaign guidelines for management of severe sepsis and septic shock[J].Crit Care Med,2004,32(10):858-873.
11 Rivers EP,Coba V,Whitmill M.Early goal-directed therapy in severe sepsis and septic shock:a contemporary review of the literature[J].Curr Opin Anaesthesiol,2008,21(3):424.
本文链接——疑似脓毒症患者血液培养阳性样本分子检测可快速确定感染原种属
近日,芬兰和英国学者合作的观察性研究发现,通过基于 DNA的微列阵技术确定感染原的菌属,敏感性、特异性均比较高,且所需时间较传统检测方式更少。该检测方式将使得循证干预临床脓毒症更早、更快开始。相关论文 2009年 12月 10日在线发表于 《柳叶刀》(Lancet)杂志。
该研究纳入了临床疑似脓毒症者的血液培养阳性样本 2 107例,分别通过传统培养 (芬兰)和分子检测(英国和芬兰 2个中心)分析。分子检测通过聚合酶链反应 (PCR)和微列阵方法扩增和检测 50种菌属的 gyrB、parE和 mecA基因来确定感染原种属。
结果发现,1 807例 (86%)血液培养阳性的样本被分子检测法检出病原菌。分子检测的临床敏感性为94.7%,特异性为 98.8%。检测耐甲氧西林金黄色葡萄球菌 (MRSA)菌血症的敏感性和特异性均达到100.0%。分子检测比传统培养法平均快18 h。
