宫颈癌预后的Cox比例风险分析
2009-09-19户亚光夏瑞雪滑秀云
户亚光 夏瑞雪 滑秀云
[摘要] 目的 探讨手术治疗宫颈癌预后的相关因素。方法 采用Cox比例风险模型对288例宫颈癌患者进行预后分析,以回归模型作为预后指数,分为预后指数≤1.5组221例,预后指数>1.5组67例,比较两组生存情况。结果 单因素分析显示:高临床分期和病理分级,腺癌,病变累及子宫内膜和深肌层,伴盆腔淋巴结转移患者预后较差(P<0.05);多因素分析显示:病理分级、深肌层浸润、盆腔淋巴结转移是预后的显著因素;预后指数≤1.5组生存曲线高于预后指数>1.5组(χ2=30.497,P=0.000)。结论 病理分级、深肌层浸润、盆腔淋巴结转移是影响宫颈癌预后的显著因素,广泛性子宫切除和盆腔淋巴结清扫有望改善患者预后。
[关键词] 宫颈肿瘤; 预后; 相关因素; Cox比例风险
[中图分类号] R737.33 [文献标识码] A [文章编号] 1673-9701(2009)23-13-02
子宫颈癌是女性最常见的恶性肿瘤,严重危害着妇女生殖健康,目前手术治疗Ⅰb、Ⅱa期宫颈癌虽然效果满意,但仍然有一定的死亡率和复发率[1],探讨宫颈癌预后相关因素,针对性加强预防和治疗,有利于患者预后改善。本研究采用Cox比例风险模型对288例早期宫颈癌患者进行分析,旨在为本病的防治提供参考。
1 对象和方法
1.1 对象
查阅我院1998年1月~2004年3月妇瘤科收治的宫颈癌患者的临床资料,满足以下条件者共288例,①临床分期为Ⅰb、Ⅱa期,且手术治疗,②病理分级、肿瘤类型等资料完整。
1.2 方法
提取患者年龄,临床分期,病理分级和类型,子宫深肌层浸润,子宫内膜受累,瘤体大小,淋巴结转移,术后辅助治疗等临床资料。追踪随访5年,随访截止到2009年3月1日,生存时间自手术之日算起。
1.3 统计方法
采用Cox比例风险模型进行单因素和多因素分析,组间比较Log-Rank检验,敏感性、特异性评价回归模型的可靠性,SPSS11.5统计软件完成运算。
2 结果
2.1 临床资料
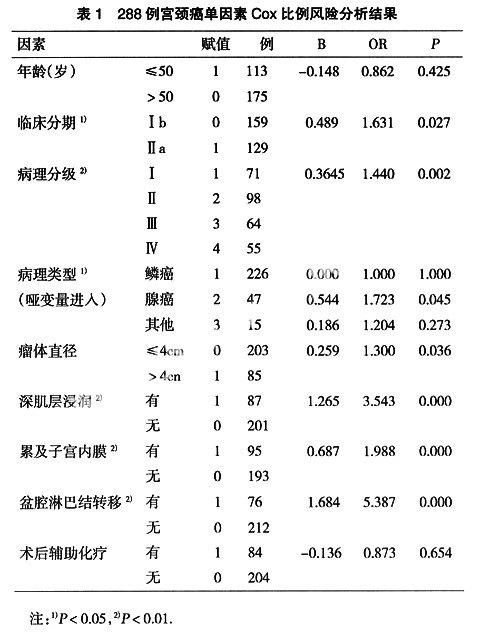
本组纳入288例患者,年龄33~76.87岁,平均(50.48±7.69)岁,已婚284例,未婚4例(有性生活史),有生育史279例,随访274例,失访14例,死亡47例,5年累积生存率80.26%。按FIGO(1994年)分期标准,Ⅰb期159例,Ⅱa期129例;病理分级Ⅰ级71例,Ⅱ级98例,Ⅲ级64例,Ⅳ级55例,病理类型鳞癌226例,腺癌47例,其他15例;术后病理证实盆腔淋巴结转移76例;全部行子宫全切联合盆腔淋巴结清扫术,术后化疗84例,主要化疗药物为顺铂、5-氟尿嘧啶、阿霉素等。
2.2 单因素分析
高临床分期和病理分级,腺癌,瘤体直径,病变累及子宫内膜和深肌层浸润,伴盆腔淋巴结转移患者预后较差,(P<0.01或P<0.05),见表1。
2.3 多因素分析
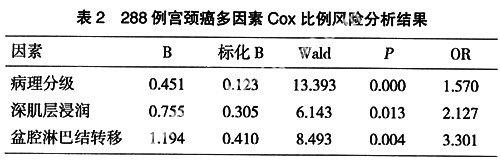
应变量死亡=1,研究结束时生存或失访=0,自变量为临床分期,病理分级,肿瘤直径,肿瘤类型(以哑变量进入),累及子宫内膜和深肌层浸润,盆腔淋巴结转移,逐步前进法回归,结果病理分级、深肌层浸润、盆腔淋巴结转移是预后的显著因素,见表2。
2.4 预后指数与预后
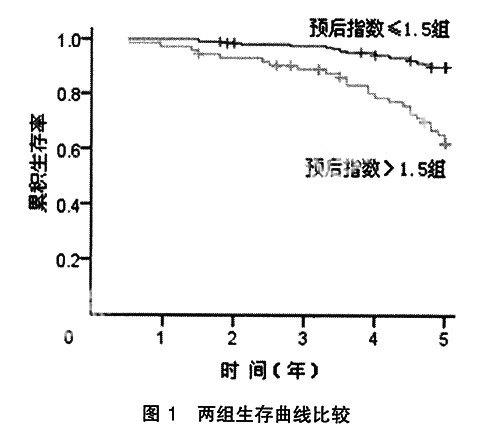
预后指数=0.451病理分级+0.755深肌层浸润+1.194盆腔淋巴节转移,把288个病例进行回代,以预后指数1.5为切割点,分为预后指数≤1.5组221例,预后指数>1.5组67例,结果预后指数≤1.5组生存曲线高于预后指数>1.5组,两曲线无交叉,Log-Rank检验χ2=30.497,P=0.000,见图1。
3 讨论
宫颈癌的预后与多种因素有关,肿瘤的病理类型、分级、大小形态,术前新辅助化疗,术后放化疗,淋巴结转移,深肌层浸润,血管及淋巴管是否有癌栓,种族,年龄[2-3]以及淋巴血管间隙浸润,多个性伴侣+合并妊娠[4]等均是影响预后的相关因素。宫颈癌盆腔淋巴结是否转移以及转移的数量是影响预后的重要因素,盆腔淋巴结转移数目越多,预后越差,淋巴结状态可作为估计预后的重要指标[5-6]。本文单因素和多因素Cox比例风险分析显示,有盆腔淋巴结转移者的相对危险度分别是非转移者的5.387倍和3.301倍,支持上述文件研究结果,因而重视手术的彻底性是改善预后的关键,对可疑盆腔淋巴结转移者应系统性清除和广泛性全子宫切除。本研究显示,肿瘤病理分级越高,预后越差,且是影响预后的独立因素。病理分级与细胞增殖活性标记物Ki-67表达显著正相关(P<0.05),Ki-67的过度表达可能与宫颈癌的高侵袭性和不良预后密切相关[7]。宫颈癌伴深肌层浸润是预后的独立因素,本文单因素分析显示肿瘤大小与预后相关联,而多因素分析时未进入回归方程,可能原因是肿瘤大小、深肌层浸润以及盆淋巴结转移为同一主成分,三者互为因果,相互关联[8],以至多因素分析时肿瘤大小因素未被选中,这并不说明肿瘤大小对预后无显著影响。
有研究表明高危宫颈癌患者根治术后放化疗可减少局部复发,提高远期生存率[9]。但本研究早期子宫颈癌术后放化疗的优越性未得到统计学支持,可能因为两组资料基线不平衡所致,术后辅助放化疗病例中多是危险因素多、危险指数较高者,而无辅助放化疗的患者危险指数低;也有研究认为经静脉全身化疗到达腹盆腔淋巴结的药物浓度很低,对妇科恶性肿瘤腹膜后淋巴结转移灶起不到治疗作用[10],且化疗药物的毒副作用,降低了机体的抵抗能力,使部分患者接受了过度的治疗[11]。这也提示对早期宫颈癌患者若不能达到彻底宫旁组织切除,试图通过术后辅助治疗来改善预后是不可取的。
Cox比例风险模型将生存时间和因素之间的关系进行量化,以回归方程的形式来表达,它主要解决了多因素对生存期的影响。该模型能在多预后因素共存的情况下,排除混杂因素的干扰,提高预后分析质量,被公认为是目前生存分析多因素预后评价中最理想的方法[12]。根据Cox建立的回归方程进行回代,结果显示:预后指数>1.5组生存曲线显著低于预后指数≤1.5组(P<0.01),由此提示对具有高危因素的宫颈癌患者,应予以高度重视,以期减少局部复发和远处转移。
综上,病理分级、深肌层浸润、盆腔淋巴结转移是影响手术治疗宫颈癌患者预后的独立因素。但本研究纳入样本较少,肿瘤学的细胞生物学指标尚未纳入分析,其结果有一定的局限性,随着对宫颈肿瘤防治措施的深入研究,预后评估指标也需要进一步更新和补充。
[参考文献]
[1] 王伊洵. 宫颈癌预后因素研究现状[J]. 中国实用妇科与产科杂志,2003,19(3):148-149.
[2] 周瑞丽,刘国炳. 宫颈癌发病年龄与临床预后因素的关系探讨[J]. 医学临床研究,2005,22(1):68-69.
[3] 周瑞丽,刘国炳. 宫颈癌发病年龄与预后的关系(附93例分析)[J]. 2004,24(9):1066-1067.
[4] 章文华,吴令英,白萍,等. ⅠB期和ⅡA期宫颈癌患者的预后因素分析[J]. 中华肿瘤杂志,2004,26(8):490-492.
[5] 程玺,蔡树模,李子庭,等. ⅠB-Ⅱ期宫颈癌患者预后高危因素的临床分析[J]. 临床肿瘤学杂志,2003,8(2):90-93.
[6] 李胜泽,马玲. Ⅰb、Ⅱ期宫颈癌淋巴结状态与预后的关系研究[J]. 中国癌症杂志,2002,12(4):323-325.
[7] 邱云芬,范剑虹,张建兵. Cyclin D1、Ki-67在宫颈鳞状细胞癌中的表达及临床意义[J]. 肿瘤基础与临床,2006,19(5):377-378.
[8] 冯淑瑜,张彦娜,刘建刚. 宫颈癌淋巴结转移的高危因素及预后分析[J]. 癌症,2005,25(10):1261-1266.
[9] 杨卫卫,康婷,白东玫,等. 早期宫颈癌术后辅助治疗疗效分析[J]. 现代肿瘤医学,2008.16(2):274-276.
[10] Parazzini F,Valsecchi G,Bolis G,et al. Pelvic and paraorticlymph nodal status in advanced ovarian cancer and survival[J]. Gynecol oncol,1999, 74(1):7-11.
[11] 刘改新,邓元娥,詹兴娜. 影响手术治疗宫颈癌患者预后的相关因素[J]. 实用肿瘤学杂志,2008,22(6):528-536.
[12] 王平,路平. Cox回归探讨宫颈癌预后影响因素[J]. 国外医学:妇幼保健分册,2002,13(6):273-275.
(收稿日期:2009-03-25)
