腹膜外途径腹腔镜修补膀胱直肠瘘5 例报道
2024-05-15闫学川赵凯张宗亮尹心宝朱冠群杨瀚王科
闫学川 赵凯 张宗亮 尹心宝 朱冠群 杨瀚 王科*
1 青岛大学附属医院泌尿外科,青岛266550
2 辽宁中医药大学,沈阳 11000
膀胱直肠瘘(vesicorectal fistula,VRF)是指膀胱和直肠之间存在瘘管,伴随粪便经膀胱和尿道排出,肛门失禁漏尿、反复尿路感染、气尿等症状,严重影响患者的生活质量。VFR 病因复杂多样,常见的原因多为医源性、创伤性、反复炎症或盆腔恶性肿瘤晚期并发症等。医源性因素常见是腹腔镜前列腺癌根治术后[1],或腹腔镜前列腺癌术后放疗[2];其他原因包括膀胱内异物继发结石合并反复感染[3]、溃疡性结肠炎[4]、克罗恩病[5]、肠结核[6]、阴茎癌盆腔转移[7]、神经源性膀胱[8]等。膀胱直肠瘘的传统治疗是根据瘘口的大小和位置选择保守治疗或手术治疗[9]。修补VFR 手术入路有报道经腹部、经肛门、经括约肌和经会阴途径[10]。瘘管复发往往会导致腹腔感染或经肛途径修复失败。故目前还没有达成共识的手术方案。我院自2019 年12 月至2022 年5 月采用经腹的腹膜外途径腹腔镜修补膀胱直肠瘘共5 例,术后随访1 年,效果满意,报道如下。
1 临床资料
1.1 基线资料
5 例患者均为男性,年龄47~75 岁,平均61岁。其中腹腔镜前列腺癌根治术后VRF 3 例(外院转入),腹腔镜原位膀胱术后新膀胱直肠瘘1 例(外院转入),长期膀胱内异物(体温计)合并结石继发VRF 1 例(本院收治)。3 例腹腔镜前列腺癌根治术后VRF 患者,在术后5 d 和7 d 出现直肠漏尿;1 例腹腔镜原位膀胱术后新膀胱直肠瘘,在术后2 周出现直肠漏尿;膀胱内异物(体温计)合并结石继发VRF 患者,反复脓尿,肛门漏尿3 月。5例患者出现漏尿至接收本次手术的时间间隔均大于6 个月,且所有患者在此之前未接受其他形式修补手术。均通过体格检查、肾分泌造影、尿道膀胱镜检查及美兰试验证实为膀胱直肠瘘。
通过膀胱镜发现,3 例腹腔镜前列腺癌根治术后VRF 患者和 1 例腹腔镜原位膀胱术后新膀胱直肠瘘患者的瘘口位于输尿管间嵴后上方,均为单个瘘口,瘘口直径0.5~1.5 cm(平均1.0 cm),瘘口距离双侧输尿管口>1 cm。膀胱内异物(体温计)合并结石继发VFR 患者膀胱造影可见膀胱显影的同时直肠显影,膀胱镜检查瘘口位于膀胱颈口处,瘘口大小约0.5 cm,从瘘口置入输尿管导管,同时直肠指检,可将输尿管导管从肛门拖出(见图1)。拟行经腹途的腹膜途径腹腔镜外膀胱直肠瘘修补术,患者术前均知情同意。
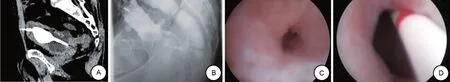
图1 患者术前检查结果
1.2 手术方法
1.2.1术前准备 术前严格控制泌尿道感染,尿常规基本正常。术前3d 开始肠道准备(前2 天口服左氧氟沙星片500 mg,1 片/d,甲硝唑400 mg,2 次/d,不禁食;术前1 d 进无渣流质饮食并口服复方聚乙二醇电解质散,术前晚10 点口服400 ml、术晨5 点口服200 ml 麦芽糖糊精能量液,不常规行清洁灌肠。
1.2.2“两刀法”建立腹膜外腔 取脐下正中切口长约4 cm,切开皮肤,分离皮下脂肪层,暴露腹直肌前鞘,先紧贴白线右侧切开腹直肌前鞘,牵开腹直肌,手指在右侧腹直肌与腹膜间游离出间隙;然后贴白线左侧切开腹直肌前鞘,同样在左侧腹直肌与腹膜间游离出间隙。两个甲状腺拉钩向前外侧拉起双侧腹直肌,切断连接腹直肌与白线、腹膜的结缔组织。置入气囊扩张器,注射器注入约750ml 空气扩张腹膜外间隙。
1.2.3Trocar 置入 分别于脐下2 cm 腹直肌左右外侧缘置入12 mm(B)、10 mm Trocar(C),于左、右髂前上棘内上方3 cm 处分别置入5 mm Trocar(D、E)。7 号丝线紧密缝合腹直肌、前鞘以及皮肤皮下,建立气腹后,A 点置入10 mm Trocar作为腹腔镜通道(图2)。
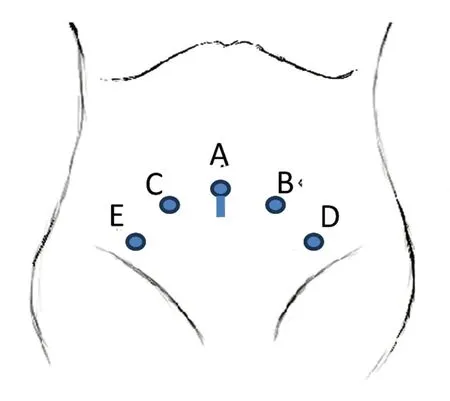
图2 Trocar 位置
1.2.4缝合瘘口 沿膀胱颈部外侧向上游离腹膜与髂外血管间隙,游离左侧精索,将左侧精索血管、左侧输精管结扎、切断。扩大左侧髂窝间隙,游离腹膜与髂血管间隙,暴露髂内动脉,游离切断左脐动脉(图3 A),继续向下游离并切断部分膀胱后外侧韧带。向内侧推开腹膜,于髂血管分叉处寻找左输尿管,紧贴腹膜游离输尿管至膀胱,注意保护,不要离断(图3 B)。助手提起输精管,左手向后压低腹膜,沿输精管腹膜间隙游离至精囊外侧。助手将膀胱向右侧牵拉,保持膀胱与直肠间隙张力,沿此层面扩大游离,接近瘘口处局部粘连严重,剪开瘘管,尿管内注入美兰,见瘘口处美兰溢出,证实为瘘口(图3 D、3 E)后完全分离膀胱瘘口和直肠瘘口,剪刀修剪瘘口边缘瘢痕(图3 C)。2-0 倒刺线连续缝合关闭膀胱瘘口(图3 F);膀胱顶壁处切开小口,腹壁穿刺置入膀胱造瘘管并气囊固定(图3 G)。2-0 倒刺线连续缝合直肠瘘口,另游离一条膀胱外带血管蒂脂肪瓣,缝合固定在膀胱瘘口与直肠瘘口之间(图3 H)。
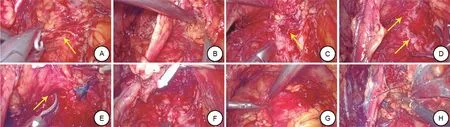
图3 手术过程
1.2.4腹膜外斜隧道式乙状结肠造口 腹腔镜下裁剪乙状结肠系膜到预离断肠管处,用60 mm 腔内直线切割闭合器离断乙状结肠后进行结肠造口术。在皮肤切口前用超声刀将左侧结肠旁沟的腹膜与腹壁分离,游离左侧腹膜间隙为腹膜外隧道做一个内部开口。在系膜无扭转的情况下将近端乙状结肠残端对系膜缘朝外侧置于隧道内口,经主操作孔用腔镜持针器固定乙状结肠对系膜缘。在标记部位做一个直径25~30 mm 的圆形切口。切除皮肤、皮下组织,“十”字切开腹直肌前鞘,钝性分开腹直肌,小心解剖腹直肌后鞘,以免打开腹膜。弯血管钳将腹膜与腹壁轻轻分离,然后将这个空间与左侧结肠旁沟先前解剖的空间相连通,创建完整的腹膜外隧道,用手指扩张腹膜外间隙到3 横指宽。在不扭转肠管的情况下将结肠残端通过隧道提出腹腔高于皮肤4cm。使用慕斯缝线在上下左右四个点将肠壁固定在腹直肌前鞘上。放置盆腔引流管,保持导尿管、膀胱造瘘管通畅引流。
患者手术均获成功,无中转开放手术。手术时间100~130 min(平均115 min),术中出血20~50 ml(平均32 ml)。术后第1 d 下床活动,术后2 d 内通气并恢复正常饮食。手术后盆腔引流管拔除时间为4~6 d,术后住院时间6~10 d(平均7.4 d)。术后14~16 d 拔除导尿管,术后1 月拔除膀胱造瘘管。术后6 个月行结肠造口还纳术,术后患者大小便恢复正常。出院后半年每月来院复查,目前每3 个月来院复查,尿常规及生化指标未见明显异常。
2 讨论
形成VRF 的病因复杂,主要有先天性、创伤、肿瘤和炎症等。西方国家最常见的病因是憩室炎,其次是恶性肿瘤,包括膀胱癌、宫颈癌、卵巢癌和前列腺癌以及小肠非霍奇金淋巴瘤;克罗恩病也是一小部分病因。其他病因则包括医源性损伤、创伤、膀胱或肠道异物、慢性炎症、结核病等[11]。男女比为3:1,女性VRF 患病率低主要是由于子宫位于膀胱和直肠之间,但是既往接受过子宫切除术的患者中,结肠膀胱瘘和结肠阴道瘘的发生率较高[12]。VRF 典型的临床表现是耻骨上疼痛、尿频、排尿困难和里急后重为特征的Gouverneur 综合征[13]。
本文5 例患者均为男性,其中4 例为根治性前列腺癌术后和根治性膀胱切除术后,可能的病因为医源性。1 例为长期膀胱内异物,导致巨大结石形成,考虑为慢性炎症刺激导致VRF。怀疑VRF 时,CT 检查是必要的,扫描通常显示膀胱内空气,局灶性膀胱壁增厚,邻近肠壁增厚,以及直肠或口服造影剂进入膀胱。但膀胱造影和膀胱镜检查是诊断金标准。膀胱内置入造影剂,侧卧位X 光片,看到膀胱显影的同时,直肠内充满造影剂。膀胱镜检查可明确瘘口的数量、大小和位置,同时可以局部取活检。VRF 的治疗时机一直存在争议,任建安等[14]在2006 年提出部分患者瘘口小,粘连轻,可选择一期肠瘘修补,大多数学者认为应一期行肠造瘘,待3~6 月后再行瘘修补术[15]。具体的手术方案目前并未形成统一意见,手术入路包括开放经腹腔途径修补术、经肛门瘘口修补术等。最新的研究是经肛门全直肠系膜切除术(TaTME),但仍存在修复失败、瘘口再次复发的风险[16]。
经腹的腹膜外途径腹腔镜技术能够发挥微创和开放手术腹膜保留的优点。该术式通过微创腹腔镜的方法充分模拟了开放手术,不需要打开腹膜,术后肠道不会进入切开的腹膜间隙,减少术后肠道粘连的发生概率[17]。靳永胜等[18]研究经腹膜外入路和经腹腔入路腹腔镜前列腺癌根治术的效果发现,经腹膜外入路的手术方式在手术耗时、术中出血量、导尿管移除时间、胃肠功能恢复时间和平均住院时间方面均优于经腹腔组,且直肠损伤、闭孔神经损伤、膀胱损伤等并发症总发生率与经腹腔入路无异常,表明了经腹膜外入路手术的安全性。诸如膀胱全切、膀胱部分切、膀胱修补等手术,腹膜外入路的另一个优势是膀胱的游离非常彻底,尤其是膀胱侧壁和顶壁的游离更为充分,缝合时无张力,可以减少术后尿瘘发生。对于VRF 的修补,我们的经验是充分游离膀胱左侧间隙,经膀胱侧壁进入膀胱直肠间隙,这种做法的优势在于助手可将游离后的膀胱牵至右侧,保持膀胱与直肠之间的间隙清楚,完全暴露瘘管,为切除瘘管和缝合创造更大的操作空间。同时,所有操作均在腹膜外完成,术后即便出现尿外渗或轻度的尿瘘则局限在腹膜外,不会进入腹腔,可避免尿源性感染的发生。
陈勇博等[19]在研究治疗膀胱阴道瘘时提出,经腹腹腔镜修补膀胱阴道瘘时需将膀胱后壁与阴道前壁完全分开,完整切除瘘管和周围瘢痕硬化组织,再分别双层缝合阴道与膀胱;常常需要在膀胱和阴道间插入血管脂肪瓣组织以促进局部恢复,防止瘘管复发,常用的脂肪瓣是网膜瓣或腹膜瓣。对于VRF,腹腔镜下的手术方法与膀胱阴道瘘类同。我们经腹膜外途径游离膀胱直肠间隙(图3 B),将膀胱后壁与直肠前壁完全分开,完全暴露瘘管(图3 C、3 D),并切除膀胱瘘和直肠瘘表面和周围的瘢痕硬化组织。缝合瘘口时亦采取分开缝合的办法,两处瘘口缝合结束前,游离出带血管的脂肪瓣填塞固定在膀胱和直肠之间(图3 H)。经验是缝合瘘口时用倒刺线进行错位缝合,使缝合完成的两个创面不在一个平面上,利于瘘口闭合;腹膜外的脂肪量充足,完全可以游离出充分的带血管脂肪瓣。
腹膜外途径是否同期进行肠造口一直存在争议,曾群章等[20]研究认为腹膜外途径乙状结肠造口不破坏腹膜结构,术后造口旁疝出现率低,造口肠管不易回缩或脱垂。我们的经验是膀胱直肠瘘修补和乙状结肠造口可同期手术进行,均在腹膜外完成,术后常规随访,无并发症出现。
目前,我们在5 例患者中观察到该技术术后恢复快,住院时间短。术后定期随访,无尿瘘复发,无肠梗阻、肾积水等并发症。然而,本研究病例较少,需更多的群体和更长的随访时间来进一步了解此技术的安全性和实用性。
