质量改进在临床医学中的意义和应用
2024-05-10李正红
李正红
(中国医学科学院北京协和医学院北京协和医院儿科/疑难重症及罕见病国家重点实验室,北京 100730)
临床医疗过程中常常有我们可以认识到的不足和可能被忽略的问题,通过医疗数据的监测和横向比较,倾听包括患者及家属在内的整个医疗过程参与者的建议和意见,有助于我们找到医疗过程中不同环节的问题。美国医学研究所将美国的医疗质量定义为“为个人和人群所提供的医疗服务与当前专业知识相一致,且可以增加预期健康结果可能性的程度”。这个定义中包括了两项内容:(1)评估医疗的过程在多大程度上遵循科学证据或专业共识,或符合患者预期;(2)确定医疗过程对预期结果的影响,包括对健康的改善,以及患者对医疗过程的体验或评估[1]。质量改进(quality improvement, QI)作为一种方法学首先应用于工业制造领域,是在现有质量水平的基础上,通过实施一系列的措施,使质量达到一个新水平、新高度。我们在日常医疗工作中常常自发进行一些医疗QI,如为了改进患者预后的某些医疗指标,为了优化某些影响患者预后的相关医疗流程,为了提高医疗效率等所采取的各种各样的措施都是医疗QI的过程,如进行QI来减少住院儿童采血进行电解质检测的次数[2],采取系列QI 措施来促进早产儿经口喂养[3]等。这些医疗QI 可能由个人、专业组织、科室、医院等发起,但QI 的效果、有效QI 措施的总结分析和可持续性差异非常大。有科学方法学支撑的医疗QI 可以更科学地评估医疗QI,并为医务工作人员提供客观的医疗QI 效果反馈。进行科学客观的医疗QI 需要3 个重要方面:第一,医疗工作者要有共同合作进行QI 的意愿;第二,需要医疗过程的参与者共同讨论形成进行QI的具体想法或可能进行QI的措施;第三,QI团队需要应用QI 工具来检测改进效果,并在本体系中进一步执行有效的QI措施[4]。医疗QI的具体内容包括:明确QI 的目标;制定为了达到这个目标所采用的质量评估指标;评估所采取的QI 措施是否改进了这个质量评估指标。
1 医疗QI目标
在有了共同合作进行QI 的意愿后,首先要确定QI 的目标,而这个目标可以按目标的层次分为总体目标和具体目标。总体目标往往是所要进行QI 的专业领域或人群所要进行的医疗QI 的总体描述,而具体目标则是SMART (S:specific;M:measurable;A:attainable;R:relevant;T:timebound)目标,即特异的、可衡量的、可实现的、与本领域相关的、有时间期限的目标。例如,我们的QI 总体目标是促进早产儿的母乳喂养,而SMART 目标则需要具体到:在某年某月之前将极低出生体重早产儿住院期间的母乳喂养率由X%提高到Y%。在这个SMART 目标中将促进早产儿的母乳喂养这个总体目标细化为更聚焦的人群,即极低出生体重早产儿;将促进母乳喂养进一步明确为提高住院期间母乳喂养率,且这一指标是可以明确进行监测和衡量的;“在某年某月之前”则明确了QI 的具体期限;“母乳喂养率由X%提高到Y%”则为由目前的母乳喂养率X%经QI 后将提升至Y%。SMART目标的设定并非千篇一律,而是要根据本地区、本单位、本科室所发现的问题进行QI 项目的具体设定。比如同样总体目标是促进早产儿的母乳喂养,其他单位的SMART 目标可能设定为:在某年某月之前将极低出生体重早产儿生后3 d 内应用母乳进行喂养的比例由X%提高到Y%,或在某年某月之前将晚期早产儿出院时的母乳喂养率由X%提高到Y%等。可见我们在设定SMART 目标的时候是在总体目标的框架下,基于我们所发现的本单位的具体问题,来设定我们能够经过努力进行改进的具体目标。但这个目标一定是可量化、可衡量的,还要是在一定期限内经过努力可实现的。
2 医疗QI的质量评估指标
在确定QI项目的SMART目标时就需要明确为了达到这个目标所采用的质量评估指标。质量评估指标的监测可以用于医疗单位内部进行医疗QI,也可以用于向监管部门进行外部汇报或同行业进行医疗质量比较。例如,我们的QI 目标是促进早产儿的母乳喂养,所采用的质量评估指标可以是早产儿住院期间的母乳喂养率、早产儿出院时的母乳喂养率、极低出生体重早产儿出生后3 d内的母乳喂养率等。这些医疗质量评估指标可以是与患者预后相关的结局指标,如某些疾病的患病率、病死率;也可以是与医疗过程相关的过程指标,如哮喘发作患儿到急诊就医后得到及时治疗所需要的平均时间、超低出生体重早产儿出生后接受静脉输液的平均时间等。结局指标直接与患者预后相关,而过程指标则间接影响医疗质量。这些质量评估指标是根据本单位所存在的薄弱点和需要改进的环节所设定,同时是SMART 目标中明确所需要改进的医疗指标。
3 医疗QI的关键驱动图
关键驱动图(key driver diagram, KDD)是QI的核心工具,是QI的结构化逻辑图。从KDD上可以看到从总体目标、SMART 目标、关键驱动因素到具体干预措施的整体结构(图1)。KDD 展示的关键信息是该QI 项目的内在逻辑关系,即根据SMART 目标,分析可能达到该目标的关键驱动因素,再进一步寻求可能改进这些关键驱动因素的具体改进措施。关键驱动因素可能包括医疗技术方面、医疗人员调配方面、医疗流程安排方面,也可能包括患儿及家属配合方面等,需要参与QI的团队成员收集既往的经验数据,查询文献的循证依据及医疗指南、专家共识,并不断进行头脑风暴来明确和聚焦可能帮助达成SMART 目标的关键驱动因素。而具体的干预措施则需要参与QI 团队的各环节成员根据自己在工作中发现的问题提出有待优化的流程,提出具体可行的实践方案,并通过不断实践、总结、验证来证实所采取的具体干预措施是否有效。KDD 建立了QI 的通用模式和方法,让来自不同学科和背景的团队成员更加容易合作。
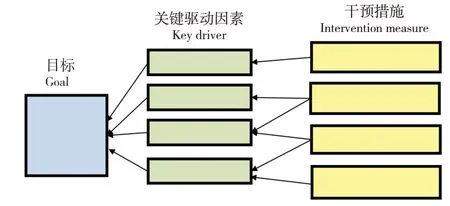
图1 关键驱动图模型
下面举例说明KDD 在QI 中的具体应用。笔者通过前期对于晚期早产儿的多中心研究发现晚期早产儿的母乳喂养率较低,基线数据显示晚期早产儿中生后第7天能够达到纯母乳喂养的比例仅为10%[5],而晚期早产儿母亲不能提供充足母乳是非常重要的问题,应进行QI 研究。根据本单位的实际情况制定了QI 的SMART 目标:在2 年内将晚期早产儿母亲在分娩后第7天提供足量母乳的比例由10%提高到60%以上。晚期早产儿母亲提供足量母乳的定义为母乳量达到120 mL/(kg·d)[6]。KDD清晰地展示了该QI 项目的总体目标、SMART 目标、关键驱动因素、具体干预措施(图2)。为了实现SMART 目标,关键驱动因素包括提高母乳喂养的重视程度,普及母乳喂养的相关知识,分娩后尽早开始协助妈妈吸母乳,做好母乳量的正确记录,寻找合适的吸乳设备,提供新生儿重症监护室送母乳的方便措施等。而针对关键驱动因素的各个方面,可以采取一些具体的、可操作性强的干预措施,如图2。
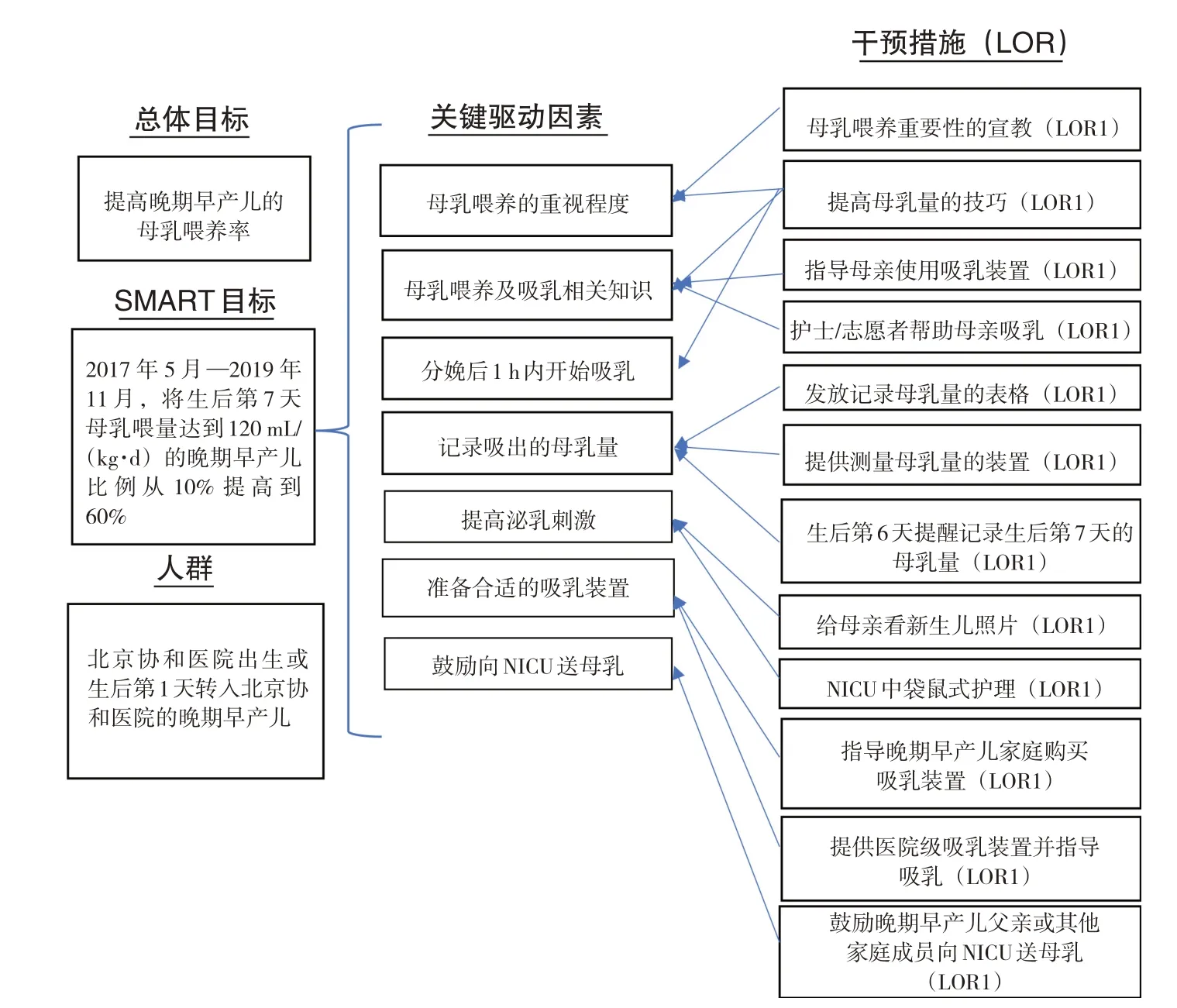
图2 促进晚期早产儿母乳喂养QI研究KDD [LOR]可靠性水平(level of reliability);[NICU]新生儿重症监护室;[QI]质量改进;[KDD]关键驱动图。SMART目标即特异的、可衡量的、可实现的、与本领域相关的、有时间期限的目标。
4 医疗QI的常用工具
帕累托图(Pareto Chart)是QI研究中的一个常用工具,是以18 世纪意大利的经济学家、社会学家Vilfredo Pareto的名字命名的。Vilfredo Pareto首先提出著名的80/20 理论,又称为二八原理,即80%的问题是20%的原因所造成的。帕累托图主要用来找出导致大多数问题的关键原因,是一种按照发生频率大小顺序绘制的直方图。横轴代表具体的原因,纵轴代表各个原因导致失败的绝对值或百分比,抛物线代表累积百分比。在图中可以看到有待改进的质量问题和特殊原因按照重要程度的排列,可以帮助找出关键的少数原因,是进行QI 的重要工具。帕累托图在医疗QI 项目中的应用举例如下。
上文所述提高晚期早产儿母亲母乳量的QI 研究中[6],通过调查问卷调查191人次的母乳喂养情况,帕累托图分析结果显示不能达到足量母乳量的主要原因为:母婴分离,缺乏母乳喂养相关专业知识和指导,缺乏合适的吸乳装置,开始吸乳时间晚,共占所有不能提供足量母乳原因的74.3%(图3)。通过帕累托图分析可以帮助我们明确进一步的QI 过程需要聚焦在解决以上原因导致的晚期早产儿母亲不能提供足量母乳的问题。

图3 晚期早产儿母乳喂养失败的帕累托图
在QI 研究过程中最常用的工具为PDSA(plan、do、study、act)循环,是由有“统计质量控制之父”之称的著名的统计学家Walter A.Shewhart 创立,包括计划(plan)-执行(do)-研究(study)-行动(act)四部分。计划(plan)是识别目前的问题,评估基线状态,分析问题原因,明确目标,制定QI 方案和具体QI 措施实施方法,包括如何收集数据。执行(do)可以先在小范围内进行QI 措施,进行数据收集和分析,同时记录出现的问题和意外事件,采用组会、意见箱、公告栏等方式进行反馈。研究(study)是分析所得到的数据结果并与研究计划进行比较,与执行(do)部分同时进行。整个过程中研究团队需要不断总结、反思、反馈,并讨论哪些干预措施是有效的,计划的哪些部分没有按照预期执行及其原因。行动(act)即改进方案的适用性,是否可以在下一步研究中继续采用,还是进行适当的修改并运行更新版改进方案再验证有效性,或者因为某种原因或没有QI 效果而放弃该改进措施。处理阶段同时也是为下一个PDSA循环准备计划的过程。在QI过程中需要不断进行PDSA循环来测试QI措施的有效性,开始的PDSA可以在小范围或少数患者中进行,这样可以快速评估该措施的可行性和效果,并及时进行调整。
5 医疗QI的数据收集与分析
进行医疗QI时SMART目标中所需要改变的质量评估指标就是需要收集和监测的主要数据。通常需要收集QI进行前一段时间的数据作为基线数据。在开始QI后监测这些数据的变化以评估QI措施的效果。但QI前后的数据比较并不是应用常规临床研究所采用的统计学方法,如t检验等。对于QI研究而言,我们不能仅仅分析统计学视角的静态数据,而是去分析动态数据,展示出随时间的推移数据发生了什么样的变化,并分析所发生的变化是否具有统计学意义。QI 数据分析的主要工具有运行图(run chart)和控制图(control chart)。两者都是体现所要改进的质量评估指标随时间的变化。
运行图是一个显示任何测量指标随时间变化的折线图。从运行图模型(图4)中可以看到,横轴代表时间,按时间顺序排列;纵轴代表各种测量指标数值,如计数、时间、百分比、发生率等。每一个数据点代表该时间的测量指标的具体数值,中心线则代表的是在整个时间区间测量指标的中位数。从运行图上可以清晰地看到所监测的质量评估指标随时间推移所发生的变化,并且可以帮助我们评估在采取了具体的QI 措施后所监测的质量评估指标的变化趋势,当连续6个或更多的数据点位于中心线的同一侧时,则可以判定该质量评估指标可能发生了有统计学意义的变化。

图4 运行图模型
控制图是用于分析和判断过程是否处于稳定状态所使用的带有控制界限的图,是具有区分正常波动和异常波动功能的图表,是质量管理中重要的统计工具。控制图在显示医疗质量评估指标随时间变化的同时,可以实时地、图表化地反映在医疗QI过程中该系统是否处于稳定状态。控制图的横轴代表时间,纵轴代表各种测量指标的统计量数值。每一个数据点代表该时间的测量指标的具体数值。图上的3 条平行于横轴的直线分别称为中心线(central line, CL)、上控制限(upper control limit, UCL)和下控制限(lower control limit, LCL)。UCL、CL、LCL统称为控制限(control limit)。CL 用实线表示,UCL和LCL用两条虚线表示(图5)。控制图中的中心线代表该时间区间所有质量评估指标的平均值;而控制限是根据概率统计的3σ原则按照一定公式计算所得出的上下限[7]。应用一定的统计规则可以判断医疗质量评估指标在采取具体的QI措施后是否发生了有统计学差异的变化。

图5 控制图模型
医务人员在进行医疗QI 过程中往往会面临多种挑战,随着问题的分析我们才能不断聚焦在需要进行QI的具体问题,并在科学的QI方法学指导下设定SMART 目标及确定所要改进的医疗质量评估指标[8]。而对所需要改进的医疗质量评估指标进行监测,测试所采用的改进措施是否有效,是任何QI体系的基本要素[9]。QI课题的设计及实施、数据收集及结果呈现有别于常见的临床研究,而QI 的具体改进措施及改进效果的报道将为同行提供重要借鉴。2005 年,Davidoff 等[10]发布了QI 报告书写指南初稿;2008 年卓越QI 协作组发布了卓越QI 报告规范指南[11],并于2016 年予以修订[12]。国内也对QI报告规范和指南进行了介绍[13]。这些为医护人员开展医疗领域QI 提供了支持工具,可指导医务人员进行医疗QI 项目,从而优化医疗过程,改善患者预后。
