侧卧位改良直接外侧入路与改良后外侧入路髋关节置换术治疗高龄股骨颈骨折的疗效分析*
2024-04-24周才盛郑德攀张国如
周才盛,郑德攀,张国如
[三亚中心医院(海南省第三人民医院)骨科,海南 三亚 571199]
股骨颈骨折是一种多见的髋部骨折类型,患病人群约占髋部骨折人数的53%[1]。有研究显示,预计2050年我国髋部骨折人群(年龄> 65岁)将超过130万[2]。研究指出,股骨颈骨折好发于高龄人群,该类患者多合并基础疾病且身体机能低下,骨折后会加重甚至引起一系列并发症,甚至危及生命[3-4]。目前,临床多采用髋关节置换术治疗高龄股骨颈骨折,其中后外侧入路应用较为广泛,具有良好且稳定的术后效果,但需切断外旋肌群,创伤较大,临床应用受限[5-6]。随着手术工具及技术的不断改良,侧卧位改良后外侧入路因关节稳定、术后疼痛轻、创面小等优势逐渐应用于临床[7]。直接外侧入路可保护髋关节周围肌肉,但FLEISCHMAN等[8]研究认为直接外侧入路虽然会降低关节置换脱位相关的并发症,但其会损伤臀中肌,增加髋部疼痛。有研究证实,侧卧位改良直接外侧入路可有效减轻肌肉损伤,促进患者早期康复[9]。目前,国内有关股骨颈骨折采用侧卧位后外侧入路与直接外侧入路髋关节置换术的对比研究报道较多,而有关两种术式改良的对比报道较少,且两者用于高龄患者的效果尚不清楚。鉴于此,本研究选取102例高龄股骨颈骨折患者,分析侧卧位改良直接外侧入路与改良后外侧入路髋关节置换术的疗效,现报道如下。
1 资料与方法
1.1 临床资料
选取2019年2月—2023年1月三亚中心医院收治的102例高龄股骨颈骨折患者,以随机数字表法分为研究组和对照组,各51例。纳入标准:①符合《成人股骨颈骨折诊治指南》[10]中单侧股骨颈骨折的诊断标准;②年龄≥ 75岁;③接受髋关节置换术。排除标准:①多发伤或多处骨折;②肝肾等脏器功能严重障碍;③合并恶性肿瘤;④既往有关节解剖结构破坏史或髋关节手术史;⑤合并肢体偏瘫、重症肌无力、帕金森病;⑥血液系统疾病;⑦精神系统疾病。本研究经医院医学伦理委员会批准,患者均签署知情同意书。两组患者的性别构成、年龄、体质量指数、Garden分型、骨折至手术时间比较,差异均无统计学意义(P>0.05)。见表1。

表1 两组患者临床资料比较 (n =51)
1.2 手术方法
患者均采用全身麻醉,并在麻醉前给予腹股沟上髂筋膜间隙阻滞。研究组使用侧卧位改良直接外侧入路进行手术。取侧卧位,对准手术床折弯位置,消毒铺巾,以大转子顶点为中心长约14 cm切口,依次切开皮肤、皮下组织、阔筋膜张肌及筋膜,充分暴露臀中肌与股直肌间隙,向下方切开臀中肌筋膜,沿股骨转子部向前方显露关节囊,切除前方关节囊。在髋臼侧,切口显露关节囊与基底,使用拉钩使得股骨颈前方完全显露。根据模板测量计划进行股骨颈截骨,切除卵圆窝圆韧带、脂肪组织及髋臼盂唇,打磨髋臼后,植入合适的髋臼假体。股骨侧,通过电刀松解股骨颈内结构及侧关节囊,提骨拉钩抬起股骨近端。使用扩髓手柄扩髓后安装股骨头试模,测试关节稳定性并对比肢体长度。置入相应型号的股骨头与股骨柄假体后缝合关节囊、阔筋膜、皮下组织与皮肤,注意不要过度偏内,缝合时屈髋45°降低张力,并注射氨甲环酸,完成手术。对照组使用侧卧位改良后外侧入路。患者取侧卧位,使趾骨联合与手术床折弯位置对准。首先进行常规消毒,并铺上巾布。切口位置位于大转子前缘下方约2 cm处,沿着臂大肌纤维方向做1个弧形切口,延伸到后侧上方。然后沿着股骨干纵轴线向躯干近端延伸5~7 cm,逐层切开,以充分暴露关节囊。接下来的操作与研究组相同。术后24~48 h将引流管拔除。术后患者接受预防深静脉血栓、抗感染和镇痛等常规治疗。
1.3 观察指标
①手术指标:记录患者手术时间、切口长度、术后下地时间、术后住院时间及手术时间。②疼痛程度:于术前、术后12 h、术后24 h、术后48 h分别采用视觉模拟评分(visual analog scale, VAS)[11]评估患者疼痛程度,分值0~10分,分值越低代表患者疼痛程度越轻。③血清学指标:于术前、术后1 d、术后3 d采集患者空腹静脉血5 mL,3 000 r/min离心15 min,离心半径8 cm,取上清液,通过酶联免疫吸附试验分别测定患者降钙素原(Procalcitonin, PCT)、C反应蛋白(C-reactive protein, CRP),试剂盒分别购自郑州安图生物工程股份有限公司、深圳普门科技股份有限公司。采用ESR-30型全自动血沉动态分析仪(上海迅达医疗仪器有限公司)测定红细胞沉降率(erythrocyte sedimentation rate, ESR)。④髋关节功能:出院当天、术后1个月、术后6个月分别采用UCLA髋关节评分系统[12]和Harris髋关节功能评分[13]对患者髋关节进行评估。⑤平衡功能:出院当天、术后1个月、术后6个月分别通过平衡功能评分(Berg balance scale,BBS)[14]评估患者平衡能力,分值0~56分,分值越低代表平衡能力越弱。⑥并发症:包括切口愈合不良、假体感染、异位骨化、假体松动情况。
1.4 统计学方法
数据分析采用SPSS 23.0统计软件。计量资料以均数±标准差(±s)表示,比较用t检验或重复测量设计的方差分析;计数资料以构成比或率(%)表示,比较用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者手术指标比较
两组患者的切口长度、术后住院时间、术后下地时间比较,差异均有统计学意义(P<0.05),研究组切口长度低于对照组,术后住院时间、术后下地时间短于对照组。两组患者的手术时间、术中出血量比较,差异均无统计学意义(P>0.05)(见表2)。改良直接外侧入路典型病例见图1,改良后外侧入路典型病例见图2。
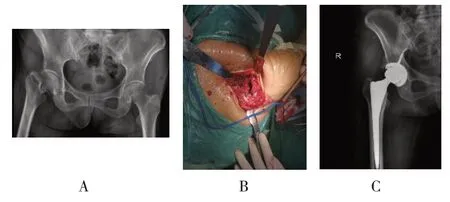
图2 改良后外侧入路典型病例图
表2 两组患者手术指标比较 (n =51,±s)
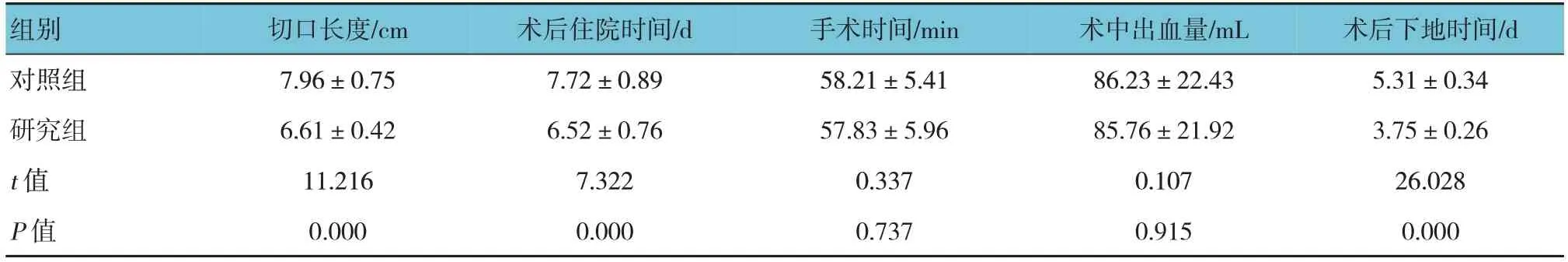
表2 两组患者手术指标比较 (n =51,±s)
组别对照组研究组t 值P 值切口长度/cm 7.96±0.75 6.61±0.42 11.216 0.000术后住院时间/d 7.72±0.89 6.52±0.76 7.322 0.000手术时间/min 58.21±5.41 57.83±5.96 0.337 0.737术中出血量/mL 86.23±22.43 85.76±21.92 0.107 0.915术后下地时间/d 5.31±0.34 3.75±0.26 26.028 0.000
2.2 两组患者不同时间点VAS评分比较
两组患者术前、术后12 h、术后24 h、术后48 h的VAS评分比较,经重复测量设计的方差分析,结果:①不同时间点的VAS评分比较,差异有统计学意义(F=10.752,P=0.000);②两组患者VAS评分比较,差异有统计学意义(F=8.421,P=0.000),研究组术后VAS评分低于对照组(P<0.05);③两组患者VAS评分变化趋势比较,差异有统计学意义(F=9.328,P=0.000)。见表3。
表3 两组患者不同时间点VAS评分比较 (n =51,±s)

表3 两组患者不同时间点VAS评分比较 (n =51,±s)
组别对照组研究组术前5.60±0.71 5.67±0.73术后12 h 4.31±0.60 3.72±0.51术后24 h 3.29±0.43 2.68±0.35术后48 h 1.78±0.31 1.25±0.24
2.3 两组患者不同时间点血清学指标比较
两组患者术前、术后12 h、术后24 h、术后48 h的PCT、CRP、ESR比较,经重复测量设计的方差分析,结果:①不同时间点的PCT、CRP、ESR比较,差异均有统计学意义(F=11.935、10.912和12.976,均P=0.000);②两组患者PCT、CRP、ESR评分比较,差异均有统计学意义(F=9.572、8.756和10.651,均P=0.000),研究组术后PCT、CRP、ESR评分低于对照组(P<0.05);③两组患者PCT、CRP、ESR变化趋势比较,差异均有统计学意义(F=10.681、10.343和11.285,均P=0.000)。见表4。
表4 两组患者不同时间点血清学指标比较 (n =51,±s)

表4 两组患者不同时间点血清学指标比较 (n =51,±s)
组别PCT/(ng/mL)CRP/(mg/L)ESR/(mm/h)术前0.28±0.05 0.27±0.04术后1 d 0.42±0.03 0.40±0.02术后3 d 0.38±0.05 0.36±0.03术前17.06±4.31 17.25±4.37术后1 d 24.53±6.97 22.04±5.31对照组研究组术后3 d 22.57±5.65 20.13±4.10术前56.74±4.35 56.98±4.54术后1 d 67.17±7.94 64.25±6.28术后3 d 64.36±6.37 60.30±5.40
2.4 两组患者不同时间点髋关节功能比较
两组患者出院当日、术后1个月、术后6个月UCLA评分、Harris评分比较,经重复测量设计的方差分析,结果:①不同时间点UCLA评分、Harris评分比较,差异均有统计学意义(F=11.372和13.259,均P=0.000);②两组患者UCLA评分、Harris评分比较,差异均有统计学意义(F=9.859和11.783,均P=0.000),研究组出院当日、术后1个月UCLA评分、Harris评分比对照组高(P<0.05);③两组患者UCLA评分、Harris评分变化趋势比较,差异均有统计学意义(F=10.261和12.517,均P=0.000)。见表5。
表5 两组患者不同时间点UCLA评分、Harris评分比较 (n =51,±s)

表5 两组患者不同时间点UCLA评分、Harris评分比较 (n =51,±s)
组别UCLA评分Harris评分术后1个月3.25±0.56 3.68±0.70出院当日1.42±0.30 1.89±0.38术后6个月5.61±1.25 5.56±1.23对照组研究组出院当日53.17±5.21 64.82±6.15术后1个月70.29±7.26 75.86±8.38术后6个月94.20±9.32 94.95±9.17
2.5 两组患者不同时间点BBS评分比较
两组患者出院当日、术后1个月、术后6个月的BBS评分比较,经重复测量设计的方差分析,结果:①不同时间点的BBS评分比较,差异有统计学意义(F=12.543,P=0.000);②两组患者BBS评分比较,差异有统计学意义(F=10.781,P=0.000),研究组出院当日、术后1个月BBS评分比对照组高(P<0.05);③两组患者BBS评分变化趋势比较,差异有统计学意义(F=11.325,P=0.000)。见表6。
表6 两组患者不同时间点BBS评分比较 (n =51,±s)
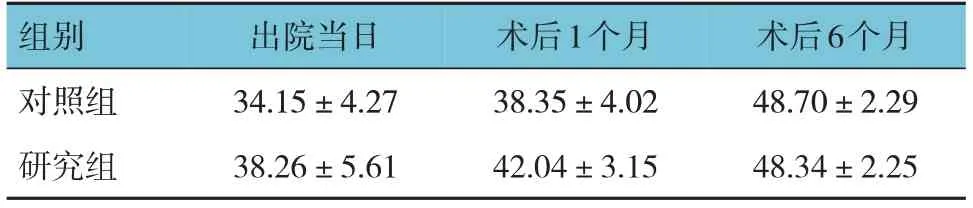
表6 两组患者不同时间点BBS评分比较 (n =51,±s)
组别对照组研究组出院当日34.15±4.27 38.26±5.61术后1个月38.35±4.02 42.04±3.15术后6个月48.70±2.29 48.34±2.25
2.6 两组患者并发症比较
两组并发症总发生率比较,差异有统计学意义(χ2=3.991,P=0.046),研究组低于对照组。见表7。
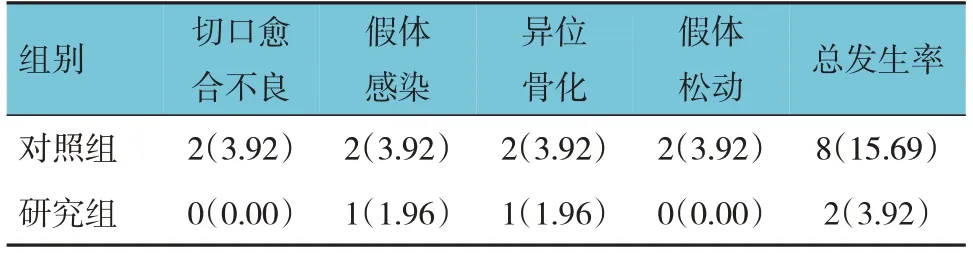
表7 两组患者并发症比较 [n =51,例(%)]
3 讨论
有研究表明,对高龄股骨颈骨折的患者而言,采用保守治疗可能会导致较高的病死率,达20%~25%,并增加患者并发症的发生风险[15]。目前,髋关节置换术已广泛应用于治疗骨科终末期疾病,可有效恢复患者活动能力,缓解疼痛,提高生存质量,改善患者髋关节功能[16-17]。有报道指出,老龄化社会进程加快了手术技术和关节材料的发展与创新,多学科合作的加速外科康复模式优化了围手术期处理,越来越多的关节外科医师开始追求更为安全的手术方式[18-19]。
相关研究指出,疼痛是影响功能训练与关节活动的独立危险因素,相比其他手术,关节手术会产生更低的疼痛阈值与更加剧烈的疼痛,此外疼痛还可改变心理状态,抑郁、焦虑等负性情绪会进一步加重术后疼痛[20-21]。本研究结果显示,研究组术后12、24、48 h VAS评分均更低,提示侧卧位改良直接外侧入路髋关节置换术可明显减轻患者术后疼痛。分析其原因可能为相较于改良后外侧入路,改良直接外侧入路可以更直接地接触到骨折处,对骨折进行更准确的修复,从而减轻疼痛,此外通过该入路方式,医生可以更好地固定髋关节附近的骨折碎片,保持骨折部位的稳定性,提高骨折稳定性可减轻患者的疼痛[9]。本研究中,研究组切口长度更短,研究组术后住院时间、术后下地时间更短,两组手术时间、术中出血量对比无明显差异,分析其原因可能为侧卧位改良直接外侧入路患者术后疼痛感轻,并且由于髋关节稳定而不受体位限制,麻醉清醒后即可实施功能训练,有利于患者髋关节功能的恢复。李建文等[7]研究指出,改良后侧入路手术治疗股骨骨折尽管手术创伤较小,但能够提供有限的显露范围,从而实现对后外侧骨折的直接视觉下复位、植骨和内固定。研究表明,在肌肉和神经之间选择直接外侧入路是一种理想的微创入路方式,能够保持假体的稳定性并降低脱位的风险,相比于其他入路,术后早期功能恢复更好,住院时间短且康复快,但存在阔筋膜张肌软组织挫伤严重、学习曲线时间长等缺陷[22-23]。可雨奇等[9]研究结果显示,改良的直接外侧入路全髋关节置换手术相对于传统方法,在手术过程中可以减少对阔筋膜张肌等软组织的碾压损伤。对于体格强壮、软组织张力大的患者来说,这种改良手术方法尤其适用。有研究证实,ESR是多种因素相互作用的结果,健康人群ESR数值波动在一个较窄的范围,在炎症等病理情况下,ESR水平会异常升高[24-26]。CRP在炎症和自身免疫性疾病中发挥重要的作用,与骨折修复过程可能存在一定的关联[27-28]。PCT在体内主要在甲状腺滤泡细胞中合成,并在炎症反应时升高,对于股骨颈骨折手术来说,PCT常被用作检测炎症反应和感染的指标[29]。本研究结果中,研究组术后1、3 d的PCT、CRP、ESR低于对照组,提示侧卧位改良直接外侧入路髋关节置换可减轻患者软组织损伤与炎症反应。分析其原因可能为侧卧位改良后外侧入路需切断短外旋肌群,避开臀大肌,直接损伤肌肉,从而造成PCT、CRP、ESR水平增加,而侧卧位改良直接外侧入路通过肌间隙进行手术,血管破坏小,肌肉等软组织创伤小[30]。本研究中,研究组出院当天、术后1个月UCLA评分、Harris评分、BBS评分高于对照组,提示侧卧位改良直接外侧入路髋关节置换术可改善患者平衡功能与髋关节功能。分析其原因可能为侧卧位改良直接外侧入路可以更好地保留髋关节周围的肌肉和韧带结构,减少了手术对髋关节稳定性的干扰,促进术后髋关节稳定性,同时可降低术后脱臼发生率;侧卧位改良直接外侧入路手术切口位于外侧,手术入路经肌间隙,避免对大腿外侧肌群的切割,因此术后患者的髋关节功能恢复可能更快,这意味着患者可以更早地进行康复活动和训练,从而提高患者日常生活能力及平衡功能[31]。本研究中,研究组并发症总发生率更低,可能原因为侧卧位改良直接外侧入路手术创伤相对较小,对周围组织的损伤较少,因此术后并发症的发生风险可能较低。
综上所述,与侧卧位改良后外侧入路相比,高龄股骨颈骨折患者采用侧卧位改良直接外侧入路髋关节置换术治疗效果更佳,可改善患者平衡功能与髋关节功能,促进术后康复,减轻软组织损伤与疼痛,且降低并发症发生风险。
