原发性胆囊癌根治术预后生存影响因素分析
2024-03-26艾尔哈提胡赛因赵亮阿依甫汗阿汗亚力坤赛来
艾尔哈提·胡赛因,赵亮,阿依甫汗·阿汗,亚力坤·赛来
作者单位:新疆医科大学第一附属医院,a全科医学普通外科,b肝胆包虫外科,新疆维吾尔自治区 乌鲁木齐830054
胆囊癌在消化道的恶性肿瘤中发病率位列第六位[1]。胆囊癌因恶性程度极高、发病隐匿、进展快、预后极差而得名,且5年生存率只有10%~30%[2],有些报道甚至低于5%。目前根治性切除癌变病灶为改善病人预后最有效的方法,随着对该疾病认识的加深,肝切除及周围淋巴结清扫范围亦逐步扩大。但是胆囊癌发病时因临床症状不明显,发现时已发展至中晚期,易侵犯周围肝脏、十二指肠等重要脏器,导致外科手术远期生存率不乐观。因此,本研究回顾性分析105例原发性胆囊癌根治术病人临床及病理资料,借此探讨胆囊癌根治性切除病人远期疗效及预后影响因素。
1 资料与方法
1.1 一般资料 回顾性收集在2013年1月至2021年1月期间就诊于新疆医科大学第一附属医院105例实施胆囊癌根治术病人的临床及病理资料(包括性别、年龄、术前胆红素水平、两种转氨酶水平、肿瘤标记物水平、病理学类型、肿瘤分化程度、术后住院天数、T分期、N分期)。男性50例,女性55例;平均年龄62岁,年龄范围31~80岁。病人或其近亲属知情同意,本研究符合《世界医学协会赫尔辛基宣言》相关要求。
1.2 纳入标准和排除标准 纳入标准:(1)术后常规病理明确为原发性胆囊癌者;(2)无严重心肺疾病及合并其他恶性肿瘤病人;(3)行根治性切手术治疗。排除标准:(1)行姑息性治疗;(2)诊断不明确;(3)因胆囊癌以外其他原因死亡;(4)病例资料不完整;
1.3 术前影像学检查及治疗方法 术前检查包括腹部彩色多普勒超声、腹部增强CT、MRI等;检验结果包括CAl99、癌胚抗原、血常规、肝功、凝血功能等。
治疗方式:根据术前相关影像及检验结果进行分期及手术评估。术中行快速病理学检查结果进一步评估病人分期。根据不同分期施行相应手术。Tis~Tla期病人行单纯胆囊切除术,Tlb~3N0~2M0期病人行胆囊切除术+肝楔形切除术(或肝Ⅳb+Ⅴ段切除)并予以D1或D2淋巴结切除,部分T3N0~2M0期病人行联合半肝或肝右三叶胆囊癌根治术。D1淋巴结清扫为区域淋巴结清扫,清扫范围包括肝十二指肠韧带淋巴结(第12组);D2淋巴结清扫为扩大淋巴结清扫,清扫范围包括第12组、肝动脉淋巴结(第8组)及胰头周围淋巴结(第13组)。
1.4 随访 采用门诊或电话方式进行随访,了解病人术后治疗情况及生存时间,随访至2021年2月。总生存时间是根据手术后第1天开始计算至最后一次随访时间或死亡时间为准。
1.5 统计学方法 本研究数据采用SPSS 25.0进行统计分析并绘制统计图,采用寿命表法计算总体中位生存时间和总体生存率;采用Kaplan-Meier法计算各组中位生存时间和生存率,组间比较采用log-rank检验,将单因素分析有意义的指标纳入到多因素模型进行分析,多因素分析采用Cox回归(输入法),P<0.05为差异有统计学意义。
2 结果
2.1 一般临床表现、病理及辅助检查情况 105胆囊癌手术病人,其中男性50例、女性55例,年龄范围31~80岁,意外胆囊癌7例(6%)。临床症状:无症状35例,右上腹痛70例,皮肤或巩膜黄染9例。病理:腺癌92例(其中乳头状腺癌2例、绒毛状腺癌2例),腺鳞癌8例,神经内分泌癌4例,肉瘤样癌1例;分化程度:高分化27例、中分化44例、低分化34例。辅助检查:天冬氨酸转氨酶(AST)升高30例,糖类抗原125(CA125)升高22例,糖类抗原199(CA199)升高57例,丙氨酸转氨酶(ALT)升高42例,癌胚抗原升高33例。合并胆囊结石48例。
2.2 随访情况及生存率 病人中位生存时间为26.49个月,1年、2年、3年累计生存率分别为69.29%、53.50%、39.64%。
2.3 病人预后相关因素的Kaplan-Meier分析 单因素分析结果显示:年龄、腹痛、分化程度、T期、N期、出血量、总胆红素、CA199、癌胚抗原等指标是胆囊癌根治术预后危险因素,组间3年生存率差异有统计学意义(P<0.05),性别、皮肤巩膜黄染、AST、ALT、CA125及合并胆囊结石不是胆囊癌根治术预后的重要危险因素(P>0.05),见表1。
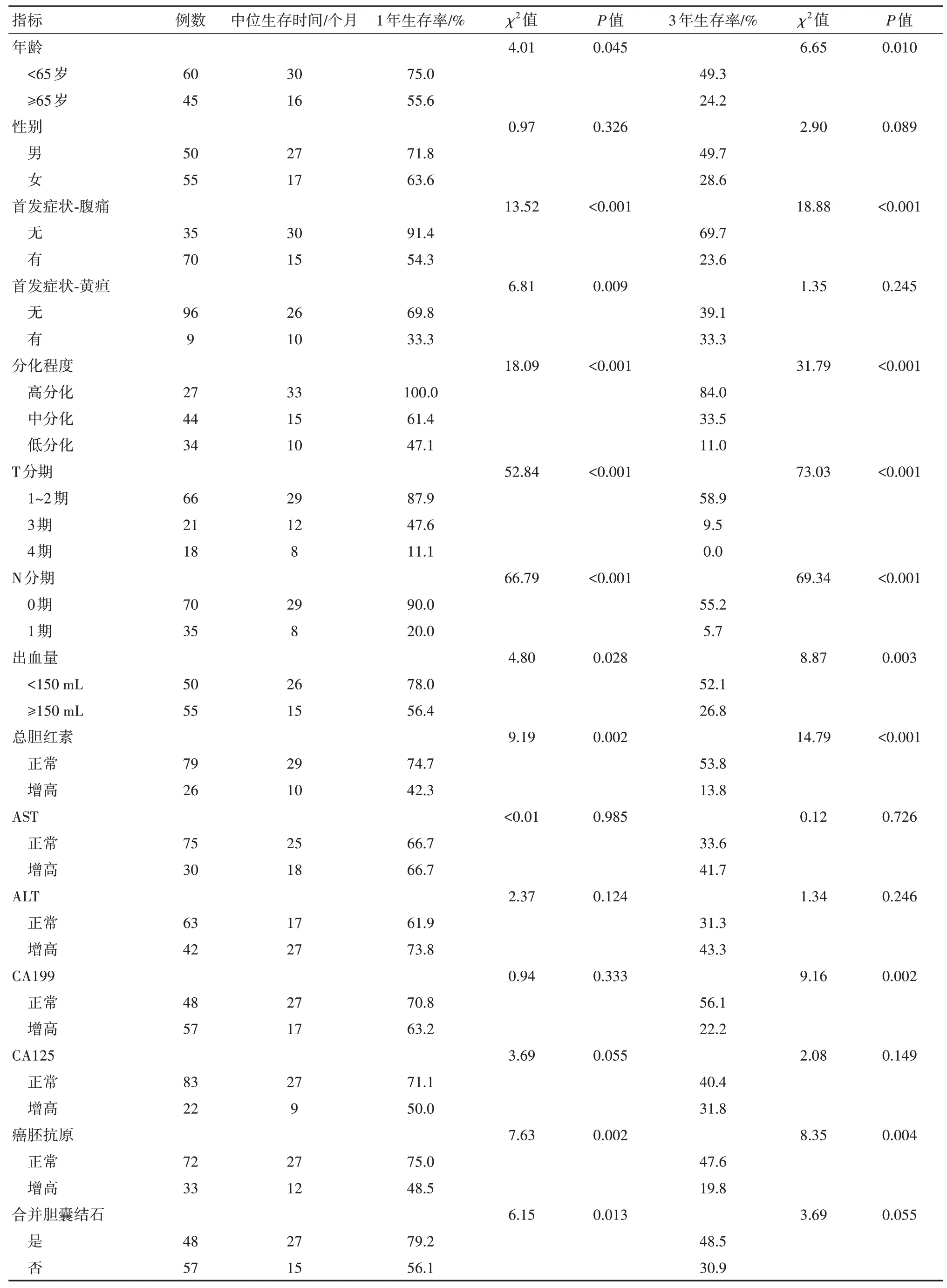
表1 实施胆囊癌根治术105例预后相关因素
2.4 病人预后相关因素的多因素Cox回归分析将年龄、腹痛、分化程度、T分期、N分期、出血量、总胆红素、CA199、癌胚抗原等单因素分析差异有统计学意义的指标纳入到多因素模型,进行Cox回归分析(输入法),结果显示腹痛、分化程度、T分期、N分期等指标与病人预后有关(P<0.05)。见表2。

表2 病人预后相关因素的多因素Cox回归分析
3 讨论
胆囊癌早期容易出现局部侵袭以及发生淋巴结转移[3]。可手术治疗的首选根治性手术,然而手术切除的预后仍较低,5年生存率为10%~90%,有些报道低于5%,具体取决于肿瘤分级、疾病分期以及是否存在淋巴结转移等因素[4-5]。本研究105例胆囊癌病人均行胆囊癌根治术,中位生存时间为26.49个月,1~3年累计生存率分别为69.29%、53.50%、39.64%。
就一般情况和临床表现而言,单因素分析提示年龄与胆囊癌根治术预后相关,主要与老年病人自身生理储备降低、对手术创伤恢复能力较低等有关。本研究显示腹痛是影响胆囊癌根治术预后的独立危险因素之一,合并腹痛的胆囊癌病人3年生存率仅为23.6%。右上腹疼痛或上腹部疼痛是胆囊癌最常见的症状(54%~83%),其次是黄疸(10%~46%)、恶心、呕吐(15%~43%)、食欲减退(4%~41%)和体质量减轻(10%~39%)[6]。引起疼痛原因可能是胆囊肥大或者肿瘤侵犯浆膜层或周围组织[7],故出现腹痛时胆囊癌已进展至中晚期而导致预后较差;胆囊癌相关研究中绝大多数人都认为黄疸是影响胆囊癌预后的重要指标[8-9],提示预后不良,故术前黄疸被认为是根治性切除术的相对禁忌证[10]。也有人认为对于N0期病人,积极手术可能会改善晚期胆囊癌阻塞性黄疸病人的长期生存率[11]。本研究单因素分析结果提示总胆红素升高与预后不良有关,但多因素分析中并不是独立危险因素。但临床黄疸症状本研究两组比较没有差异,可能收集病例数量少有关;对于分化程度而言,肿瘤分化程度与肿瘤的恶性程度呈负相关。有研究[12-13]报道,高分化肿瘤病人胆囊癌术后5年生存时间明显优于中低分化者,随着分化程度降低,生存率呈线性下降。本研究显示分化程度是影响胆囊癌病人术后影响生存时间的重要因素,低分化病人死亡风险为高分化病人的4.58倍和4.92倍。
多因素Cox回归分析结果显示原发肿瘤分期和淋巴结转移是对影响胆囊癌根治术预后的独立危险因素。T3期和T4期的病人死亡风险为T1~2期病人的2.94倍和3.37倍。T3期和T4期病人术后中位生存时间只有12个月和8个月。目前对于T4期病人不同研究中生存时间及手术是否获益之间差异较大。李斌斌等[14]研究结果T4期病人予以扩大根治术,其中位生存时间为9.6个月。Chen等[13]研究表明T4期胆囊癌病人中位生存时间只有2.3个月,通过根治性手术可延长生存时间。Groot、Fong[15]认为T3期病人值得根治性切除,但T4期病人不能从手术切除中受益,应予以姑息治疗。对于T4期病人而言为达到R0切除,手术通常需要大范围肝脏切除、联合器官切除或胰十二指肠切除(HPD)。但扩大切除和HPD术亦是一把双刃剑,晚期胆囊癌扩大切除术围术期病死率和并发症发生率为12%和58%[16],而HPD手术围术期约78.9%的病人均发生不同程度并发症[17]。故T4期病人外科手术治疗前应全面评估、充分准备,以提高生活质量和延长生存时间为主要目的。
单因素以及Cox分析结果显示:N1期淋巴结转移的病人死亡风险为无淋巴结转移病人的4.55倍,有淋巴结发生转移的病人中位生存时间仅仅为8个月。淋巴结有无转移以及转移数量是胆囊癌病人生存率最强预测指标之一[18-19]。淋巴结清扫范围及数目是手术的关键也是争议点。N1期病人淋巴结清扫可改善生存率[20]。对于N1期病人国内胆囊癌指南推荐应常规切除第13a组淋巴结,根据结果决定进一步清扫范围。国外部分医疗中心认为对N1和N0期病人均行D2(第12、8、13组或更远处)淋巴结清扫,即N0期病人行D2淋巴结清扫可改善预后[21],国内有一项研究也支持此淋巴结清扫范围[22]。最新AJCC指南中提示,淋巴结评估由原来的位置变更为阳性数目,它指出切除淋巴结数目应≥6.0枚。因此充分评估的前提下,酌情行D2淋巴结清扫,不仅提高N分期的准确性,亦可改善病人预后。
综上所述,腹痛、中低分化、高T和高N分期是胆囊癌根治术预后的独立危险因素,本研究对胆囊癌病人评估预后提供一定的临床依据。外科手术治疗前应全面评估,以减少并发症、提高生存率和优化生活质量为手术目标。但由于本研究样本量少且为单中心研究,需多中心临床研究加以验证。
