Chiari畸形合并脊髓空洞(CM-SM)手术前后的MR影像表现*
2024-03-24王冬青董安珂娄永利
王冬青 董安珂 娄永利
郑州大学附属郑州中心医院放射科(河南 郑州 450007)
Chiari畸形(chiari malformations,CM)属于一种先天性畸形,还被称为Arnold-Chiari畸形,该疾病在临床中还称为小脑扁桃体下疝畸形。该疾病主要是颅底解剖畸形,是指枕骨大孔有小脑扁桃体疝入,其中最常见的位置为是颅颈交界区[1-3]。该疾病随着治疗的进展,极易合并发脊髓空洞症(syringomyelia,SM),极易产生神经功能恶化,并具有进行性。现阶段仍未明确CM-SM的发病机制,且检测、治疗和随访尚未统一。目前用于诊断该疾病的手段包含MR、体外模拟脑脊液流体力学模型、核素脑池造影、颅内压检测等,均有一定优势,而MR具有无创性,可以获取脑脊液流体力学相关数据[4-6]。因此此次研究针对CM-SM患者使用MR检查,分析其术前术后指标变化,旨在为手术方案的制定和术后效果的评估提供参考。进而本次针对本院收治的33例CM-SM患者术前、术后的MR影像资料进行回顾性分析,详情如下。
1 资料与方法
1.1 一般资料选择本院收治的33例CM-SM患者为研究对象,对其临床资料和术前(如图)、术后MR(如图)影像资料进行回顾性分析。患者中16例男性、17例女性,年龄25-45岁,平均年龄(35.96±9.87)岁。病程为3个月-8年,平均病程为(4.20±1.19)个月。
纳入标准:患者年龄18岁以上;患者有头疼、头晕、肢体乏力、走路不稳、呛咳时头部不舒适、肌肉萎缩、运动障碍、视物模糊等症状;患者经MR检查显示小脑扁桃体下疝,枕骨大孔在5mm以上,确诊为CM,并伴有SM;需要手术治疗,无影响手术的心肺功能异常疾病;术后随访资料完整;所有患者开展小脑扁桃体切除+后颅窝减压+枕大池硬膜成形术治疗。排除标准:既往手术史患者;脊柱侧弯患者;扁平颅底患者;脑积水患者;寰枢关节半脱位或者脱位患者。
1.2 方法
1.2.1 操作方法 所有患者使用3.0T的西门子(Siemens)MR型号为Skyra进行检查,对头颈部进行常规T1WI、T2WI矢状位扫查,对病变位置和范围进行确定。之后开展PC-MRI正中矢状位扫描,对脑脊液流动动态进行观察,128×256为矩阵、10°为翻转角、1mm为层厚、8ms为回波时间、21ms为射频重复时间、流速编码为5cm/s。脑脊液流速测量使用轴位扫描,将桥脑延髓池、中脑导水管、和C2-3椎间盘的中心层面选择。以可见脑脊液流动信号的垂直位置为扫描线,128×256为矩阵、10°为翻转角、1mm为层厚、8ms为回波时间、21ms为射频重复时间、流速编码为5cm/s。
1.2.2 图像分析 完成检查后将图像传至工作站进行性处理,对脑脊液流体力学使用Q-FLOW软件分析系,由于椎管内与蛛网膜下腔有较复杂的解剖结构,再加上有多种因素影响脑脊液流动,为了充分显示脑脊液流动详情,需要在三个不同层面的脑脊液流动区域放置ROI。三个同层面包含:(1)中脑导水管层面,中脑导水管中心;(2)桥脑延髓池层面,脑干前侧蛛网膜下腔;(3)颈椎间盘层面,C2-3椎间盘脊髓左边的近椎间孔。每个心动周期,一个层面重建12相位数,进而取得和心脏舒缩有关的脑脊液双向流动图,其中正值以高信号表示,代表运动方向为足向头;负值以低信号表示,代表运动方向为头向足,流速以信号强弱表示。
定量分析指标:(1)每搏输出量(strokevlume),足侧和头侧之间流量的绝对值差异;(2)平均流量(meanflux,MF),一个心动周期,脑脊液流经ROI的平均值;(3)反流分数(regurgitant fraction,RF),头向足运动方向的比例分数;(4)最大峰值流速(Vmax),包含足向Vdmax和头向Vumax选择2名经验丰富的影像学医师对图像分析和测量,如有不一致意见要分析讨论以达成一致意见。
1.3 统计学分析本次研究应用统计软件SPSS分析相关数据,计量资料以均数±标准差表示,用独立样本t检验,计数资料以百分比率(%)表示,用卡方χ2检验,P<0.05表示差异有统计学意义。

图1A-图1G 患者,男,11岁,Chiari畸形并拴系综合征,术前影像;图2A-图2D 患者,男,11岁,行脊髓终丝切断术+椎管扩大减压术+粘 连神经松解术+脊髓外终丝松解术---术后影像。
2 结 果
2.1 患者术后恢复情况和MRI检查影像表现33例患者手术半年后均未发生死亡、神经功能进一步损伤情况,其中26例患者临床症状得到改善,但是有7例患者症状无明显改变。术后经MRI检查提示,脊髓空洞明显缩小的有26例,脊髓空洞轻微变小的偶6例,无明显变化的1例。手术后患者枕大池成形较好,小脑下疝堵塞有所改善,脑室出口通畅,术后蛛网膜下腔脑脊液明显多于术前。
2.2 患者术前、术后6个月中脑导水管脑脊液定量参数对比术前患者的中脑导水管脑脊液RF、MF、SV均明显少于术后6个月,Vdmax与Vumax高于术后6个月,对比差异显著(P<0.05)。详见表1。
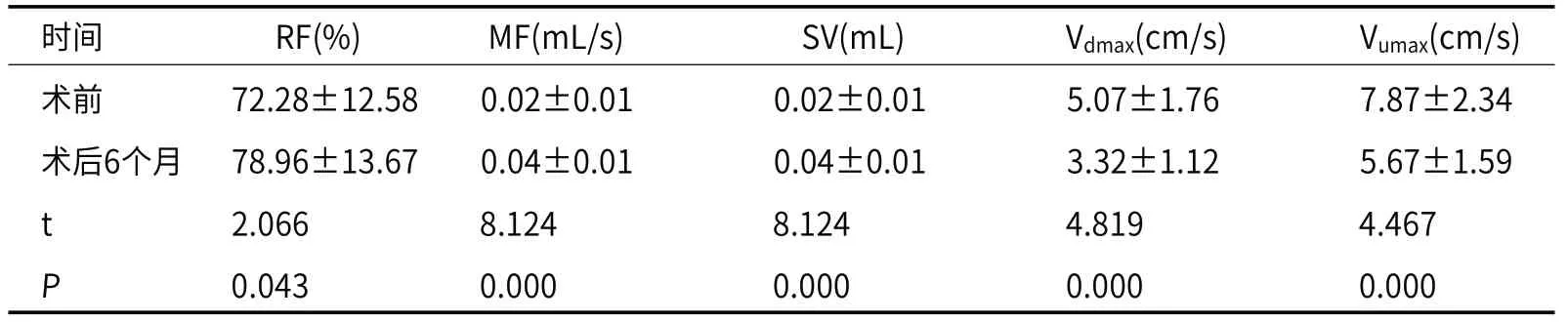
表1 患者术前、术后6个月中脑导水管脑脊液定量参数对比(n=33)
2.3 患者术前、术后6个月桥延池脑脊液定量参数对比术前患者的桥延池脑脊液MF、SV均明显少于术后6个月,Vdmax与Vumax高于术后6个月,对比差异显著(P<0.05)。术前与术后6个月的RF对比,无显著差异(P>0.05),详见表2。

表2 患者术前、术后6个月桥延池脑脊液定量参数对比(n=33)
2.4 患者术前、术后6个月C2-3椎间盘脑脊液定量参数对比术前患者的C2-3椎间盘脑脊液MF、SV均明显少于术后6个月,Vdmax与Vumax高于术后6个月,对比差异显著(P<0.05)。术前与术后6个月的RF对比,无显著差异(P>0.05),详见表3。
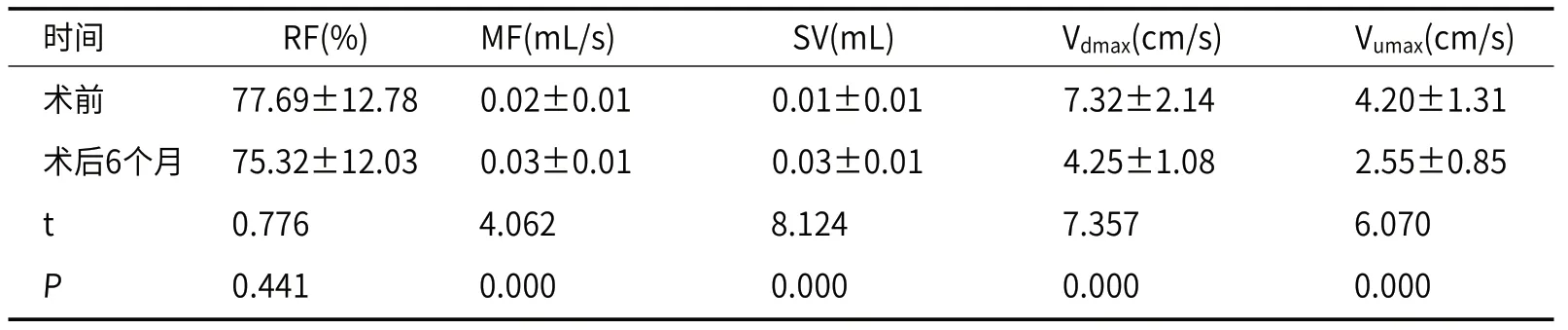
表3 患者术前、术后6个月C2-3椎间盘脑脊液定量参数对比
3 讨 论
在人体的椎管内和颅腔中存在脑脊液,并处于持续流动状态,其正常流动则是维持生理功能的重要条件。CM是因小脑扁桃体下疝导致的先天性头颈交界区畸形,并具有多种神经功能障碍[7]。现阶段仍未明确该疾病发病机制,大多数学者认为是在胚胎中中胚叶轴旁体节发育异常,进而影响枕骨发育速度,导致后颅窝在空间上狭小,在不足空间的后颅窝中,发育正常的脑组织会收到过度挤压,最终产生了疝。该疾病一般发生于25-45岁群体,疾病进展速度缓慢,且病情逐渐加重,临床表现多具有多样性,主要分为四种类型,即神经根受压型、脊髓受压型、小脑受损型、脑组织受压合并脑积水[8-10]。CM较为常见的合并症为SM,有报道显示,CM合并SM占比65%以上。然而现阶段仍未明确CM-SM的发病机制,与其相关的研究仍在不断开展和深入,学者们之间的意见也有一定出入。既往有学者将流体动力学说提出,也就是发育异常的后颅窝阻塞了第四脑室循环,进而影响脑脊液循环,此外脉络丛搏动会产生冲击力,逐渐涨大脊髓中央管,进而产生脊髓空洞[11]。但是也有学者与上述观点不一致,并认为CM-SM和椎管内与颅内压力失衡相关,即中心静脉压间歇波动导致椎管内与颅内压力失衡,第四脑室脑脊液分流至中央管,进而生成脊髓空洞[12]。此外压力失衡也会引起脑脊液上下运动,进而不断增大空洞。虽然上述观点又较大差异 ,但是均促进了SM治疗方面研究的发展,并认为消除脑脊液循环障碍,确保脑脊液循环通路通畅是治疗的重点,进而颅窝减压术也逐渐用于该疾病的治疗[13-14]。在Oldfield等人的研究中[15],通过动态MRI影像对CM-SM进行了研究,并认为脊髓空洞产生后逐渐向下发展与枕骨大孔梗阻时,小脑扁桃体发挥了活塞作用而将其堵塞,导致颅颈交界区无法正常通过脑脊液,再加上压力波的影响,脑脊液逐渐在髓内渗入。
近几年随着MRI技术的不断创新和发展,为脑脊液流动相关研究提供了新方法,本次研究针对CM-SM患者进了MRI检查,结果也支持Oldfield提出的脑脊液渗入学说,其主要原因包含两种:即(1)研究所选患者全部存在脊髓蛛网膜下腔狭窄,且枕大池未成形。颅内脑脊液流量和流速较,但是流量少,特别是枕骨大孔区及高位脊髓蛛网膜下腔[16]。这极有可能和脊髓蛛网膜下腔狭窄与梗阻相关,因脑搏动动能稳定,泵出脑脊液体积相同,如果出口狭窄,脑脊液,会以喷射状流出,这会增加流速,如果出口十分狭窄会减慢脑脊液流速,这就会引起脑积水[17-18]。(2)脑脊液流动异常可引起脊髓空洞,如果脊髓空洞严重,空洞内的脊髓液会随着心脏搏动改变,其信号同步于脊髓蛛网膜下腔脑脊液[19],这也表示脊髓蛛网膜下腔和空洞腔互通,但是脊髓中央管无开放,也就是未见瘘口。
目前CM-SM治疗的唯一手段为手术,其作用则是消除枕大孔区梗阻,促进复脑脊液循环恢复正常,进而脊髓和脑功能[20]。此次研究分析了患者手术前和手术后的脑脊液变化,结果提示,手术将下疝引起的硬膜压迫和脑干骨性束缚解除,促进脑脊液循环通路恢复;患者的脑脊液流体力学也明显改善,蛛网膜下腔恢复正常,患者枕大池成形较好,小脑下疝堵塞有所改善,脑室出口通畅,术后蛛网膜下腔脑脊液明显多于术前。术前患者的中脑导水管脑脊液RF、MF、SV均明显少于术后6个月,Vdmax与Vumax高于术后6个月,对比差异显著(P<0.05);术前患者的桥延池脑脊液MF、SV均明显少于术后6个月,Vdmax与Vumax高于术后6个月,对比差异显著(P<0.05)。术前与术后6个月的RF对比,无显著差异(P>0.05);术前患者的C2-3椎间盘脑脊液MF、SV均明显少于术后6个月,Vdmax与Vumax高于术后6个月,对比差异显著(P<0.05)。术前与术后6个月的RF对比,无显著差异(P>0.05)。手术前脑脊液流速快、流量少,流动呈现喷射状,而术后流速下降、流量增多,特别是C2-3椎间盘流速下降显著,明显增加脑脊液流动通畅性。在脊髓空洞的改变上,术后患者脊髓空洞有所减小或者未继续扩大。分析其原因:在C2-3和C3-4层面上,脑脊液压力差异较大,这有可能是引起脊髓空洞的因素,而大部分患者脊髓空洞处于该位置。手术将脊髓蛛网膜下腔梗阻解除,延长了蛛网膜下腔有,将枕大池和周边位置脑脊液流动重建,将脑脊液压力梯度恢复至正常,以有效缩小空洞或者抑制空洞的进一步扩大。此外本研究还发现,患者术后MRI的各项参数和临床症状同步改善,这也说明MRI可用于CM-SM术后评估。
综上所述,MRI用于CM-SM患者手术前后检查,可以确定枕大孔区不全梗阻引起的脑脊液循环异常可形成脊髓空洞,经手术治疗后,枕大孔区梗阻解除,恢复脑脊液流动。
