基于IMB模型的护理干预应用于妊娠期糖尿病的效果
2024-03-19徐玲玲
徐玲玲 马 黎
(内蒙古自治区人民医院产科,内蒙古 呼和浩特,010017)
妊娠期糖尿病(GDM)为妊娠期妇女最常见的临床并发症之一,根据调查数据显示,GDM的发病率在1%~14%,且近年来的发病率持续上升[1]。对于GDM患者来说,如果不采取有效措施,不仅无法控制血糖水平的恶化,而且对母婴健康也有重大影响,可增加母婴并发症的发生,直接威胁其分娩结局[2]。一些研究证实,以饮食、运动等方面健康宣教为主的GDM护理管理可有效改善妊娠结局,但该方式教育方法单一,内容不够全面,且受部分孕妇疾病认知欠缺的影响,依从性较低,导致其难以长期坚持科学饮食及合理运动,血糖控制效果不佳,最终对胎儿生长发育和母婴健康产生不利影响,导致不良妊娠结局[3]。信息-动机-行为技能(IMB)是一种行为综合干预,其以信息为基础,动机为驱动力,帮助个体树立正确观念,引导其完成行为改变,并有意识地持续实施,目前已逐渐被广泛应用于心脏病、2型糖尿病等患者健康行为的改变[4]。基于此,本研究将基于IMB模型的护理干预用于GDM孕妇中进行探讨,以便寻找出更有效的护理方案,现报道如下。
1 资料与方法
1.1 一般资料
选取2021年8月—2022年8月内蒙古自治区人民医院收治的174例GDM孕妇为研究对象,按照随机数表法分为对照组和观察组,每组87例。对照组年龄23~39岁,平均年龄(30.85±4.17)岁;孕周24~32周,平均孕周(29.45±0.52)周;产妇类型:初产妇48例,经产妇39例;身体质量指数20~24 kg/m2,平均身体质量指数(22.81±1.12)kg/m2;文化水平:初中及以下7例,高中/中专18例,大专34例,本科及以上28例。观察组年龄22~40岁,平均年龄(31.14±4.25)岁;孕周24~31周,平均孕周(28.97±0.49)周;产妇类型:初产妇51例,经产妇36例;身体质量指数20~24 kg/m2,平均身体质量指数(22.93±1.07)kg/m2;文化水平:初中及以下8例,高中/中专20例,大专32例,本科及以上27例。两组孕妇一般资料比较,差异无统计学意义(P>0.05),具有可比性。所有孕妇及其家属均签订了关于本研究的知情同意书。本研究经内蒙古自治区人民医院医学伦理委员会批准。
1.2 纳入与排除标准
纳入标准:①符合妊娠期糖尿病诊断标准[5];②单胎妊娠;③年龄22~40岁;④经检查子宫发育无异常;⑤孕前经检查糖代谢正常且于首次确诊为GDM;⑥认知功能正常。
排除标准:①孕前伴有糖尿病者;②长期使用其他影响糖代谢药物;③有不良孕产史者;④存在器质性精神障碍者;⑤神志不清、智力损伤或失语者;⑥存在凝血、免疫系统疾病者;⑦依从性差,无法主动配合本研究者。
1.3 方法
对照组行常规护理。以单向知识教学为主,向孕妇简要宣传疾病诱因、危险因素、并发症、防治措施等疾病知识,适当进行心理疏导,确保孕妇始终保持乐观情绪,避免情绪波动对血糖水平的不利影响;同时向孕妇及其家属发放GDM健康教育手册,并耐心讲解健康内容,加强用药和饮食锻炼指导,指导孕妇保持清淡饮食,少食多餐,根据自己的情况和耐受性适当进行散步、做操等有氧运动;在孕期积极控制体质量,解释药物对病情控制的重要性,指导其定期定量服用药物以及胰岛素的使用方法,勿私自添加或减少药物,以免造成严重后果。
观察组在此基础上行基于IMB模型的护理干预。首先,成立一个由护士长、糖尿病专科护士(1名)、高年资责任护士(4名)和内分泌科医生(1名)组成的教育团队,在孕妇入院后,了解并掌握其基本信息,并根据其教育水平协同评估制订干预方案,并对孕妇及其家属提供针对性健康指导。(1)信息:①采用健康讲座(内附视频、PPT)的形式讲解GDM概念、对母婴的风险、如何进行血糖控制、产后注意事项,每2周进行1次,60 min/次;②利用护-患、患-患间的互动教育模式,鼓励孕妇积极提问和讨论,加深其对GDM危险性和自我管理重要性的理解;③将GDM的管理、不良影响等相关内容制作成电子教材,生成二维码供孕妇随时学习;④建立微信群,邀请孕妇及其家属加入,护士定期在群内推送相关健康知识,轮流24 h在线接受患者咨询,耐心答疑。(2)动机:①以一对一、面对面的形式与孕妇进行交谈,鼓励其积极表达对自身症状的想法,并引导其认识到自我护理对GDM改善的重要性,一旦发现焦虑抑郁情绪,立即进行心理疏导,至少每2周进行1次,15~30 min/次;②邀请血糖控制良好的孕妈妈在现场分享治疗经验,互相鼓励和学习;③与家属加强沟通,鼓励家属多监督,提醒孕妇坚持定期血糖监测;家属应积极给予孕妇心理安慰,使其能够以积极的态度面对疾病;④进行电话随访,1次/周,重点关注孕妇心理健康,告知其可多看喜剧、听音乐,并进行深呼吸练习以保持活跃心态。(3)行为技巧:①血糖监测:向孕妇讲授血糖仪的使用方法,然后指导其自行进行血糖监测并进行记录,纠正体验中的错误,积极赞扬其正确操作,增强正确行为记忆力;②饮食:根据孕妇的孕周、体质量等身体状况确定体质量类型,以制订详细的护理计划并进行营养干预,由专业营养师向孕妇讲解饮食相关知识(成分、热量计算、合理搭配等),先让孕妇根据解释内容自行进行一日三餐制订,再由营养师进行评估调整,增强孕妇对饮食结构的直观感觉;③运动:告知孕妇在饭后30 min或1 h开始有氧运动(瑜伽、慢走等),不要剧烈运动,时间>30 min/次,并引导其在合理运动前后自测血糖,以直观体验血糖变化,注意运动期间应有家属或护理人员陪同;④用药:先向孕妇解释降糖药物使用原则、注意事项、阶梯疗法原理,再服用药物;⑤通过电话或微信对上述内容进行提醒,1次/3 d。
两组均持续干预至分娩后24 h。
1.4 观察指标
①妊娠压力。干预前后,采用妊娠压力量表进行评估,包括认同父母角色(0~45分)、确保母子健康安全(0~24分)、身体外形和身体活动改变(0~12分),评分越高,妊娠压力水平越高[6]。
②血糖指标水平。干预前后,采用血糖分析仪(生产企业:雅思青岛厚美德生物科技,鲁械注准20152400304,型号:GLM-77)测量空腹血糖(FPG)和餐后2 h血糖(2 hPBG);于晨起抽取外周静脉血3 mL,转速3 000 r/min离心10 min,采用全自动生化分析仪(生产企业:深圳迈瑞生物医疗,粤械注准20192220392,型号:BS-350S)检测糖化血红蛋白(HbA1c)水平。
③自我管理能力。干预前后,采用糖尿病自我管理行为量表(SDSCA)评估两组孕妇自我管理能力,该量表包括饮食(0~28分)、运动(0~14分)、血糖监测(0~14分)、足部护理(0~14分)4个维度,得分越高自我管理能力越高[7]。
④母婴不良分娩结局。统计两组早产、剖宫产、子痫前期、新生儿低血糖、胎儿宫内窘迫、新生儿窒息等的发生情况。不良分娩结局发生率=(早产+剖宫产+子痫前期+新生儿低血糖+胎儿宫内窘迫+新生儿窒息)例数/总例数×100%。
1.5 统计学分析
使用SPSS 23.0统计学软件对数据进行分析处理,计数资料以[n(%)]表示,组间比较采用χ2检验;计量资料以(±s)表示,组间比较采用t检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组妊娠压力比较
干预后,观察组妊娠压力各项评分低于对照组,差异有统计学意义(P<0.05),见表1。
表1 两组妊娠压力比较 (±s,分)
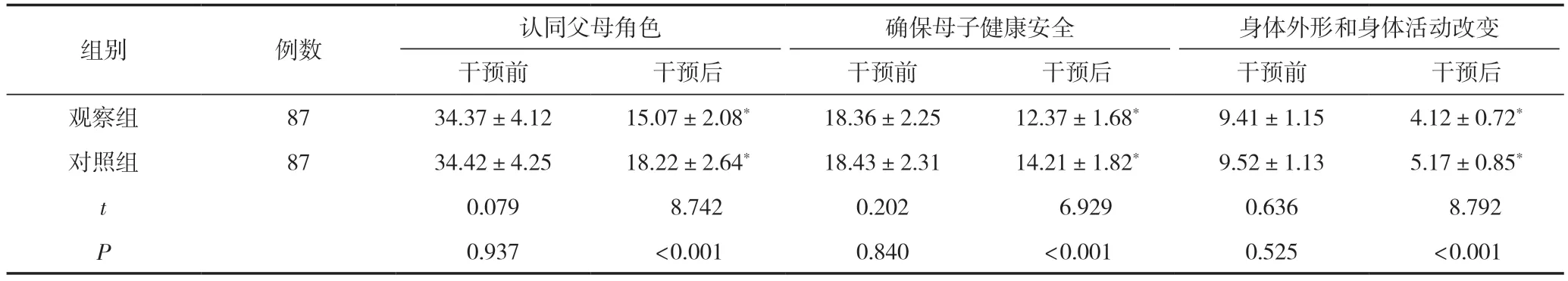
表1 两组妊娠压力比较 (±s,分)
注:与同组干预前比较,*P<0.05。
身体外形和身体活动改变干预前干预后干预前干预后干预前干预后观察组8734.37±4.1215.07±2.08*18.36±2.2512.37±1.68*9.41±1.154.12±0.72*对照组8734.42±4.2518.22±2.64*18.43±2.3114.21±1.82*9.52±1.135.17±0.85*t 0.079 8.7420.202 6.9290.636 8.792 P 0.937<0.0010.840<0.0010.525<0.001组别例数认同父母角色确保母子健康安全
2.2 两组血糖水平比较
干预后,观察组FPG、2 hFPG、HbA1c水平均低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组血糖水平比较 (±s)
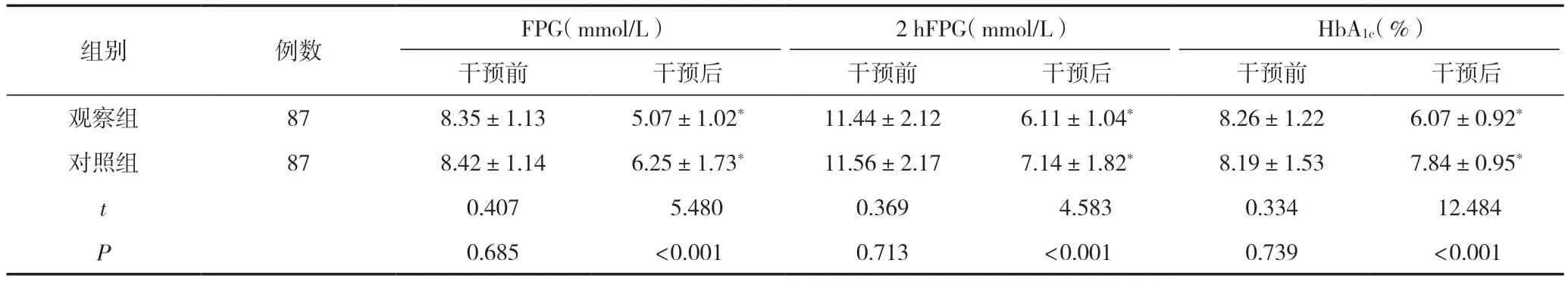
表2 两组血糖水平比较 (±s)
注:与同组干预前比较,*P<0.05。
HbA1c(%)干预前干预后干预前干预后干预前干预后观察组878.35±1.135.07±1.02*11.44±2.126.11±1.04*8.26±1.226.07±0.92*对照组878.42±1.146.25±1.73*11.56±2.177.14±1.82*8.19±1.537.84±0.95*t 0.407 5.4800.369 4.5830.334 12.484 P 0.685<0.0010.713<0.0010.739<0.001组别例数FPG(mmol/L)2 hFPG(mmol/L)
2.3 两组自我管理能力比较
干预后,观察组SDSCA各维度得分高于对照组,差异有统计学意义(P<0.05),见表3。
表3 两组自我管理能力比较 (±s,分)

表3 两组自我管理能力比较 (±s,分)
注:与同组干预前比较,*P<0.05。
足部护理干预前干预后干预前干预后干预前干预后干预前干预后观察组878.23±1.5216.75±2.33*6.57±1.2210.35±1.82*7.42±1.3510.14±1.56*6.42±1.0511.16±1.15*对照组877.97±1.7615.62±2.24*6.36±1.07 8.43±1.56*7.54±1.25 8.82±1.61*6.27±1.1310.58±1.33*t 1.0433.2611.207 7.4710.608 5.4920.9073.077 P 0.2990.0010.229<0.0010.544<0.0010.3660.002组别例数饮食运动血糖监测
2.4 两组母婴不良分娩结局比较
观察组母婴不良分娩结局发生率低于对照组,差异有统计学意义(P<0.05),见表4。

表4 两组母婴不良分娩结局比较 [n(%)]
3 讨论
GDM是一种常见的产科并发症,可表现为糖耐量异常和血糖升高,有研究人员在调查研究过程中发现,绝大多数孕妇因疾病原因或多或少都存在情绪压力方面的问题[7]。研究显示,有效的护理措施可帮助患者建立对疾病的良好认知,降低妊娠压力,促使其以积极的态度面对疾病,提高疾病干预效果[8]。本研究结果显示,干预后,观察组妊娠压力各项评分均低于对照组(P<0.05),说明基于IMB模型的护理干预能够降低孕妇妊娠压力。分析原因可能为通过一对一、面对面的心理访谈,构建医患间信任关系;利用护患、患患互动模式给予心理安慰,增强孕妇归属感,使其能够相互理解和接纳,以淡化疾病特殊性,同时督促家属参与,给予孕妇心理支持,进一步减轻心理压力[9]。
也有研究显示,孕妇行为变化意愿的积极转变能够改变健康行为,以有效控制血糖[10]。由此可见,采取适当的护理干预改善健康行为对临床血糖控制和预后恢复具有重要意义。本研究结果显示,干预后观察组FPG、2 hFPG、HbA1c水平均低于对照组(P<0.05);观察组SDSCA各维度得分均高于对照组(P<0.05),说明基于IMB模型的护理干预能够提高孕妇自我管理能力,降低血糖水平。分析原因可能为IMB模型的护理干预以孕妇为中心,使其感觉到被尊重,有利于相互信任关系的建立,加强自我管理信心[11]。同时IMB模型的护理干预注重理论与实践的有机结合,通过体验式血糖检测、运动及饮食管理,充分调动孕妇主观能动性,提高依从性,以改变不合理生活方式,增强血糖控制效果[12]。
此外,GDM中葡萄糖和脂质代谢异常以及胎儿快速生长等因素的组合可诱发早产、新生儿低血糖等不良分娩结局,长期还会增加母体及子代T2DM患病风险,形成恶性循环,而为保证自身预后及新生儿安全,亦需GDM孕妇长期坚持健康饮食、合理用药等正确生活习惯,这便要求其需具有较强的主观意识[13-14]。本研究中观察组母婴不良分娩发生率(13.80%)低于对照组(27.59%)(P<0.05),进一步说明了基于IMB模型的护理干预对GDM母婴不良分娩结局所带来的正面影响。分析原因可能为该干预以视频、PPT的健康讲座形式告知孕妇危险因素对母婴健康的不良影响,引起孕妇注意,与此同时通过专业干预团队提供行为指导,激发其改变行为动机,提高疾病管理意识,使其尽早控制孕期血糖,有效降低血糖对母体及胎儿的影响,改善母婴结局[15]。
综上所述,基于IMB模型的护理干预在GDM孕妇中应用价值较高,可降低孕妇妊娠压力,提高自我管理能力,改善血糖水平,改善母婴分娩结局,值得临床应用。在今后的研究中可进一步扩大研究样本量,延长随访时间,丰富观察指标,以更好地对该干预模式的优势进行探讨。
