胎盘植入性疾病的相关影响因素分析及预测
2024-03-16白秀丽张素英陈杨萍
白秀丽 张素英 陈杨萍


[摘要] 目的 研究胎盤植入性疾病(placenta accreta spectrum,PAS)的相关影响因素。方法 选取2013年1月1日至2022年10月31日于杭州市西溪医院分娩的154例PAS的孕妇作为观察组,选取同期154例非PAS的孕妇作为对照组。通过单因素及多因素Logistic回归模型分析PAS的相关影响因素。绘制受试者操作特征曲线(receiver operating characteristic curve,ROC曲线)了解模型的区分度。结果 多因素Logistic回归分析结果显示孕妇的年龄、孕次、人工流产史、孕早期保胎史、剖宫产手术史、辅助生殖、前置胎盘是影响PAS的独立危险因素(P<0.05)。胎盘植入发生的联合预测模型的ROC曲线下面积为0.726(95%CI:0.670~0.783)。结论 独立危险因素联合预测PAS的发生具有一定的临床指导意义。加强孕前、孕期检查,及早发现和筛查有高危因素的孕妇并尽早干预,对于减少PAS的发生及母婴并发症具有重要意义。
[关键词] 胎盘植入性疾病;影响因素;预测
[中图分类号] R714 [文献标识码] A [DOI] 10.3969/j.issn.1673-9701.2024.06.010
Analysis and prediction of related influencing factors of placental implantation disease
BAI Xiuli1, ZHANG Suying1, CHEN Yangping2
1.Department of Gynecology and Obstetrics, Hangzhou Xixi Hospital, Hangzhou 310000, Zhejiang, China; 2.Department of Gynecology and Obstetrics, Wenzhou Central Hospital, Wenzhou 325099, Zhejiang, China
[Abstract] Objective To study the related influencing factors of placenta accreta spectrum (PAS). Methods A total of 154 pregnant women with PAS who gave birth at Hangzhou Xixi Hospital from January 1, 2013 to October 31, 2022 were selected as the observation group, and 154 pregnant women without PAS during the same period were selected as the control group. The single factor and multiple factor Logistic regression models were used to analyze the related influencing factors of PAS. Receiver operating characteristic (ROC) curve was drawn to understand the differentiation of models. Results Multiple Logistic regression analysis results that the age of pregnant women, gestational number, abortion, protect the fetus in early pregnancy, caesarean section operation, assisted reproduction and placenta previa were independent risk factors for PAS (P<0.05). The area under ROC curve of the joint prediction model for placenta accretion was 0.726(95%CI: 0.670-0.783). Conclusion The combination of independent risk factors in predicting the occurrence of placental implantation has certain clinical guiding significance. Through strengthening pre-pregnancy and pregnancy examination, early detection and screening of high-risk pregnant women, as well as early intervention, is great significance for reducing the occurrence of PAS and maternal and infant complications.
[Key words] Placenta accreta spectrum; Influencing factors; Prediction
胎盘植入性疾病(placenta accreta spectrum,PAS)是指胎盘异常长入子宫肌层的一类疾病的总称[1]。根据胎盘滋养层细胞侵入肌层的深度不同,分为粘连性胎盘植入(placenta accreta,PA)、植入性胎盘植入(placentaincreta,PI)及穿透性胎盘植入(placenta percreta,PP)[2]。PAS是一种严重的产科并发症,相关研究认为与子宫内膜损伤和蜕膜发育不全有关[3]。近几十年来剖宫产率的逐渐提高,PAS的发病率增加了近10倍[4]。美国一项研究显示,2006—2019年胎盘植入的发生率从9.9/3万增加到11.6/2万,孕妇产前或产后出血、子宫切除术等风险增加,严重危及母婴生命[5]。PAS在分娩前可能没有任何症状,导致产前诊断不足。若产前能准确的诊断,尽早干预,可有效减少母婴并发症的发生。目前对于PAS的产前诊断、影响因素尚无统一、全面的评估方法。本研究通过对PAS的高危因素分析,确定其影响的独立危险因素,绘制受试者操作特征曲线(receiver operating characteristic curve,ROC曲线),为PAS的临床预测提供一定的循证医学依据。
1 资料与方法
1.1 临床资料
选取2013年1月1日至2022年10月31日于杭州市西溪医院分娩的154例PAS的孕妇作为观察组,选取同期154例非PAS的孕妇作为对照组,进行回顾性队列研究。本研究经杭州市西溪医院伦理委员会审批通过[伦理审批号:2021年(科)伦审第29号]。
观察组患者符合以下一项即可诊断为PAS: ①第三产程出现大出血或超过半小时胎盘不能自娩,手取胎盘困难,或手取胎盘时发现胎盘与子宫肌壁间致密粘连;②胎盘娩出后,发现胎盘表面有缺损或粗糙;③剖宫产时确定胎盘植入到子宫的肌层;④术后病理证实胎盘植入[6]。
納入标准:①在本院产检并分娩的孕妇;②单胎妊娠;③孕周≥28周;④依从性好、自愿参加研究、签订知情同意书的孕妇。
排除标准:①合并严重全身疾病,如呼吸系统、神经系统、血液系统等并发症;②合并恶性肿瘤;③凝血功能异常。
1.2 方法
收集入组孕妇的高危因素资料,包括年龄、孕周、户籍、民族、职业、文化程度、孕次、产次、人工流产史、孕早期保胎史、规范产检史、合并艾滋病、梅毒、乙肝等感染性疾病、宫腔镜手术史、剖宫产术史、辅助生殖、前置胎盘、妊娠高血压疾病、妊娠期糖尿病等。
1.3 统计学方法
采用SPSS 20.0统计学软件对数据进行处理分析。符合正态分布的计量资料以均数±标准差(![]() )表示,比较采用独立样本t检验;计数资料以例数(百分率)[n(%)]表示,比较采用c2检验。采用Logistic回归模型先进行单因素分析,结果有统计学意义的则纳入多因素分析。绘制ROC曲线验证预测模型的区分度,P<0.05为差异有统计学意义。
)表示,比较采用独立样本t检验;计数资料以例数(百分率)[n(%)]表示,比较采用c2检验。采用Logistic回归模型先进行单因素分析,结果有统计学意义的则纳入多因素分析。绘制ROC曲线验证预测模型的区分度,P<0.05为差异有统计学意义。
2 结果
2.1 两组孕妇的一般资料比较
对照组孕妇年龄(29.07±4.18)岁,孕周(38.47±1.28)周;观察组孕妇年龄(28.88±3.89)岁,孕周(38.88±1.77)周。两组孕妇的年龄、孕周比较,差异无统计学意义(t=0.409,P=0.539;t=–2.364,P=0.053)。
2.2 发生PAS的单因素分析
孕周、民族、职业、文化程度、妊娠高血压疾病、妊娠期糖尿病及合并艾滋病、梅毒、乙肝等感染性疾病与PAS的发生无关(P>0.05);年龄、户籍、孕次、产次、人工流产史、孕早期保胎史、规范产检史、宫腔镜手术史、剖宫产手术史、辅助生殖、前置胎盘与PAS的发生相关,差异有统计学意义(P<0.05),见表1。
2.3 发生PAS的多因素分析
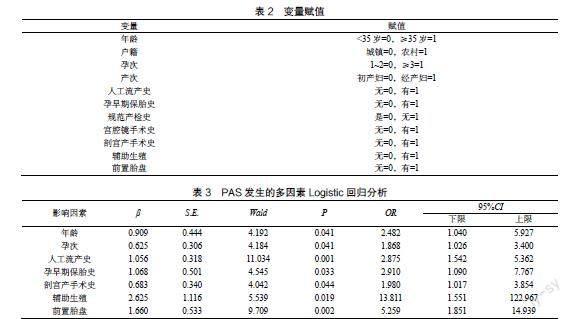
以孕妇发生PAS为因变量,将年龄、户籍、孕次、产次、人工流产史、孕早期保胎史、规范产检史、宫腔镜手术史、剖宫产手术史、辅助生殖作为自变量(赋值见表2),建立多因素Logistic回归模型,结果显示年龄、孕次、人工流产史、孕早期保胎史、剖宫产手术史、辅助生殖是影响PAS发生的独立危险因素(P<0.05),见表3。
2.4 PAS发生的验证联合预测模型的ROC曲线
验证PAS发生的联合预测模型的ROC曲线下面积为0.726(95%CI:0.670~0.783),标准误为0.029,P=0.000,联合预测概率具有临床诊断价值,见图1。
3 讨论
相关指南认为不同等级PAS(粘连性胎盘、植入性胎盘、穿透性胎盘)可在同一标本中共存[7]。在正常怀孕时囊胚被植入子宫内膜,分娩后胎盘与子宫分离,胎盘自然娩出。而PAS时,胎盘生长于子宫内膜和子宫肌层之间的受损部位,胎盘组织植入子宫肌层或浸入周围器官中,阻碍胎盘娩出;胎盘不能正常自娩常导致严重出血,增加产妇的发病率及死亡率,常需要多学科团队的抢救[8-9]。据相关报道,2015年和2016年PAS在中国的患病率为2.20%,不同的地域存在很大差异[10]。近年来,PAS的患病率呈上升趋势,由于并发症严重,本病已成为产科最危险、最严重的疾病之一。缺乏产前诊断是产科普遍面临的难题[11]。
本研究结果显示年龄、孕次、人工流产史、孕早期保胎史、剖宫产手术史、辅助生殖、前置胎盘是影响PAS的独立危险因素,与徐敏娟等[12]、张力维等[13]、叶青[14]的相关研究结果部分一致。分析原因:①年龄、孕次。考虑年龄越大、怀孕次数越多,子宫动脉血流阻力越大,为增加对胎盘的血液供应,致胎盘的面积增大,另外,胎盘血管生长到肌层,增加了PAS的发生[13]。②人工流产史。本研究与美国相关的研究结果一致[15]。相关研究认为流产是与PAS浸润程度相关的危险因素[16]。也有研究分析显示既往胎次及流产史导致的子宫内膜损伤对PAS的影响不容忽视[17]。当手术终止妊娠时,子宫内膜受损,发生宫颈、宫腔粘连等并发症,严重者损伤的修复不可逆,甚至需行宫腔镜手术,侵入性的宫腔操作增加PAS的风险。因此,妊娠后严格掌控流产的适应证、禁忌证,减少重复手术流产是降低PAS的重要预防措施。③孕早期保胎史。本研究结果与曹志娟等[6]的研究结果基本一致。妊娠早期发生阴道出血和使用保胎治疗可能与基底蜕膜发育不良有关,增加了发生PAS的风险。因此,当发现先兆流产的高危孕妇时,应仔细询问病史,提高高危孕产妇的识别意识,降低产时并发症的发生。④剖宫产手术史。随着二孩、三孩政策的开放,剖宫产率随之增加。相关研究表明既往剖宫产术是发生PAS的主要危险因素之一,且随着既往剖宫产次数的增多,PAS在世界范围内的发病率迅速上升[18-20]。研究者认为剖宫产时子宫内膜-肌层交界面的医源性损伤导致子宫瘢痕处正常的蜕膜化失败,引起异常的深层滋养层浸润可能导致滋养层的侵袭,当受精卵着床发生在蜕膜生理缺失的区域时,可见滋养细胞异常侵袭子宫肌肉和浆膜层[21]。剖宫产瘢痕刺激瘢痕组织内胎盘绒毛的异常黏附或侵犯[22]。绒毛组织在肌层内的穿透程度可能与蜕膜肌层损伤的程度有关[23-24]。因此,临床上要严格掌握剖宫产术的适应证,尽可能减少剖宫产,避免远期的并发症。加强孕期产检,识别高危孕产妇,必要时行孕期MRI检查,进一步确定PAS的病情程度,做好防范措施,确保母婴安全。⑤辅助生殖。本研究结果与Matsuzaki等[25]的研究显示经辅助生殖受孕的妇女发生PAS的风险明显高于自然受孕的妇女。考虑因接受辅助生殖的患者通常有不孕史和反复的宫腔操作史,增加了子宫内膜损伤的风险。此外,在辅助生殖过程中,患者经常服用相关激素替代,改变了宫内微环境,从而增加PAS的风险。因此,对于辅助生殖的孕妇,要加强孕期的监护,加强PAS的产前诊断。⑥前置胎盘。主要认为蜕膜发育不良或子宫内膜损伤可能在一定程度上增加PAS的风险[26]。此外,这类孕妇的子宫肌层较薄,绒毛更容易侵犯子宫肌层,PAS发生的概率也更大。
综上,PAS的发生与年龄、孕次、人工流产史、孕早期保胎史、剖宫产手术史、辅助生殖等多因素相关。验证PAS发生的联合预测模型ROC曲线下面积为0.726,说明联合预测概率具有一定临床指导意义。临床应加强孕前、孕期检查,及早发现和筛查有高危因素的孕妇,尽早干预,对于有效减少PAS的发生及母婴并发症具有重要意义。本研究存在一定的局限性,如样本量较小,后续研究应扩大样本量,寻找其他更有效的指标来提高产前PAS诊断及预测的概率。
利益冲突:所有作者均声明不存在利益冲突。
[参考文献]
- 郑蔚然, 杨馨蕊, 闫婕, 等. 结合国际指南, 探究胎盘植入性疾病诊治进展[J]. 中华围产医学杂志, 2020, 23(12): 843–848.
- YU F N Y, LEUNG K Y. Antenatal diagnosis of placenta accreta spectrum (PAS) disorders[J]. Best Pract Res Clin Obstet Gynaecol, 2021, 4(72): 13–24.
- 王芊芸, 黄贝尔, 杨慧霞. 胎盘植入发病机制的研究进展[J]. 中华围产医学杂志, 2019, 22(1): 66–69.
- 谭虎, 陈敦金. 美国妇产科医师协会与母胎医学会胎盘植入性疾病指南(2018年)解读[J]. 实用妇产科杂志, 2019, 35(10): 739–742.
- LIN Q, LI B, CHEN S, et al. Application of scanning magnetic resonance imaging in the diagnosis of prenatal placental implantation and related care[J]. Scanning, 2022, 1(1): 1–7.
- 曹志娟, 唐卉. 胎盘植入的影响因素分析[J]. 广西医学, 2018, 40(5): 578–580.
- JAUNIAUX E, AYRES-DE-CAMPOS D, LANGHOFF- ROOS J, et al. FIGO classification for the clinical diagnosis of placenta accreta spectrum disorders[J]. Int J Gynaecol Obstet, 2019, 146(1): 20–24.
- BARTELS H C, WALSH J M, OCONNOR C, et al. Placenta accreta spectrum ultrasound stage and fetal growth[J]. Int J Gynaecol Obstet, 2023, 160(3): 955–961.
- HECHT J L, BAERGEN R, ERNST L M, et al. Classification and reporting guidelines for the pathology diagnosis of placenta accreta spectrum (PAS) disorders: Recommendations from an expert panel[J]. Mod Pathol, 2020, 33(12): 2382–2396.
- MING Y, ZENG X, ZHENG T, et al. Epidemiology of placenta accreta spectrum di sorders in Chinese pregnant women: A multicenter hospital-based study[J]. Placenta, 2022, 8(126): 133–139.
- LIU X, WANG Y, WU Y, et al. What we know about placenta accreta spectrum (PAS)[J]. Eur J Obstet Gynecol Reprod Biol, 2021, 4(259): 81–89.
- 徐敏娟, 劉媛媛, 詹卫星. 凶险性前置胎盘合并胎盘植入的临床特征及影响因素分析[J]. 中国妇幼保健, 2019, 34(22): 5152–5155.
- 张力维, 李青, 齐淑琴, 等. 前置胎盘伴胎盘植入危险因素分析及宫颈子宫下段环形缝 合术对母婴结局的影响[J]. 中国现代医生, 2018, 56(6): 56–59.
- 叶青. 完全性前置胎盘并发胎盘植入的高危因素分析及其对母婴结局影响[J]. 中国医学工程, 2020, 28(6): 49–52.
- LU R, CHU R, WANG Q, et al. Role of abdominal aortic balloon placement in Pl anned conservative management of placenta previa with placenta increta or percreta[J]. Front Med (Lausanne), 2021, 14(8): 767748.
- ZHANG H J, DOU R C, LIN L, et al. Risk factors and sonographic findings ssoci ated with the type of placenta accreta spectrum disorders[J]. Zhonghua Fu Chan Ke Za Zhi, 2019, 54(1): 27–32.
- GAO Y, GAO X, CAI J, et al. Prediction of placenta accreta spectrum by a scoring system based on maternal characteristics combined with ultrasonographic features[J]. Taiwan J Obstet Gynecol, 2021, 60(6): 1011–1017.
- JAUNIAUX E, COLLINS S, BURTON G J. Placenta accreta spectrum: Pathophysiology and evidence-based anatomy for prenatal ultrasound imaging[J]. Am J Obstet Gy necol, 2018, 218(1): 75–87.
- BALDWIN H J, PATTERSON J A, NIPPITA T A, et al. Antecedents of abnormally invasive placenta in primiparous women: Risk associated with gynecologic procedures[J]. Obstet Gynecol, 2018, 131(2): 227–233.
- TINARI S, BUCA D, CALI G, et al. Risk factors, histopathology and diagnostic acc uracy in posterior placenta accreta spectrum disorders: Systematic review and Meta- an alysis[J]. Ultrasound Obstet Gynecol, 2021, 57(6): 903– 909.
- MORLANDO M, COLLINS S. Placenta accreta spectrum disorders: Challenges, risks, and management strategies[J]. Int J Womens Health, 2020, 11(12): 1033– 1045.
- EINERSON B D, COMSTOCK J, SILVER R M, et al. Placenta accreta spectrum disorder: Uterine dehiscence, not placental invasion[J]. Obstet Gynecol, 2020, 135(5): 1104–1111.
- LI N, HOU R, YANG T, et al. miR-193a-3p mediates placenta accreta spectrum development by targeting EFNB2 via epithelial-mesenchymal transition pathway under decidua defect conditions[J]. Front Mol Biosci, 2021, 13(7): 613802.
- JANIAUX E, BURTON G J. Placenta accreta spectrum: A need for more research on its aetiopathogenesis[J]. BJOG, 2018, 125(11): 1449–1450.
- MATSUZAKI S, NAGASE Y, TAKIUCHI T, et al. Antenatal diagnosis of placenta a ccreta spectrum after in vitro fertilization-embryo transfer: A systematic review and Meta-analysis[J]. Sci Rep, 2021, 11(1): 9205.
- BACHMANN C, ABELE H, HOOPMANN M. Placenta previa et percreta: A potenti ally life-threatening condition[J]. Diagnostics (Basel), 2023, 13(3): 539.
(收稿日期:2023–04–11)
(修回日期:2024–02–04)
