单侧双通道与经皮椎间孔内镜下治疗腰椎间盘突出症的临床疗效比较
2024-03-14李冬月苏庆军张希诺陶鲁铭
李冬月 苏庆军 张希诺 陶鲁铭 海 涌
(首都医科大学附属北京朝阳医院骨科,北京 100020)
腰椎间盘突出症(lumbar disc herniation,LDH)可引起腰痛、下肢放射性疼痛和麻木,严重者可能造成二便功能障碍或下肢瘫痪。保守治疗无效且影响正常生活者,则需要手术治疗[1]。传统的腰椎手术,如后路腰椎椎板切除、椎管减压固定融合术,可以取得良好的临床疗效,但其对脊柱后方结构的损伤较大,存在较多术后并发症[2-3],如过度破坏脊柱后方的骨结构及韧带导致脊柱失稳[2],对椎旁肌肉的过多剥离导致的术后腰背肌综合征[2],增加邻近节段的活动负荷导致邻近节段退变[3]等。随着脊柱内镜技术和手术器械的发展,在脊柱内镜辅助下治疗LDH逐渐开始在临床上应用,如单侧双通道内镜技术(unilateral biportal endoscopy,UBE)、经皮椎间孔脊柱内镜技术(percutaneous endoscopic lumbar discectomy,PELD)等[4-5],但目前此两种术式治疗LDH的临床疗效的对比研究相对较少。为比较两种手术方式的临床疗效、手术相关并发症、术后影像学表现等,本研究对行UBE和PELD手术治疗的LDH患者进行对比分析,比较两种手术的临床疗效。
1 对象与方法
1.1 研究对象
以2020年3月至2022年3月首都医科大学附属北京朝阳医院骨科收治的87例LDH患者为研究对象,男性33例,女性54例。所有患者术前均有下肢放射性症状。将UBE及PELD的优劣势详细介绍给患者后,由患者自行选择手术方案,其中UBE组39例,PELD组48例。所有患者均获得12个月以上的随访。本研究已通过首都医科大学附属北京朝阳医院伦理委员会的伦理审批,审批号:2020-科-35。所有患者均签署了参与研究的知情同意书。
(1)纳入标准:术前影像学提示为单节段腰椎间盘突出;影像学表现与临床症状相符;症状影响日常生活,保守治疗效果不佳;责任节段无腰椎不稳定(术前过伸过屈侧位X线片示病变节段上下终板角度差<10°或椎体移行距离<4 mm)[6]。
(2)排除标准:多节段腰椎间盘突出者;伴有腰椎滑脱、退变性侧凸或脊柱不稳者;既往腰椎手术病史者;患有腰椎结核、肿瘤、椎间盘感染、强直性脊柱炎、骨折等疾病者;凝血功能异常者。
1.2 基线资料收集
包括患者的年龄、性别、体质量指数(body mass index,BMI)等。
1.3 手术方法
(1)UBE组:全身麻醉后,患者俯卧位,经C臂X线透视确认责任间隙,以上位椎体棘突根部为中心,旁开中线1.5~2.0 cm、上下距离为1.5 cm各做一纵行切口。近端为观察通道切口,置入0°脊柱内镜。远端为工作通道切口,置入操作器械。通过工作通道,用等离子射频电刀分离椎板和黄韧带上的软组织,去除部分椎板边缘、下关节突内侧部分,显露黄韧带上缘及下缘。分离黄韧带并去除,显露硬膜囊,向外侧切除部分上关节突内侧缘,显露神经根。用L型神经拉钩牵开神经根后,摘除游离的髓核组织。探查神经根松弛无受压,确切止血后,撤出器械和内镜,缝合切口。
(2) PELD组:患者俯卧位,C型臂透视确认责任间隙。脊柱正中线旁开10~14 cm,进针倾角与水平线的夹角一般为20°~40°,同时伴有一定头倾角度。采用利多卡因+罗哌卡因的混合液(1∶2比例)15~20 mL对皮下组织、筋膜层、关节突周围进行分层浸润麻醉。将穿刺针穿至下位椎体的上关节突尖端内侧,进针至前端,正位X线位于关节突关节内侧缘,侧位X线位于椎间盘后缘。在进针点处切开皮肤约8 mm,依次逐级插入扩张导杆对软组织进行扩张,应用环锯对关节突成形。置入工作套筒及30°椎间孔镜。去除部分黄韧带,显露神经根,探查神经根下方突出的髓核组织并摘除。沿神经根走行进行探查,确认无明显压迫,射频刀头止血。取出椎间孔镜及工作套筒,缝合切口。
1.4 术后处理
术后当日卧床,均未放置引流管,次日鼓励患者佩戴腰围下床活动,术后1个月内佩戴护腰,术后3个月避免重体力劳动和体育锻炼。
1.5 评价指标
(1)围手术期指标:包括住院时间、手术时间、术中透视次数、出血量、手术前后血红蛋白(hemoglobin,Hb)减少值、随访时间、术后并发症等。
(2)术前、术后1个月、3个月及12个月随访时进行腰腿痛视觉模拟量表(Visual Analogue Scale,VAS)评分和Oswestry功能障碍指数 (Oswestry Disability Index,ODI)评估。
(3)术后12个月应用改良MacNab标准评价临床疗效。
(4)术前和术后12个月进行硬膜囊面积比较[测量腰椎磁共振(magnetic resonance imaging,MRI)责任节段T2加权像轴位硬膜囊面积,由2名放射科医生测量,结果取平均值]。
1.6 统计学方法
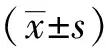
2 结果
2.1 两组患者一般情况
所有患者均顺利完成手术。两组患者的年龄、性别、BMI、手术节段等基线资料比较,差异均无统计学意义(P>0.05),详见表1。
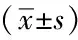
表1 两组患者基线资料比较
2.2 两组患者围术期指标比较
两组患者的手术时间、住院时间、Hb减少值差异均无统计学意义(P>0.05)。UBE组患者术中出血量较PELD组多,UBE组患者术中透视次数少于PELD组,组间差异均有统计学意义(P<0.05),详见表2。UBE组出现1例硬膜囊撕裂,1例椎管内血肿,1例术后下肢短暂性麻木。PELD组出现1例硬膜囊撕裂,2例术后下肢短暂性麻木。两组患者均未发生血管、神经损伤、类脊髓高压反应等相关并发症,切口均一期愈合,无感染病例。
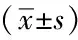
表2 两组患者围手术期相关指标比较
2.3 随访结果
患者随访期12~36个月,其中UBE组平均(18.85±4.15)个月,PELD组平均(19.07±4.87)个月。UBE组2例患者术后12个月复查腰椎MRI,提示椎间盘再次突出,无明显临床症状,均保守治疗。PELD组1例患者术后7个月时再次出现下肢放射性疼痛,复查腰椎MRI提示椎间盘再次突出,保守治疗无效后,予以二次手术治疗。
2.4 两组患者临床疗效比较
两组患者术后、术后3个月、术后12个月时腰痛、腿痛VAS评分和ODI评分均逐渐降低,差异有统计学意义(P时间<0.05),但各指标组间差异均无统计学意义(P组间>0.05),详见表3。
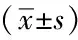
表3 两组患者临床疗效比较
术后12个月,按改良MacNab疗效评定标准,UBE组:优30例,良5例,可4例,优良率89.7%(35/39);PELD组:优36例,良6例,可5例,差1例(二次手术),优良率87.5%(42/48)。两组优良率差异无统计学意义(P>0.05)。
2.5 两组患者影像学结果比较
术前两组患者腰椎MRI轴位硬膜囊面积比较,差异无统计学意义(P>0.05)。术后12个月,两组腰椎MRI轴位硬膜囊面积与术前相较,均明显增大(P<0.05)。两组组间比较,UBE组较PELD组硬膜囊面积增加得更为明显,差异有统计学意义(P<0.05),详见表3。
两种手术方式的典型病例详见图1、2。

图1 采用UBE治疗的L5/S1 LDH术前、术中及术后的影像学资料
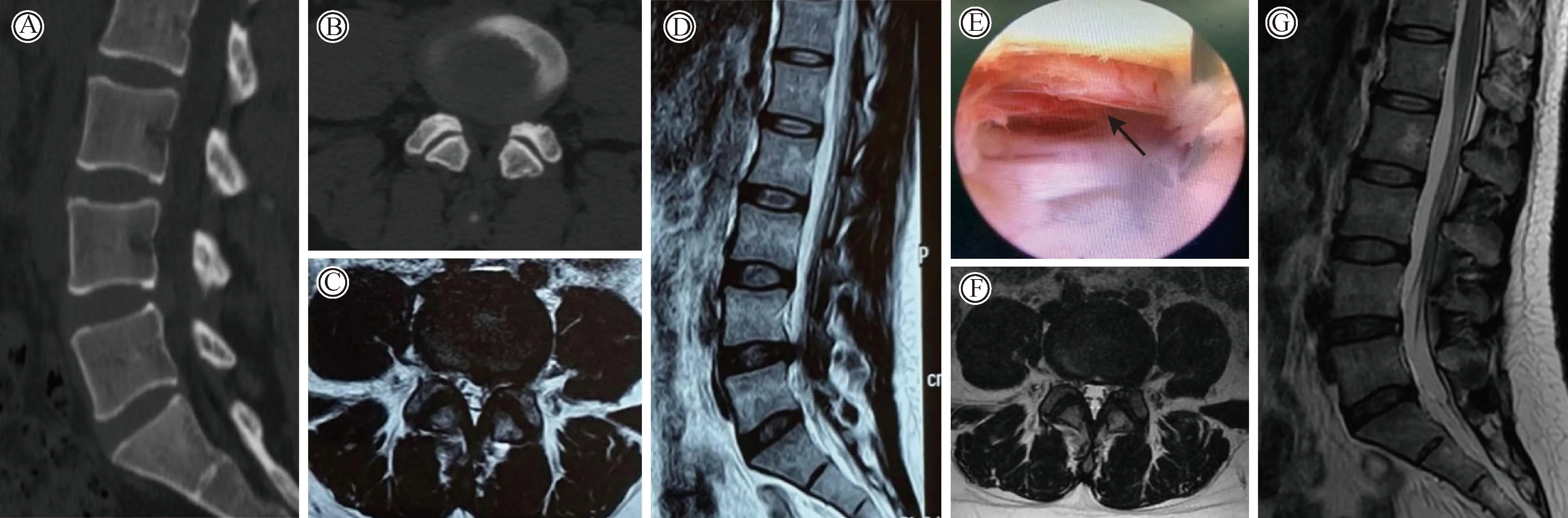
图2 采用PELD治疗的L4/5 LDH术前、术中及术后的影像学资料
3 讨论
LDH是一种常见的腰椎退变性疾病,常伴有下肢放射性症状,如果保守治疗效果不佳,影响日常生活,常需要手术治疗[1]。传统的手术方式是腰椎减压固定融合术,此术式需要进行椎弓根螺钉置入及椎间植骨融合,对患者的局部创伤较大,一定程度的影响腰椎的正常活动,有可能继发邻近节段退变,顽固性腰痛等相关并发症[2-3]。随着脊柱内镜和手术器械的不断发展,脊柱内镜辅助下应用UBE或者PELD术式治疗LDH越来越多,都可取得良好的临床疗效[4-5,7-8]。
PELD治疗腰椎间盘突出症,具有切口微创,局部损伤小,恢复快的优点[4,8]。局部麻醉下进行手术,患者清醒状态,与术者保持交流,可有效避免神经根损伤[8]。PELD手术通道经椎间孔从Kambin三角进入椎管,对关节突关节的破坏小,能够较为完整地保留脊柱稳定结构[9],避免术后脊柱失稳,黄韧带的保留可减少术后神经根周围粘连和瘢痕形成。PELD技术难点在于高效且安全地将内镜放置到目标区域,学习曲线陡峭[10],需要X线透视次数相对较多。侧方入路椎间孔镜为同轴脊柱内镜,手术视野和器械操作方向受通道限制,可移动范围相对小,并且由于高髂嵴、椎弓根、关节突等骨性遮挡[10-11],工作通道放置和调整等操作存在一定困难,存在镜下减压不彻底、椎间盘残留的问题,尤其对于脱出游离型LDH,向近端或远端较大范围的探査椎管和摘除脱出游离的髓核存在一定的困难[10]。
UBE是在腰椎后方棘突旁建立2个经皮通道,一个为内镜观察通道,一个为器械操作通道[7,12-18]。UBE的解剖基础为腰椎椎板间存在间隙,内镜下操作同与传统腰椎椎板开窗髓核摘除原理类似,学习曲线相对平缓[14]。UBE因采用2个通道,各自相互独立,互不干扰,具有较高灵活性和操作空间[13-15]。观察通道由于没有管道限制,手术视野空间更广阔,可以较大范围的调整其位置和角度。操作通道可使用常规手术减压器械,手术效率更高,因无固定通道限制,具有较大幅度的倾斜或摆动,操作范围更加广阔[15]。对于高髂嵴的L5/S1或者脱出游离型LDH的手术治疗,UBE具有较大的优势[16-17],避免高髂嵴对通道的遮挡,可向近端、远端显露并探查椎管,有利于彻底摘除脱出游离的髓核[15]。UBE为全身麻醉手术,对于基础病较多的患者,存在一定的麻醉风险。另外,由于UBE经椎板间入路,显露神经时需切除部分关节突关节,术中需注意对其保护,不宜切除过多[18],避免出现术后脊柱失稳。
本研究中,与术前相比,两组患者术后各个时间点的腰痛、腿痛VAS评分和ODI均显著降低(P<0.05),术后12个月随访时优良率分别为89.7%(UBE组)和87.5%(PELD组)(P>0.05),均获得了满意的临床疗效,显示UBE和PELD均是治疗LDH安全有效的手术方式。UBE组患者术中失血量多于PELD组(P<0.05)。因两种术式均在水介质下进行,目前尚无标准方式统计出血量,采用冲洗0.9%(质量分数)的氯化钠注射液量进行估算,存在一定的误差。因此计算术前术后Hb减少值进行差异比较,或许可能更能准确反映手术失血量。本研究结果显示,两组患者术前术后Hb减少值差异无统计学意义(P>0.05),提示UBE可能不会增加患者的手术失血。UBE组患者术中透视次数显著低于PELD组(P<0.05)。PELD要求手术通道精确的定位于突出的椎间盘区域,因骨性遮挡和突出位置不同而常需调整[10]。UBE为标准通道放置,其定位要求低于PELD,可有效降低患者受到的辐射剂量。术后12个月复查MRI时,提示UBE组术后硬膜囊面积的增加值较PELD组更为明显(P<0.05),可能与后方黄韧带切除后,为硬膜囊膨胀提供了更大的空间有关[19-20]。UBE组复查时出现2例患者影像学椎间盘突出复发而无临床症状,可能与硬膜囊面积增大,神经根后方的组织结构切除,为神经根避让前方压迫提供活动空间有关,从而避免出现临床症状。
综上所述,UBE与PELD治疗LDH均可有效缓解疼痛,改善患者生活质量,获得满意的临床疗效。UBE相较PELD术中的出血量略多,但手术前后Hb减少值差异无统计学意义,提示手术失血量可能对患者的影响相当。UBE术中透视次数更少,可降低患者受到的辐射量,对术后硬膜囊面积的改善更优,为神经根活动提供更大的空间。根据笔者的经验,高髂嵴的L5/S1或者脱出游离型LDH更适合选择UBE。但本研究仍存在一定的局限性,如为回顾性研究、病例数较少、随访时间较短等不足,未来需要通过更多前瞻性、大样本、长期随访研究去补充和证实这一结果。
利益冲突所有作者均声明不存在利益冲突。
作者贡献声明李冬月:研究命题的提出与设计,手术操作,数据获取与分析,论文撰写; 苏庆军:研究过程实施,手术操作,论文把关与审定;张希诺:数据采集与分析; 陶鲁铭:数据分析;海涌:论文把关与审定。
