他汀不耐受的临床诊断与处理中国专家共识
2024-03-07国家心血管病专家委员会心血管代谢医学专业委员会
国家心血管病专家委员会心血管代谢医学专业委员会
他汀不耐受是指患者服用他汀类药物后出现一种或多种他汀类药物相关不良反应,减量或停用他汀类药物可改善,重启后再次出现的临床现象。他汀不耐受的相关报道并非少见,但真实世界中他汀不耐受的临床诊断与处理存在一定的困惑或误区,包括缺乏统一的定义和诊断标准、诊断的把握度偏宽、处理策略欠科学等问题,这在一定程度上阻碍了他汀类药物的科学、合理地使用。据此,本共识全面复习全球他汀不耐受相关研究数据,参考国外他汀不耐受相关指南与共识,提出适合我国人群的他汀不耐受的基本定义,并推荐相应的诊断标准及处理策略,以期改善我国人群他汀类药物的临床应用现状,进而提高动脉粥样硬化性心血管疾病的防治水平。
他汀类药物用于心血管疾病(CVD)一级预防和二级预防的临床价值无可争议,其降低低密度脂蛋白胆固醇(LDL-C)、减少CVD 发病及死亡风险的益处已在大量研究及广泛人群中得到证实,是国内外众多指南一致推荐的血脂管理及防治动脉粥样硬化性心血管疾病(ASCVD)的基石药物[1-3]。
近年来,随着他汀类药物应用人群的不断扩大、新型降脂药物的相继问世,医学信息的可及性增加和大众媒体科普宣讲的普及,有关他汀类药物使用的顾虑有增加趋势,他汀不耐受诊断与处理的问题逐渐突出。尽管国内外多个学术机构/组织相继发布了他汀不耐受相关指南或共识[4-8],但他汀不耐受的定义和诊断标准并不完全一致,致使临床实践中他汀不耐受的诊断与处理尚欠科学,他汀不耐受被高估的情况时有发生[9-10]。多项研究提示,我国人群的他汀类药物使用率和血脂达标率明显低于发达国家,究其原因,主要与患者对他汀类药物相关不良反应的担忧及临床医师对他汀不耐受的诊断与处理欠规范有关[11-12]。
为提高人们对他汀不耐受的科学认知水平,规范他汀类药物的临床使用,提高我国人群血脂达标率,国家心血管病专家委员会心血管代谢医学专业委员会特组成专家组,全面复习他汀不耐受的全球相关研究数据包括中国人群他汀类药物使用和耐受情况的相关资料,参考国外他汀不耐受相关指南与共识,制定了《他汀不耐受的临床诊断与处理中国专家共识》,提出了适合我国人群的他汀不耐受基本定义、科学诊断标准及干预策略,以期改善我国他汀类药物的临床应用现状,提高我国ASCVD 的防治水平。
1 中国人群他汀类药物的应用现状
中国人群血脂异常的患病率高,治疗率、达标率低,这是我国CVD 负担持续加重的主要原因之一[3,13-17]。中国脑卒中筛查与预防项目(CNSSPP)数据显示,40 岁以上居民血脂异常患病率高达43%,其中3.4 mmol/L ≤LDL-C <4.1 mmol/L 者占18.4%,LDL-C ≥4.1mmol/L 者占8.1%,但血脂异常患者中仅18.9%接受降脂治疗,7.2%得到充分控制[13-14]。来自中国心血管病高危人群早期筛查与综合干预项目(China PEACE MPP)的数据显示,74 830 例冠心病和缺血性脑卒中患者中仅19.3%使用他汀类药物[16]。上海一项纳入221 127 例2 型糖尿病患者的调查研究显示,合并ASCVD 患者中51.62%使用他汀类药物[17]。此外,我国患者他汀类药物服用的依从性较差,研究显示,CVD 一级、二级预防人群中,新使用他汀类药物的患者12 个月的平均用药天数仅占总天数的19%,其中66%的患者用药天数占比<20%[18]。另有研究显示,急性冠状动脉综合征患者经皮冠状动脉介入治疗术后5年,他汀类药物使用率已不足40%[19]。
已有研究证实,他汀类药物的体内代谢存在种族差异,相较高加索人,亚洲人使用他汀类药物后血药浓度较高,可能与细胞色素P450(CYP)2D6和CYP2C 活性及阴离子转运多肽1B1(OATP1B1)基因多态性有关[20-22]。他汀类药物的代谢种族差异可能加深了对中国人群应用他汀类药物的安全性顾虑。另外,中国人群的肝炎患病率较高[23],这可能也加重了人们对他汀类药物肝脏安全性的关注。
总体上,中国人群中他汀类药物相关不良反应发生率为7.46%,肝脏症状和肌肉症状发生率均低于1.5%[24]。有研究显示,华裔与非华裔之间他汀类药物的不良反应发生率并无显著差异[25]。目前有关中国人群他汀不耐受的文献较少,难以评估整体情况,且文献中他汀不耐受的诊断标准不一致但整体相对宽松,提示临床中他汀不耐受可能被高估[26-29]。因此,亟待正确识别和处理他汀不耐受,合理使用他汀类药物。有关中国人群应用他汀类药物安全性的汇总分析及随机对照研究见表1。

表1 中国人群应用他汀类药物的汇总分析及随机对照研究中安全性数据
2 他汀不耐受的历史回顾与定义
2.1 他汀不耐受的历史回顾
早在1980年,有学者报道了首例因他汀类药物不良反应导致停药的病例,诊断为纯合子家族性高胆固醇血症的19 岁女性患者在服用极高剂量(500 mg/d)的美伐他汀(mevastatin)后出现四肢近端肌肉无力,血清肌酸激酶(CK)和丙氨酸氨基转移酶(ALT)、天门冬氨酸氨基转移酶(AST)升高,导致治疗中止,停药两周后,不良反应完全消失,随后以剂量200 mg/d 重启他汀类药物治疗,不再出现不良反应[33-34]。1999年,Sirtori 等[35]在研究中首次描述了他汀不耐受患者的纳入标准,即使用他汀类药物后出现肝功能异常、严重横纹肌溶解,对一种或多种他汀类药物存在各种形式的主观不耐受,主要在胃肠道,并拒绝继续使用他汀类药物。2014年,美国国家脂质协会他汀不耐受小组首次定义他汀不耐受:有适当科学证据证明与他汀类药物治疗相关的临床或实验室不良经历,表现为疼痛、损伤或风险,并且停药或减量经证实是合理的[36]。近年来,随着他汀类药物使用数量的快速增长,新型降脂药物的不断问世,临床上对他汀不耐受的关注程度呈增加趋势(图1)。他汀不耐受已成为一个公认的术语,诸多学术机构相继提出了他汀不耐受的定义和(或)诊断标准[3-8]。
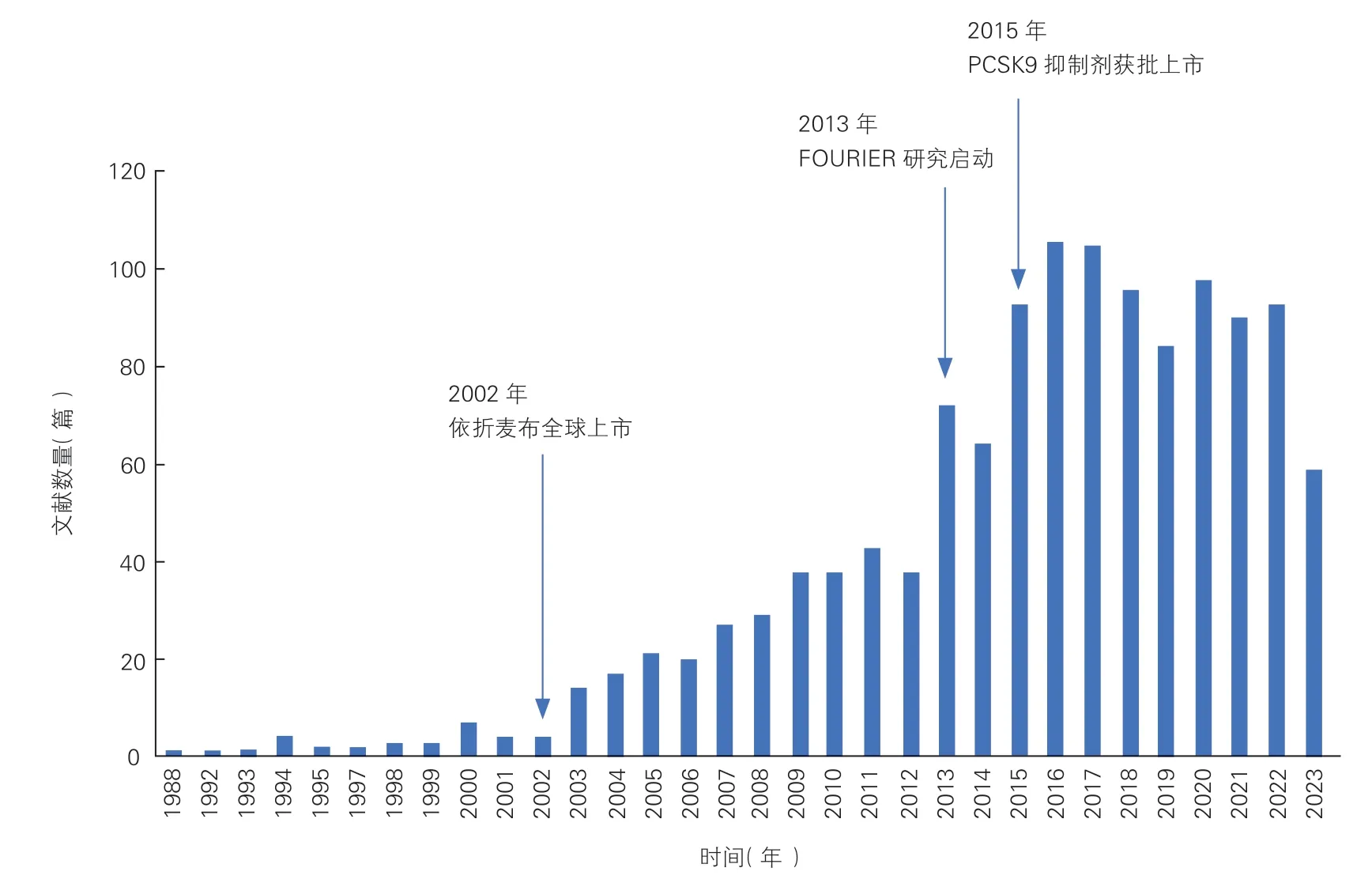
图1 不同年份发表的他汀不耐受文献数量
2.2 他汀不耐受的定义
各个指南或共识中他汀不耐受的定义并非完全一致(表2),加拿大共识工作组的定义最全面,涵盖诊断标准,强调患者 “无法维持指南推荐的治疗目标”,而美国脂质学会、中国台湾脂质与动脉粥样硬化学会则简化了定义。《中国血脂管理指南(2023年)》将他汀不耐受定义为应用他汀类药物后出现与他汀类药物相关的临床不良反应和(或)实验室检查指标异常[3]。

表2 不同学术机构/组织制定的指南或共识中的他汀不耐受定义和(或)诊断标准
本共识综合多种定义,建议将他汀不耐受定义为患者应用他汀类药物后出现一种或多种他汀类药物相关不良反应,可通过减量或停用他汀类药物来改善,重启他汀类药物治疗后则再次出现,导致无法维持指南推荐的治疗目标。
他汀不耐受可分为完全他汀不耐受和部分他汀不耐受,前者是指不能耐受任何种类、任何剂量的他汀类药物,后者是指不能耐受某些他汀类药物的某些剂量。
专家意见 1
他汀不耐受指患者服用他汀类药物后出现一种或多种他汀类药物相关不良反应,经减量或停用他汀类药物可改善,重启后再次出现的临床现象。依程度差异,他汀不耐受可分为完全他汀不耐受和部分他汀不耐受。
3 他汀不耐受的诊断标准
既往他汀不耐受的诊断标准(表2)虽有所不同,但均基于临床表现和实验室检查,目前尚无他汀不耐受的敏感性和特异性的生物标志物,因而诊断时需排除其他因素的干扰,确保他汀类药物的使用与不良反应之间的因果关系。在怀疑他汀不耐受的情况下,医务人员需分析以下四个要素,如同时满足方可诊断为他汀不耐受:
(1)临床表现:主观症状(如肌痛、无力)和(或)客观实验室检查(如CK、ALT、AST)异常。
(2)使用他汀类药物的种类和剂量:患者不能耐受≥2 种他汀类药物,其中一种为最低每日剂量(如阿托伐他汀10 mg、瑞舒伐他汀5 mg、辛伐他汀5 mg、匹伐他汀1 mg、普伐他汀10 mg、氟伐他汀20 mg、洛伐他汀20 mg)[6]。
(3)时间和因果关系:在开始使用他汀类药物或增加剂量后出现不良反应,停药后缓解,再次用药后重新出现。
(4)排除其他可能原因:与其他疾病和药物相互作用相关的可能性较低。
专家意见 2
他汀不耐受的诊断除注重临床表现和实验室检查异常外,需明确他汀类药物的使用与不良反应及检测异常之间的因果关系,且患者不能耐受至少2 种他汀类药物,其中一种为最低每日剂量。
4 他汀不耐受的主要临床表现
他汀不耐受主要表现为用药后出现的不良反应,肌肉不良反应和肝功能异常最为常见[4-8,37]。
肌肉不良反应:包括肌痛、肌炎、肌病和横纹肌溶解,大多数情况下不伴CK 升高。肌肉不良反应的临床表现异质性较大,表现为症状、生物标志物和严重程度存在明显的差异[4,37-39]。应首先排除由慢性体力活动或既往存在的肌肉疾病所致。他汀类药物导致肌肉不良反应的机制尚未完全明确,可能原因包括:抑制蛋白质异戊二烯化过程,细胞膜稳定性下降;增加F-框蛋白32 的表达,促进蛋白质降解,诱导细胞凋亡;抑制参与线粒体电子传递的辅酶Q10 途径,减少三磷酸腺苷(ATP)的产生,增加细胞内活性氧水平,导致氧化应激;促进Ca2+从肌浆网释放,破坏Ca2+平衡及相关信号传导;导致内质网应激和随后的未折叠蛋白反应,诱导细胞凋亡;SLCO1B1基因中的单核苷酸多态性会影响亲脂性他汀类药物的血浆浓度及肌肉症状风险等[39]。此外,为了便于区分和处理不同程度的肌肉不良反应,本共识建议根据CK 升高梯度定义肌肉不良反应的类别和程度[37]。肌痛定义为肌肉疼痛或无力,CK ≤1×正常值上限(ULN);肌炎,1×ULN
肝功能异常:相对常见,主要表现为一过性、无症状的转氨酶升高,ALT/AST 很少超过3×ULN(发生率约1%),严重肝损伤极为罕见(发生率约0.001%)[45]。认识此特点对他汀不耐受的科学诊断十分重要。文献报道,随机对照研究中肝功能异常的发生率与对照组相似[45]。即使用于肝病患者,如非酒精性脂肪肝、慢性丙型肝炎等,他汀类药物也不会明显增加肝损伤风险[46-47]。他汀类药物引起肝损伤的机制很复杂,可能与其影响线粒体代谢途径、增加肝细胞膜转氨酶的通透性等有关,确切机制尚需进一步探索[46]。
值得指出的是,他汀类药物可能引起其他不良反应,如胃肠道不良反应、新发糖尿病等[24,45],但通常不会导致他汀不耐受。
专家意见 3
他汀不耐受主要表现为肌肉不良反应和肝功能异常,后者相对常见,主要表现为一过性、无症状、ALT/AST<3×ULN 的转氨酶升高。他汀类药物相关的其他不良反应包括新发糖尿病等,不列入他汀不耐受的范畴。
5 他汀不耐受的相关因素
5.1 客观因素
他汀不耐受以不良反应为主要表现,因此,任何可能抑制他汀类药物代谢和清除、提高他汀类药物循环水平的内源性和外源性因素,如人口统计学指标、基因多态性、生活方式、临床特征、合并疾病和药物相互作用等,都可能增加不良反应风险,进而导致他汀不耐受(表3)[5,37,39,48-49]。此类观点已在有关他汀不耐受的大型荟萃分析中得到了证实[50]。考虑转氨酶和CK 升高在临床中相对常见,其他药物如糖皮质激素、抗精神病药物以及多种内分泌、风湿免疫、神经系统疾病等均可能导致转氨酶和CK升高,临床中应注意鉴别[39]。
5.2 主观因素
肌肉疼痛以及无力等不良反应的严重程度和能否耐受受患者主观因素的影响,一些可能影响患者主观感受、认知,进而影响他汀不耐受判断的因素,称之为主观因素,主要包括反安慰剂/反药物效应及大众媒体的负面报道导致患者对他汀类药物负面认知等[51]。准确而言,主观因素不应列为他汀不耐受的危险因素,但其可能影响他汀不耐受的诊断与处理,故本共识也略作介绍,以体现共识的完整性。
5.2.1 反安慰剂/反药物效应
回顾他汀类药物安全性相关文献,不难发现不同研究中不良反应发生率差异悬殊,总体上随机对照研究低于观察性研究,同一临床研究的盲法阶段低于开放标签阶段[52],有学者建议用反安慰剂效应,即患者知晓使用“药物”时,因过度担心服药行为本身和(或)对“药物”作用存在消极预期而出现不良反应,来解释这一现象。近期的SAMSON 和StatinWISE 研究也已证实,他汀类药物相关不良反应约90%源自反安慰剂效应,大部分曾被诊断为他汀不耐受的患者仍可继续使用他汀类药物[53-54]。
2022年国际脂质专家小组(ILEP)共识认为非活性物质也具有药理作用,不应简单将不良反应归为反安慰剂效应,进而引入了反药物效应的概念,将其定义为使用阳性药物的患者,盲法阶段和开放标签阶段不良反应频率或强度存在的差异[4]。Penson 等[52]系统回顾了可量化他汀类药物肌肉不良反应的反药物效应研究,入选的5 项研究均显示开放标签阶段他汀类药物治疗者的不良反应发生率更高,38%~78%的他汀不耐受归因于反药物效应。
反安慰剂/反药物效应是人类正常的神经心理学反应,对患者来说是真实存在的。临床医师不应忽视患者对不良反应的担忧,以免降低患者的信任,影响后续治疗[49]。
5.2.2 媒体的负面报道
相较于医师,公众更容易受网站、电视等媒体不客观言论的影响,进而影响他汀类药物使用[55]。丹麦一项全国性研究表明,他汀类药物相关负面新闻报道显著增加早期停药风险,正面报道则与之相反[56]。有时,媒体报道只是一个开始,后续的信息检索可能会进一步加深公众对他汀类药物的负面认知。Khan 等[57]评估了他汀类药物不良反应相关网站数量与他汀不耐受患病情况的关联,发现两者显著相关。这些数据提示,大量负面消息的汇集使患者容易出现错误认知,进而加重反安慰剂效应。
专家意见 4
他汀不耐受的发生与诊断的影响因素较多,主要受客观因素如药物相互作用等的影响。主观因素在他汀类药物不良反应的发生与诊断中起到一定的作用,需仔细甄别。
6 他汀不耐受的临床处理
治疗决策应由医务人员和患者共同决定,充分考虑患者的ASCVD 风险、潜在成本、拟订方案的获益、患者偏好等。当决定处方他汀类药物时,要对患者进行充分的教育,包括药物的用法用量、注意事项、心血管获益、依从治疗的重要性等。要确保患者对他汀类药物治疗的益处有足够了解,尽量减少对降脂治疗的不必要担忧和媒体信息的干扰。当诊断他汀不耐受时,评估可改变的危险因素很重要,纠正这些因素可提高对他汀类药物的耐受性。
6.1 他汀类药物相关肌肉症状的处理流程
肌肉症状的处理流程包括检查、评估、调整、随访监测、再调整等步骤。进行必要的检查是第一步也是最重要的一步,并对症状和危险因素进行综合评估,以明确肌肉不良反应是否与使用他汀类药物有关。建议使用他汀类药物相关肌肉症状临床指数(SAMS-CI)辅助判断(表4):得分<7 分、7~8 分、9~11 分分别为肌肉症状不大可能、可能、很大可能与他汀类药物相关[58]。

表4 他汀类药物相关肌肉症状临床指数(SAMS-CI)量表
评估因果关系和排除潜在影响因素后,继续或停用他汀类药物取决于他汀类药物相关肌肉症状和CK 水平。在开始非他汀类药物治疗之前,应尝试他汀类药物治疗。出现他汀类药物相关肌肉症状和(或)CK >4×ULN 时,需停用他汀类药物,并密切监测。应在症状缓解后恢复他汀类药物使用,并对剂量和种类进行必要的调整。如果再次使用他汀类药物后症状复发,尤其是CK 升高至>4×ULN 时,可减量或联合使用低强度他汀类药物与非他汀类药物(用于部分他汀不耐受)或单独使用非他汀类药物治疗(用于完全他汀不耐受)。他汀类药物相关肌肉不良反应的处理流程见图2。
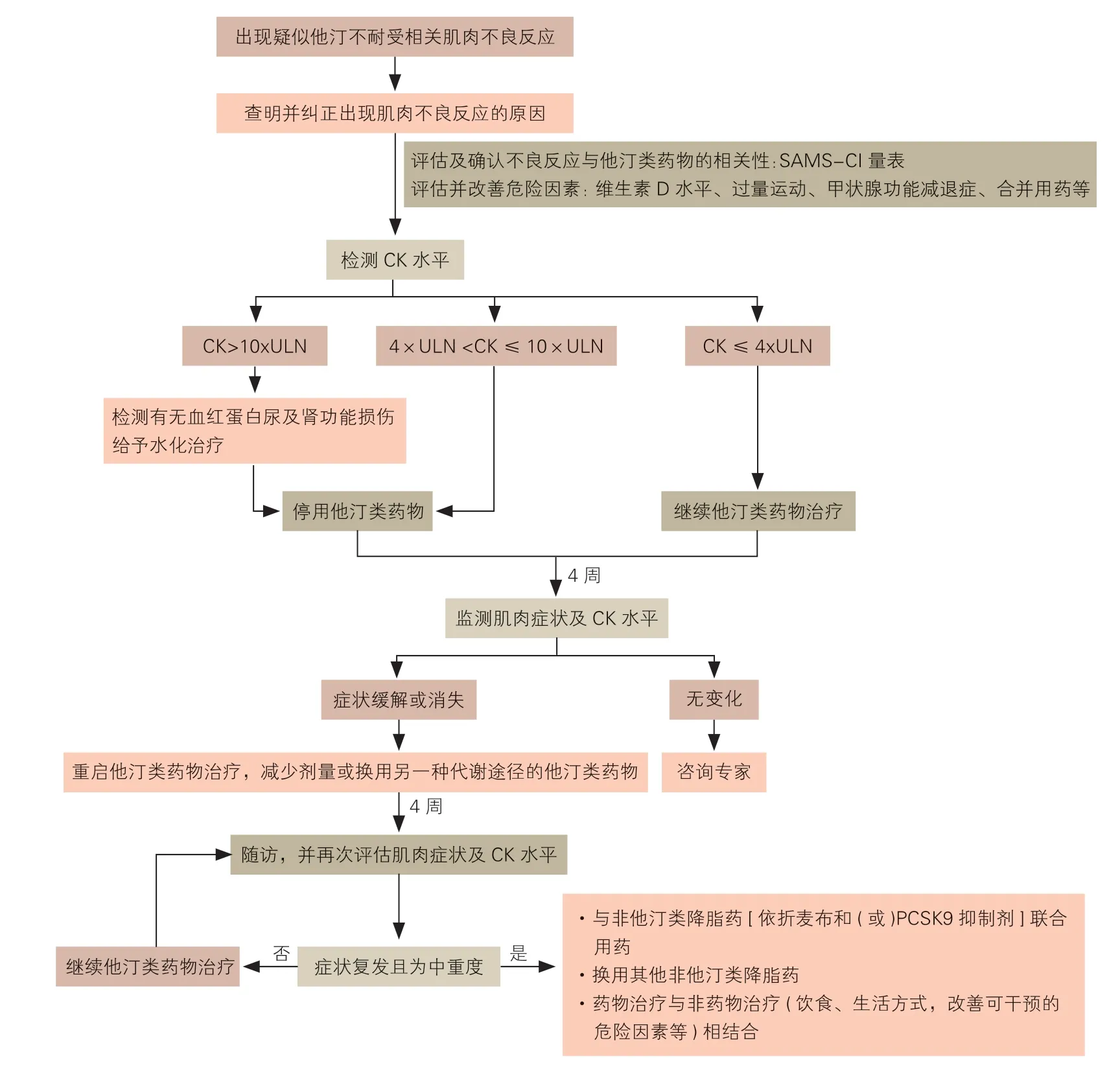
图2 他汀类药物相关肌肉不良反应的处理流程
6.2 肝功能异常的处理流程
如出现转氨酶异常,首先排除危险因素并判断与他汀类药物的相关性。如果ALT/AST 升高至≥3×ULN 及合并总胆红素升高,应酌情减量或停药。如转氨酶升高但ALT/AST <3×ULN,可在原剂量或减量的基础上进行观察,也可换用另外一种代谢途径的他汀类药物[3]。肝功能异常的处理流程见图3[3,5]。

图3 肝功能异常的处理流程
专家意见 5
发现他汀不耐受时,应仔细评估和纠正可改变的危险因素,从而提高患者对他汀类药物的耐受性。如果出现严重不良反应,无论是否与他汀类药物有因果关系,都应及时处理。若出现他汀类药物相关肌肉症状和(或)CK>4×ULN,需停用他汀类药物,并密切监测。若ALT/AST 升高至≥3×ULN 及合并总胆红素升高,应酌情减量或停药,2~4 周后复查转氨酶。
6.3 他汀不耐受患者降脂药物治疗方案的调整
《中国血脂管理指南(2023年)》 强调生活方式干预是中国人群降脂治疗的基础,中等强度他汀类药物作为降脂达标的起始治疗[3]。他汀不耐受患者药物治疗调整方案应遵循这些基本要点。
6.3.1 部分他汀不耐受患者的治疗选择
对于部分他汀不耐受患者,选择基于他汀类药物的调整方案有助于排除虚假的他汀不耐受和防止他汀不耐受再次发生[59-61]。首先,换用另一种他汀类药物,可降低不良反应发生风险、依从性[59]。一些天然制剂已显示出一定的降脂效果,某些情况下可作为他汀类药物的替代或辅助疗法[62]。红曲(血脂康和脂必泰的主要成分为红曲)含有与洛伐他汀结构相似的成分,能有效调节血脂且安全性较好[63]。其次,使用较低剂量的强效他汀类药物,在降低他汀不耐受风险的同时有效降低LDL-C[60]。第三,减少给药频率,可提高耐受性和依从性。系统综述显示,除普伐他汀和洛伐他汀外,他汀类药物隔日治疗通常表现出良好的耐受性和降低LDL-C 效果,尽管在一些研究中LDL-C 降幅小于每日给药[64]。
若LDL-C 不能达标,可在他汀类药物基础上联用非他汀类药物。心血管终点研究已证实,在他汀类药物基础上使用前蛋白转化酶枯草溶菌素 9(PCSK9)抑制剂,可将主要不良心血管事件(MACE)风险降低15%[65-66]。IMPROVE-IT 研究中,他汀类药物联合依折麦布同样可降低MACE 风险,尽管降幅较小[67]。有指南推荐他汀类药物联合依折麦布作为二线治疗,并考虑将PCSK9 抑制剂作为二级预防的联合药物及他汀类药物联合依折麦布治疗后LDL-C 未能达标的联合用药方案[2-3]。
6.3.2 完全他汀不耐受患者的治疗选择
对于完全他汀不耐受患者,需采用非他汀类药物方案。几种非他汀类药物可不同程度地降低LDL-C:胆固醇吸收抑制剂(如依折麦布)降低15%~22%、胆汁酸螯合剂降低18%~25%,PCSK9 抑制剂降低约60%,贝派地酸降低约20%[2,68]。同时,依折麦布、PCSK9 抑制剂和贝派地酸的肌肉不良反应发生率均较低[65-70]。尽管有多种治疗选择,起始中等强度他汀类药物仍是我国人群血脂管理的标准方案。将单用非他汀类药物替代他汀类药物,应视为已确诊的他汀不耐受患者的最后解决方案,而非血脂管理的常规治疗方案(表5)。

表5 他汀不耐受的处理方法
专家意见 6
对于部分他汀不耐受患者,调整他汀类药物种类、剂量、给药频率后通常可继续使用他汀类药物,也可选择天然的他汀制剂,若血脂不能达标应联合非他汀类药物。对于完全他汀不耐受的患者需换用非他汀类药物。
7 结语
他汀不耐受是药物治疗中的专有名词,是他汀类药物治疗的特有现象。他汀不耐受并不罕见,其临床意义是可能影响ASCVD 的整体防治。临床实践中,确诊他汀不耐受需要根据诊断标准进行仔细检查和评估,以排除部分非确诊病例。他汀不耐受主要表现为肌肉不良反应和肝功能异常,但大多数并非他汀类药物所致。因此,对于ASCVD 及高风险患者,应将降低LDL-C 和预防CVD 作为首要目标,科学地诊断和处理他汀不耐受十分重要。与血脂管理目标未能实现的后果相比,他汀相关不良反应风险是次要的。可疑他汀不耐受时,应依据标准流程综合评估,以最大限度地保障他汀类药物的临床效益,同时兼顾安全。这有助于提高我国人群的他汀类药物使用率,减少简单的他汀类药物停用现象,夯实他汀类药物在血脂管理中的基石地位,提升我国人群血脂达标率。
专家组成员(按姓氏笔画排序):王伊龙(首都医科大学附属北京天坛医院),叶平(中国人民解放军总医院),孙艺红(中日友好医院),刘静(首都医科大学附属北京安贞医院),李建军(中国医学科学院阜外医院),李建平(北京大学第一医院),李勇(复旦大学附属华山医院),李悦(哈尔滨医科大学附属第一医院),吴娜琼(中国医学科学院阜外医院),陈红(北京大学人民医院),陈桢玥(上海交通大学医学院附属瑞金医院),汪芳(北京医院),严晓伟(北京协和医院),邹大进(上海市第十人民医院),宋海庆(首都医科大学宣武医院),张澄(山东大学齐鲁医院),周智广(中南大学湘雅二医院),周洲(中国医学科学院阜外医院),祝烨(四川大学华西医院),赵水平(中南大学湘雅二医院),赵冬(首都医科大学附属北京安贞医院),郭远林(中国医学科学院阜外医院),钱杰(中国医学科学院阜外医院),梁春(上海长征医院),彭道泉(中南大学湘雅二医院),程翔(华中科技大学同济医学院附属协和医院),楼敏(浙江大学医学院附属第二医院),窦克非(中国医学科学院阜外医院)
利益冲突:本专家共识旨在提升中国医务工作者及大众对他汀不耐受的正确认知,推动他汀类药物的规范使用,所有描述仅代表专家意见,无任何利益冲突
