孕晚期血清血小板反应蛋白-1、D-二聚体及金属蛋白酶组织抑制物-1水平对瘢痕子宫再次妊娠患者产后出血的预测价值
2024-02-27李相杰任艳芳王玉红张全华管文莉
李相杰,任艳芳,王玉红,张全华,管文莉
(新乡医学院第一附属医院产科,河南 卫辉 453100)
瘢痕子宫是指经历过剖宫产、子宫肌瘤切除术等手术创伤后在子宫内部存有瘢痕组织的子宫[1]。近年来,国内的剖宫产率已高达65.0%,瘢痕子宫再次妊娠的孕妇也越来越多[2]。瘢痕子宫易导致患者发生产后出血(postpartum hemorrhage,PPH)[3],影响3.0%~10.0%产妇的分娩结局,致死人数约占全球孕产妇死亡总数的20.0%[4],因此,对瘢痕子宫再次妊娠孕妇进行PPH预测十分必要[5]。血小板反应蛋白-1(thrombospondin-1,THBS-1)可抑制新血管产生与子宫内膜修复,其表达水平与孕妇发生PPH存在一定相关性[6]。D-二聚体(D-dimer,D-D)水平对孕妇PPH具有一定的预测效能[7]。金属蛋白酶组织抑制物-1(metalloproteinase-1,TIMP-1)是一种可有效抑制细胞外基质降解的酶,当其与基质金属蛋白酶(matrix metalloproteinase,MMP)的平衡被打破时,会诱发子宫内膜损伤[8]。THBS-1、D-D、TIMP-1与瘢痕子宫再次妊娠孕妇发生PPH的相关性研究鲜有报道。因此,本研究检测瘢痕子宫再次妊娠孕妇孕晚期血清THBS-1、D-D、TIMP-1水平,分析三者与PPH的关系,探讨三者对PPH的预测效能,以期为瘢痕子宫再次妊娠孕妇发生PPH的预测与防治提供参考。
1 资料与方法
1.1 一般资料
选择2020年6月至2022年8月新乡医学院第一附属医院收治的108例瘢痕子宫再次妊娠孕妇为研究对象。病例纳入标准:(1)经产妇,且均符合瘢痕子宫诊断标准[9];(2)单胎妊娠,自然受孕,胎位正常;(3)仅有1次子宫下段剖宫产史,且上次剖宫产未发生大出血、切口愈合不良、感染等并发症;(4)年龄>18岁;(5)本次妊娠与上次剖宫产时间间隔超过2 a;(6)无其他下腹受伤及手术史;(7)患者及家属对本研究知情同意。排除标准:(1)合并凝血功能障碍者;(2)合并严重内分泌疾病、感染性疾病、生殖系统肿瘤者;(3)合并其他恶性肿瘤、免疫系统、循环系统、呼吸系统疾病者;(4)合并心、肝、肾等重要脏器严重功能障碍者。顺产产妇生产后24 h内出血量≥500 mL视为PPH,剖宫产产妇生产后24 h内出血量≥1 000 mL的视为PPH[10]。依据是否发生PPH将孕妇分为PPH组(n=21)和非PPH组(n=87)。PPH组年龄24~34(29.37±2.76)岁,体质量指数(body mass index,BMI)17.00~27.43(22.18±2.99)kg·m-2,孕周35~42(38.51±2.18)周;非PPH组年龄21~34(29.22±2.71)岁,BMI16.37~30.58(22.32±3.03)kg·m-2,孕周34~43(38.58±2.09)周。2组孕妇的年龄、BMI、孕周比较差异无统计学意义(P>0.05),具有可比性。本研究获得本院医学伦理委员会审核批准。
1.2 方法
1.2.1 临床资料收集
收集2组孕妇年龄、BMI、孕周、是否为剖宫产、贫血情况、是否合并妊娠期高血压、是否合并妊娠期糖尿病、人工流产次数、生育次数、是否胎盘前置、胎盘粘连、胎盘早剥、胎盘植入、子宫切口撕裂、宫缩乏力、瘢痕厚度、分娩时宫底高度、新生儿是否为巨大儿等临床资料。
1.2.2 2组孕妇血清中THBS-1、D-D、TIMP-1水平检测
采集2组孕妇入院当天肘静脉血5 mL,3 000 r·min-1离心15 min后取上层血清,应用酶联免疫吸附法(enzyme-linked immunosorbent assay,ELISA)检测孕妇血清中THBS-1、D-D、TIMP-1表达水平,ELISA试剂盒购自上海机纯实业有限公司,严格按照试剂盒说明书进行操作。
1.3 统计学处理

2 结果
2.1 2组孕妇临床资料比较
PPH组人工流产次数≥2次、胎盘早剥、子宫切口撕裂、宫缩乏力、瘢痕厚度<0.3 cm占比及血清THBS-1、D-D水平高于非PPH组,血清TIMP-1水平低于非PPH组,差异有统计学意义(P<0.05);2组孕妇的剖宫产、中/重度贫血、合并妊娠期高血压、糖尿病、生育次数≥2次、胎盘前置、胎盘粘连、胎盘植入、分娩时宫底高度≥34.5 cm、新生儿为巨大儿占比比较差异无统计学意义(P>0.05)。结果见表1。
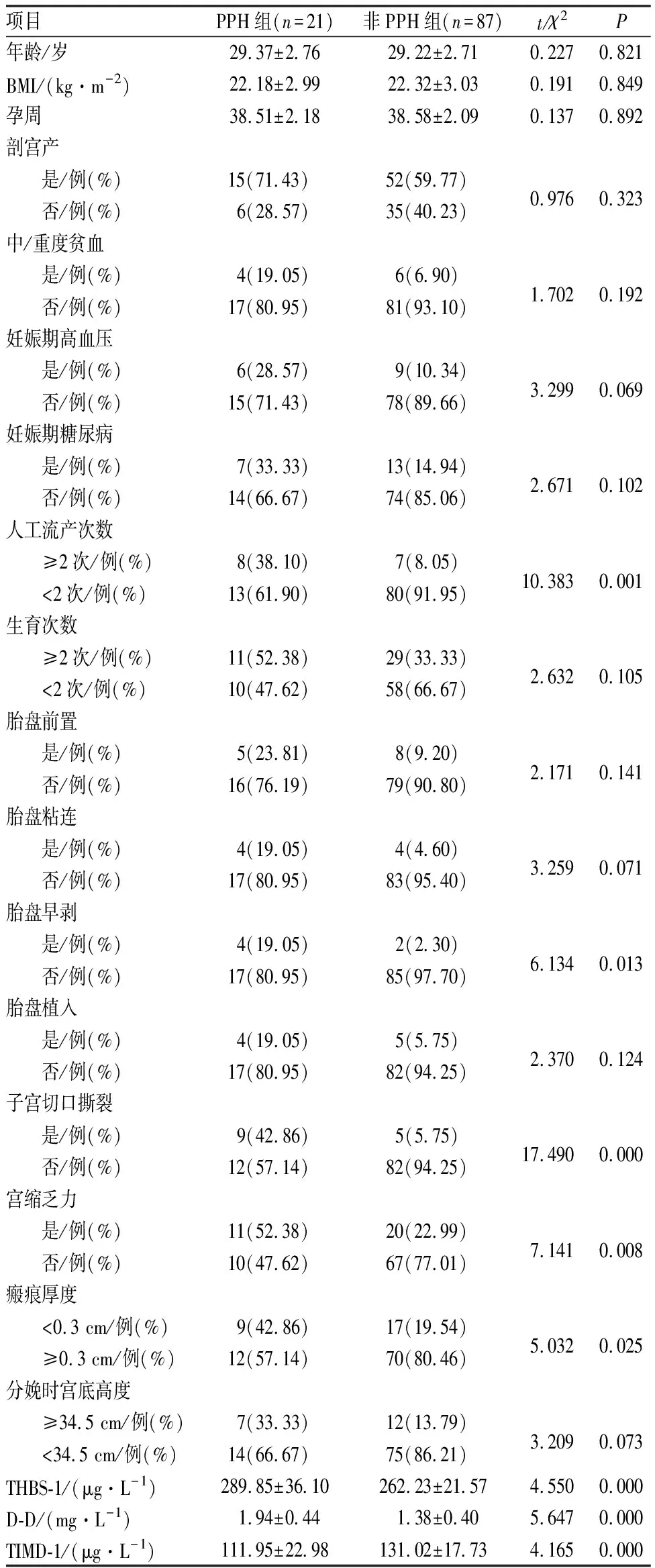
表1 2组孕妇临床资料比较Tab.1 Comparison of clinical data of pregnant women between the two groups
2.2 瘢痕子宫再次妊娠孕妇发生PPH危险因素多因素logistic分析
将表1中差异有统计学意义的项目作为自变量(赋值:人工流产次数≥2次:是=1,否=0;胎盘早剥:是=1,否=0;子宫切口撕裂:是=1,否=0;宫缩乏力:是=1,否=0;瘢痕厚度<0.3 cm:是=1,否=0;THBS-1水平:实测值;D-D水平:实测值;TIMP-1水平:实测值),以瘢痕子宫再次妊娠孕妇是否发生PPH为因变量(是=1,否=0)进行多因素logistic回归分析,结果表明,宫缩乏力、高水平血清D-D和THBS-1是瘢痕子宫再次妊娠孕妇PPH发生的独立危险因素(P<0.05),低水平血清TIMP-1是保护因素(P<0.05)。结果见表2。
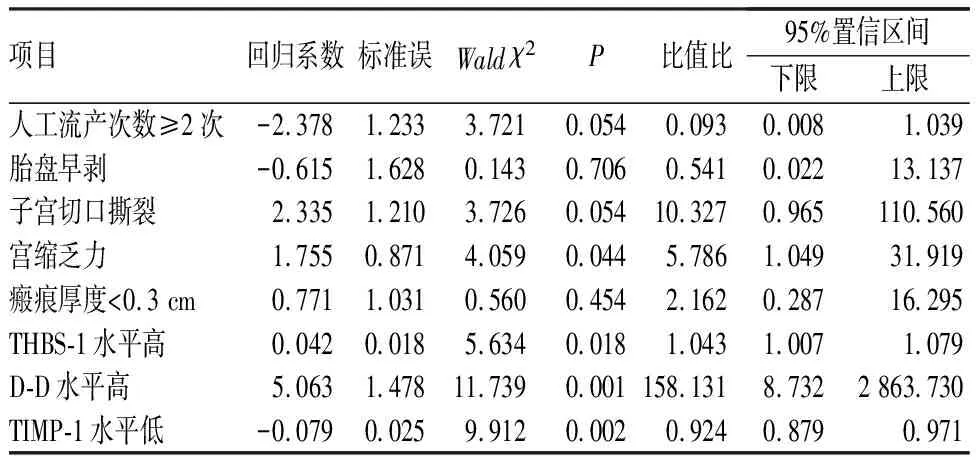
表2 瘢痕子宫再次妊娠孕妇发生PPH的危险因素多因素logistic回归分析Tab.2 Multivariate logistic regression analysis of the risk factors for PPH in re-pregnant women with scarred uterus
2.3 血清THBS-1、D-D、TIMP-1水平对瘢痕子宫再次妊娠孕妇发生PPH的预测价值
血清THBS-1、D-D、TIMP-1单独及三者联合预测瘢痕子宫再次妊娠孕妇发生PPH的曲线下面积(area under cure,AUC)分别为0.775、0.818、0.733、0.923,敏感度分别为66.67%、61.90%、57.14%、95.24%,特异度分别为88.51%、89.66%、90.80%、85.06%。三者联合预测瘢痕子宫再次妊娠孕妇发生PPH的AUC大于THBS-1、D-D、TIMP-1单独预测,差异有统计学意义(P<0.05);单独THBS-1、D-D、TIMP-1预测瘢痕子宫再次妊娠孕妇发生PPH的AUC两两比较差异无统计学意义(P>0.05)。结果见图1和表3。
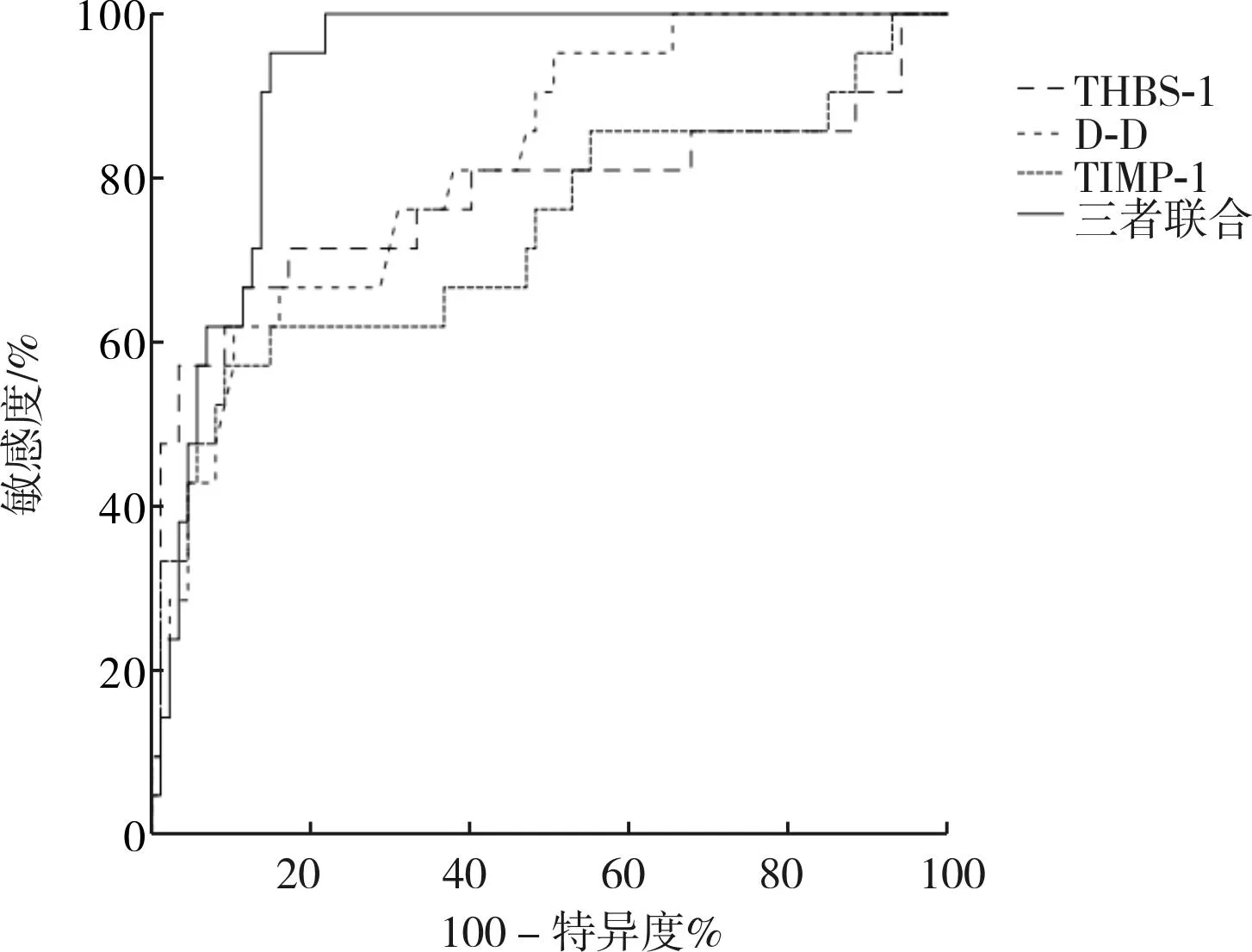
图1 血清THBS-1、D-D、TIMP-1水平预测瘢痕子宫再次妊娠孕妇发生PPH的ROC曲线Fig.1 ROC curves of serum THBS-1,D-D,TIMP-1 levels in predicting PPH in re-pregnant women with scar uterus
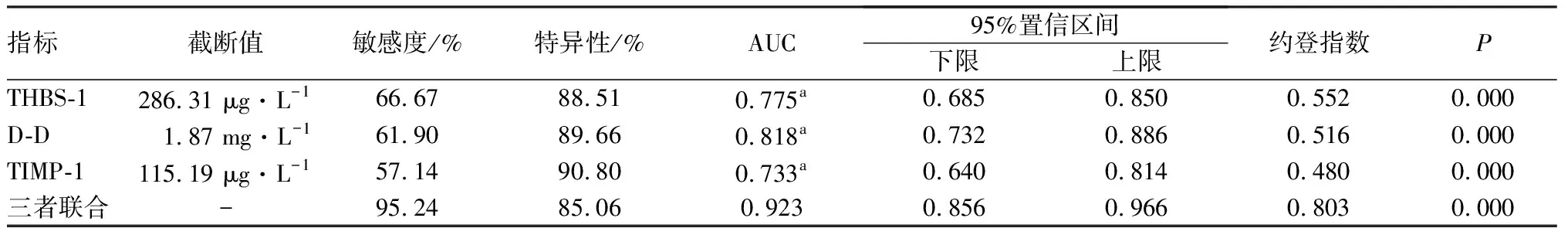
表3 血清THBS-1、D-D、TIMP-1对瘢痕子宫再次妊娠孕妇发生PPH的预测效能Tab.3 Predictive efficiency of serum THBS-1,D-D,and TIMP-1 levels for PPH in re-pregnant women with scarred uterus
3 讨论
PPH是一种主要由凝血功能异常、子宫收缩乏力、胎盘因素以及软产道损伤等因素导致的产科疾病,其发病快、进展迅速、病因多、机制复杂,严重时可导致失血性休克等并发症,危及患者生命[11]。瘢痕子宫由于子宫下段肌肉收缩乏力,在再次妊娠时会增大PPH发生的风险[12],增加孕产妇不良妊娠结局发生概率;因此,探索可预测瘢痕子宫再次妊娠孕妇PPH发生的血清指标并及早实施针对性治疗对于改善孕妇预后具有重要意义。
THBS-1是由15号染色体q15区基因编码合成、相对分子质量为45 000的多功能多肽,具有调控血管生成、激活血小板、修复组织损伤等作用[13]。ABURIMA等[14]研究表明,凝血功能启动会激活血小板α颗粒,使其释放储存的THBS-1,导致血清THBS-1水平升高。张亚崴等[15]研究报道,复发性流产患者血清THBS-1呈高表达,高表达的THBS-1可竞争性结合血管内皮生长因子(vascular endothelial growth factor,VEGF)受体,通过降低VEGF的活性来抑制新血管产生。本研究结果显示,PPH组孕妇孕晚期血清THBS-1水平显著高于非PPH组。推测THBS-1水平升高可抑制子宫内膜血管新生与子宫内膜修复,导致子宫出血风险增加;提示,高THBS-1水平是PPH发生的危险因素。另外,本研究结果显示,THBS-1预测瘢痕子宫再次妊娠孕妇发生PPH的截断值为286.31 μg·L-1,敏感度、特异度、AUC分别为66.67%、88.51%、0.775;这表明,血清THBS-1水平对瘢痕子宫再次妊娠孕妇发生PPH具有一定预测效能。
D-D是反映机体凝血功能的主要标志物,机体凝血功能异常时会导致D-D水平升高,增加产后出血的风险[16]。王留香等[17]研究报道,妊娠期间的产妇多存在凝血功能亢进,机体内凝血因子表达水平会升高,形成高凝状态,D-D可反映机体凝血功能亢进状态,D-D水平越高,表示凝血功能亢进越显著;过度的凝血功能亢进会导致凝血因子过度损耗,甚至形成血栓,导致凝血功能障碍,更易导致PPH发生。有研究报道,发生PPH的瘢痕子宫患者产前血清D-D水平高于未发生PPH者,且D-D对瘢痕子宫患者发生PPH具有良好的预测效能[18]。本研究结果显示,PPH组孕妇孕晚期血清D-D水平显著高于非PPH组;提示,高表达D-D可能通过促进凝血功能障碍引发PPH,D-D水平升高是孕妇发生PPH的危险因素。另外,本研究结果显示,孕晚期血清D-D水平预测瘢痕子宫再次妊娠孕妇发生PPH的截断值为1.87 mg·L-1,敏感度、特异度、AUC分别为61.90%、89.66%、0.818;这提示,血清D-D水平可作为预测瘢痕子宫再次妊娠孕妇发生PPH的参考指标。
TIMP-1对MMP具有特异性抑制作用,TIMP-1/MMP平衡是维持细胞外基质产生与降解平衡的关键,子宫内膜细胞外基质降解会导致子宫内膜修复受阻、出血时间延长,而TIMP-1可抑制细胞外基质降解,促进子宫恢复[19]。唐连敏等[20]研究显示,TIMP-1/MMP平衡的破坏会导致血管基底膜降解、血管通透性升高、完整性降低,增加PPH风险。本研究发现,PPH组孕妇孕晚期血清TIMP-1水平显著低于非PPH组;提示,TIMP-1可抑制子宫内膜细胞外基质的降解,低表达TIMP-1可导致子宫内膜的修复受阻,低TIMP-1水平是PPH发生的保护因素。本研究发现,孕晚期血清TIMP-1水平预测瘢痕子宫再次妊娠孕妇发生PPH的截断值为115.19 μg·L-1,敏感度、特异度、AUC分别为 57.14%、90.80%、0.733;提示血清TIMP-1对瘢痕子宫再次妊娠孕妇PPH发生具有一定预测价值。本研究还表明,血清THBS-1、D-D、TIMP-1联合预测瘢痕子宫再次妊娠孕妇PPH的敏感度、特异度、AUC分别为95.24%、85.06%、0.923,AUC显著大于三者单独预测;这表明,三项血清指标联合对瘢痕子宫再次妊娠孕妇PPH发生具有较高的预测价值。
4 结论
孕晚期血清THBS-1、D-D、TIMP-1是瘢痕子宫再次妊娠孕妇发生PPH的独立影响因素,且均可作为瘢痕子宫再次妊娠孕妇PPH发生的预测指标,三者联合对预测瘢痕子宫再次妊娠孕妇发生PPH具有较高价值。但本研究样本量偏少,且未深入分析THBS-1、D-D、TIMP-1参与PPH的具体机制,还需后期进一步研究。
