硬膜外分娩镇痛产妇产间发热风险预测模型的构建与验证
2024-02-23钱夏丽于建海刘皓昕李彩娟崔晓花
陈 晨,钱夏丽,于建海,刘皓昕,李彩娟,崔晓花
南京医科大学附属妇产医院(南京市妇幼保健院),江苏 210001
硬膜外分娩镇痛是目前公认的最常用、安全、有效 的分娩镇痛方法之一,但多项随机对照试验及队列研究均发现,硬膜外麻醉与产间发热有密切联系[1-2]。硬膜外分娩镇痛产妇产间发热(epidural-related maternal fever,ERMF)的 概 念 是1989 年在The Lancet杂 志 上首次提出[3],平均发生率约为26%[4]。分娩期间无论何种原因导致的产妇体温过高都会增加新生儿脑病、肺透明膜病、胎粪吸入的风险,同时也会增加不必要的围产期抗生素使用(约30%),并可能延长住院时间[5-7]。ERMF 的病因学尚不明确,缺乏与感染相关的证据支持,有研究指出,产间发热可能与非感染性因素有关[8-9]。因此,探索安全、有效的ERMF 预防措施是目前的研究热点。当前国内外研究多局限于对ERMF影响因素的分析,而指导护理人员对高危产妇进行个体化评估的预测模型鲜有报道。本研究通过探讨ERMF 的危险因素,构建ERMF 风险预测模型并进行验证,为临床工作人员早期识别产间发热风险提供评估工具,从而优化分娩阶段的护理管理,降低产妇的产间发热率。
1 对象与方法
1.1 研究对象
采用前瞻性研究方法,便利选取2022 年1 月—2022 年10 月在江苏省某三级甲等妇产医院产房接受硬膜外分娩镇痛的产妇为研究对象。纳入标准:1)美国麻醉医师协会(ASA)分级Ⅰ级或Ⅱ级;2)孕周≥37周、足月、单胎、头位产妇,无妊娠相关疾病,如妊娠高血压、妊娠糖尿病,无传染病(如乙型病毒性肝炎、梅毒);3)分娩镇痛前胎心率监护无异常(胎心110~160/min),具有良好的胎盘功能和阴道试产条件;4)要求硬膜外镇痛,无硬膜外麻醉禁忌证,如凝血功能异常、穿刺部位感染;5)初始体温正常。排除标准:1)有严重心、肺、肝、肾功能障碍者,合并上呼吸道感染、下生殖道感染、泌尿系统感染等感染性疾病的产妇;2)存在精神与智力方面问题,不能配合研究者。脱落标准:研究过程中除发热原因转剖宫产者。本研究模型构建拟纳入14 个自变量,建模组样本量为自变量的5~10 倍[10],依据Del Arroyo 等[4]的 研 究 结 果,ERMF 的 发 生 率 为20%~30%,考虑10%~20%的样本丢失,根据计算公式:N=α×10×(1+0.1)/b,α为自变量数,b为疾病发生率,预计建模组样本量为:14×10×(1+0.1)/0.2=770 例。因此,本研究最终纳入2022 年1 月—7 月住院的780 例 产 妇 作 为 建 模 组,2022 年8 月—2022 年10 月住院的170 例产妇作为模型的验证组。本研究经本院医学伦理委员会批准,并与产妇签署知情同意书。
1.2 研究方法
1.2.1 调查工具
通过查阅国内外文献[11-12]及咨询相关领域专家,在预调查的基础上,制定ERMF 的危险因素调查表,包括3 个部分,共14 个指标,1)产妇个体因素:年龄、体质指数、胎次;2)产程相关指标:有无胎膜早破(PROM)、阴道检查次数(产科医生操作)、阴道指检次数(助产士操作)、缩宫素使用、有无使用产钳、胎膜早破至分娩结束时间、有无羊水污染、胎儿体重、产程;3)麻醉相关因素:罗哌卡因用量、舒芬太尼用量。
1.2.2 硬膜外镇痛方法与ERMF 的诊断标准
所有产妇均采用程控硬膜外间歇脉冲注入技术联合病人自控镇痛模式进行硬膜外分娩镇痛。镇痛泵配方为0.08%罗哌卡因注射液(10 mL:100 mg,浙江仙琚制药股份有限公司)和0.4 μg/mL 枸橼酸舒芬太尼注射液(1 mL:50 μg,宜昌人福药业有限责任公司)的混合液150 mL,镇痛泵设置首剂量为10 mL,脉冲剂量每次10 mL,脉冲间隔1 h,自控剂量每次8 mL,间隔时间30 min。本研究在产妇实施硬膜外分娩镇痛后,每小时进行体温监测,当鼓膜温度≥38 ℃时[13]则诊断为产间发热。
1.2.3 资料收集与质量控制
本研究为前瞻性研究,由1 名麻醉科主治医师与5名麻醉科主管护师进行资料收集。研究开始前,对资料收集者进行统一培训,确保所有成员了解资料收集的方法与意义,调查表在分娩结束时完成,并由专人保管。收集数据由双人独立录入Excel 软件,并交叉核对。
1.3 统计学方法
采用SPSS 22.0 软件进行数据分析,定性资料用例数、百分比(%)表示,组间比较采用χ2检验;满足正态分布的定量资料用均数±标准差(±s)表示,两组间比较采用独立样本t检验;采用Logistic 回归分析,确定ERMF 独立危险因素,得出预测公式,构建风险预测模型。采用受试者工作特征(ROC)曲线评价该模型的预测效能,采用Hosmer-Lemeshow 检验评价该模型的拟合优度。以P<0.05 为差异有统计学意义。
2 结果
2.1 产妇一般资料及ERMF 发生的单因素分析
建模组780 例产妇中有148 例发生ERMF,发生率为19.0%。根据产妇是否发生ERMF 将建模组分为ERMF 组和非ERMF 组,两组胎膜早破、阴道指检次数、使用缩宫素、产程、胎膜破裂至分娩结束时间、罗哌卡因与舒芬太尼用量比较,差异有统计学意义(P<0.05),详见表1。
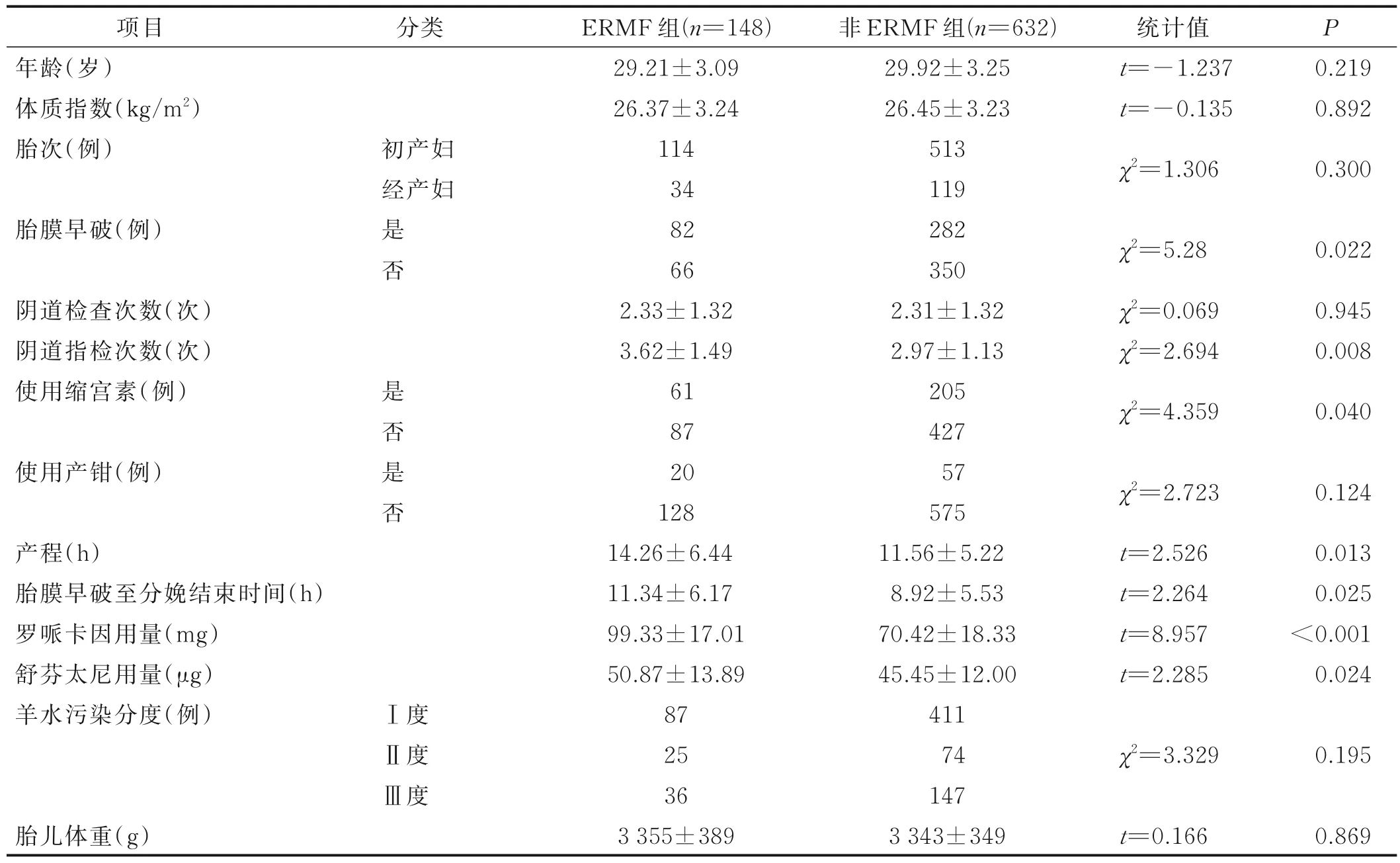
表1 产妇一般资料及ERMF 发生的单因素分析
2.2 ERMF 发生的Logistic 回归分析
将单因素分析中有统计学意义的7 个变量(胎膜早破、阴道指检次数、使用缩宫素、产程、胎膜破裂至分娩结束时间、罗哌卡因用量、舒芬太尼用量)作为自变量,以硬膜外分娩镇痛中是否发生ERMF 作为因变量进行Logistic 回归分析,结果显示,阴道指检次数、使用缩宫素、产程、胎膜破裂至分娩结束时间、罗哌卡因用量以及舒芬太尼用量是产妇发生ERMF 的危险因素(P<0.05),详见表2、表3。

表2 变量赋值方式
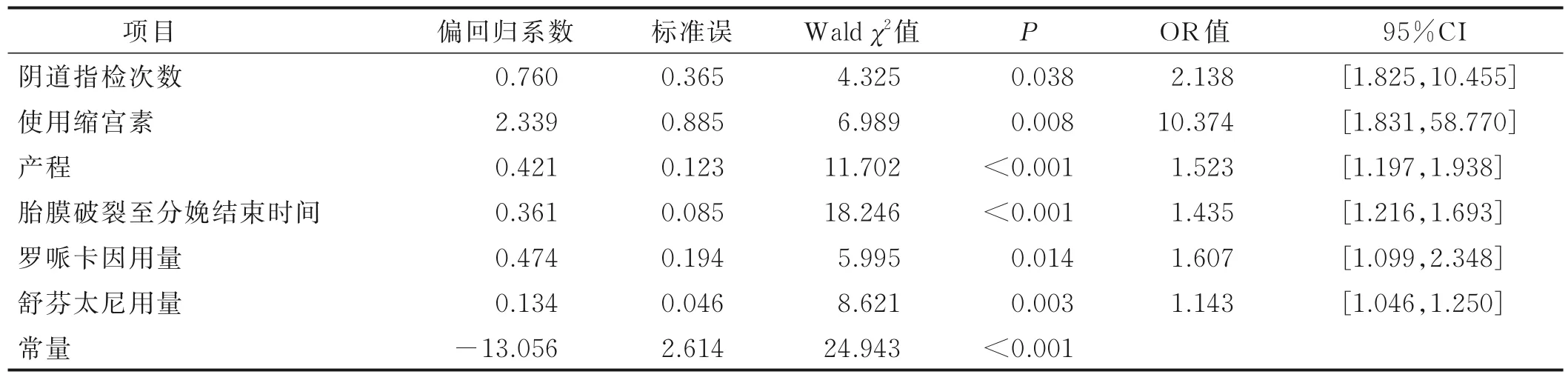
表3 产妇发生ERMF 多因素的Logistic 回归分析结果
2.3 产妇ERMF 发生预测模型的构建与预测效能
根据Logistic 回归分析结果,采用Hosmer-Lemeshow 拟合优度检验评价该模型,P=0.981>0.05,提示该模型的拟合程度较好。采用ROC 曲线评估模型的准确性,ROC 曲线下面积(AUC)为0.987[95%CI(0.976,0.998),P<0.001]。约登指数为0.888,灵敏度为0.912,特异度为0.796,提示该硬膜外分娩镇痛产妇ERMF 预测模型预测效能良好,详见图1。

图1 产妇ERMF 发生预测模型的ROC 曲线
2.4 产妇ERMF 发生预测模型的临床应用效果验证
验证组170 名产妇中35 名发生ERMF,发生率为20.6%。模型灵敏度为0.886,特异度为0.785,验证组模型的ROC 曲线下面积为0.893[95%CI(0.855,0.931),P<0.001]。详见图2。

图2 验证组ROC 曲线
3 讨论
3.1 构建ERMF 预测模型具有科学性与临床实用性
本研究构建的模型ROC 曲线下面积为0.987,灵敏度为0.912,特异度为0.796,预测准确度较高,可以应用于临床护理工作的早期预警。ERMF 可能会影响产妇与新生儿的妊娠结局[14-15],通过本模型的建立,医护人员对高危发热产妇进行早期识别,从而实施相应的护理措施,包括填写预警单、加强巡视与体温监测并进行风险分层管理模式,从而降低ERMF 的风险。
3.2 ERMF 预测模型相关危险因素
3.2.1 阴道指检次数与使用缩宫素是发生ERMF 的危险因素
本研究结果显示,阴道指检次数与使用缩宫素是ERMF 的2 个独立因素,与汪琳等[16]的研究结果一致。本研究中对产妇进行阴道探查的操作分为阴道检查与阴道指检,前者为产科医生操作,在产妇产程进展过程中或者胎心监测有异常时才进行的检查;后者为助产士操作,本院产房规定在待产室的产妇每隔2 h 或者胎心监护变异时需进行检查。本研究中阴道检查次数对于ERMF 发生,差异无统计学意义(P=0.945),而由助产士进行的阴道指检却是ERMF 发生的独立因素。随着产程时间的延长,阴道指检的次数增加,虽然阴道指检是临床观察产程进展的重要检查手段,但是频繁的阴道指检会给产妇带来不适感以及破坏阴道生态平衡,增加宫腔感染风险导致ERMF 的发生[17]。缩宫素可以促进子宫收缩,从而缩短产程,被广泛地应用于临床之中。Fuchs 等[18]研究发现,缩宫素可促使宫颈释放前列素E2(PGE2),而前列素E2 对下丘脑体温调节中枢具有升温作用,与本研究结果一致。Boie 等[19]的一项多中心、双盲、随机对照试验发现,在保证正常子宫收缩的环境中,常规停止缩宫素的刺激会显著降低胎心监护变异风险。因此,对于高危ERMF 的产妇,医护人员必须严格遵守无菌操作原则,掌握阴道检查指征,产科医生也要权衡利弊更合理地使用缩宫素。Messina 等[20]提出,可以将超声下阴道检查纳入产程,作为辅助工具以更好地评估产程进展,减少不必要的阴道检查。
3.2.2 胎膜破裂至分娩结束时间与总产程越长越容易发生ERMF
胎膜给胎儿发育提供了密闭的生长环境,胎膜一旦破裂,羊水流出,破坏阴道内环境,对胎儿的保护作用就会减弱,随着暴露时间的延长,一些致病菌会上行感染进入宫腔从而引起发热。产程过长对ERMF 的影响已经被多项研究[12,16,21]证实,产程过长会给产妇生理与心理上带来巨大的压力,长时间的体力透支可触发产妇机体免疫反应,从而增加发热的风险;另一方面,胎头长时间对胎盘的压迫导致胎盘水肿与缺血的风险增加进而引起感染导致发热。因此,临床医护人员对于破膜时间长于12 h 或产程长于15 h 的产妇可给予连续的体温监测,在保证母婴安全的前提下尽量缩短产程。王甜等[22]研究表明,在第一产程中给产妇提供温水足浴与中医情志相结合的护理可促使产妇全身肌肉松弛,避免出现宫颈抵抗力,加强结缔组织伸张性,从而缩短产程。张苏玉等[23]研究建议,在充分评估母婴状态情况下,可以在第二产程实施站立位接产从而缩短第二产程时间。护理人员还应关注产程过长产妇的营养支持,鼓励低误吸风险产妇经口摄入能量,利于缩短产程[24],从而降低ERMF 发生率。
3.2.3 局部麻醉药与阿片类药物的使用剂量与ERMF 发生呈正相关
研究表明,局部麻醉药的浓度与ERMF 发生有关,局部麻醉药的浓度越高发生ERMF 的风险越大[25-26]。本研究使用相同浓度的罗哌卡因与舒芬太尼注射液,但是随着产程的延长镇痛药的剂量也随之变多,罗哌卡因和舒芬太尼使用剂量也是ERMF 发生的独立影响因素。Wohlrab 等[27]研究发现,罗哌卡因剂量依赖性增加白细胞介素-6(IL-6)、白细胞介素-8(IL-8)和前列素E2 的释放,导致发热。在临床工作中,对于预测为高危ERMF 的产妇可以在保证产妇镇痛满意度的基础上减少局部麻醉药物的使用,通过陪伴分娩、呼吸与放松技术等非药物性镇痛方法[28],缩短产妇产程,降低ERMF 风险。
4 小结
本研究分析了ERMF 的危险因素并建立了预测模型,包括阴道指检次数、缩宫素使用、产程、胎膜破裂至分娩结束时间、罗哌卡因以及舒芬太尼用量7 个因素,通过验证该预测模型具有较好的区分度和校准度,对于识别高危产妇具有一定的预测价值,可以给临床护理工作提供借鉴与参考。但本研究还存在一些局限性,首先本研究为单中心研究,不同妇产医院对于阴道指检的次数可能有不同的护理规定,产房的物理环境也存在差异;其次,Sun 等[29]的研究发现,评估脉搏灌注指数(PI)值可用于预测ERMF,并为预测ERMF 提供一个截断值。本研究并未纳入脉搏灌注指数。因此,未来还需要开展多中心的研究进一步完善预测模型,以给母婴创造更加安全的分娩环境。
