超声多参数Z-评分联合模型评估胎儿生长受限的价值研究
2024-01-25王超王启荣安立强贾建军杨艳艳王璇
王超 王启荣 安立强 贾建军 杨艳艳 王璇
1滨州市第二人民医院超声二科 山东滨州 256800;2滨州市沾化区妇幼保健计划生育服务中心妇产科;3滨州市第二人民医院新生儿重症监护病房
胎儿生长受限(fetal growth restriction,FGR)是胎儿不能达到其生长潜力的一种病理状态,是导致胎儿和新生儿死亡和患病的重要原因[1]。孕期筛查FGR并尽早采取干预措施具有重要临床价值。超声检查是筛查、诊断和监测FGR的有效手段,但目前超声评价FGR的方法尚未完全统一。1984年以来Hadlock标准广泛用于胎儿体质量估算 (Estimated fetal weight,EFW),对于评估FGR具有较高的准确度[2-5]。但根据Hadlock标准所构建的百分位数法正常参考值范围为半定量法,存在当目标参数实测值超出正常参考值范围上界值或低于下界值时无法描述其离散趋势等弊端。Z-评分(Z-score)是近年快速发展和应用的一种数据规范化且具有度量偏倚标准化的良好处理方法,可以弥补百分位数法的应用缺陷。本研究统计出生后确诊为FGR胎儿的超声参数并计算Z-评分,采用Logistic回归方程构建胎儿超声单参数Z-评分与多参数Z-评分联合预测模型,通过与Hadlock标准比较,探讨各模型评估胎儿FGR的价值。
1 对象和方法
1.1一般资料 回顾性分析2017年1月~2020年12月我院收治的88例单胎、孕22~29周的FGR孕妇临床资料,选取同期年龄、产次、妊娠合并症等一般资料基本匹配的非FGR孕妇作为对照。纳入标准:(1)所有孕妇均有明确末次月经日期或早孕期根据头臀长估算孕周;(2)孕期排畸检查均未发现胎儿存在结构畸形;(3)孕妇年龄为22~35周岁;(4)孕22~29周;(5)所有孕妇档案和临床资料均完整且均顺利分娩;(6)所有孕妇均为首次诊断为FGR。排除标准:(1)年龄>35周岁的高龄产妇;(2)孕期并发严重妊娠疾病导致无法继续妊娠者或孕期死胎或新生儿出生后存活但出院前未存活;(3)新生儿出生后诊断患有重大疾病者。
1.2胎儿体质量估算方法 检索超声PACS系统中入组胎儿的双顶径(biparietal diameter,BPD)、股骨长度(femur length,FL)、腹围(abdominal circumference,AC)以及头围(head circumference,HC),按照Hadlock-I公式对胎儿体质量进行估算。Hadlock-I公式:Log10EFW=1.3596-0.00386×AC×FL+0.0064×HC+0.00061×BPD×AC+0.0424×AC+0.174×FL[g,cm][2-5]。EFW百分位数(estimated fetal weight centile,EFWc)是指EFW与同胎龄胎儿标准体重比较的百分位数。
1.3胎儿一般生物学参数、多普勒血流参数测量及Z-评分计算 分析所有孕妇22~29孕周的超声测量参数,超声设备为Philips IU22,凸阵探头,中心频率3.5MHz,由2名主治医师进行测量。胎儿一般生物学超声参数包括BPD、HC、AC和FL,根据ISUOG指南测量[6]。胎儿多普勒血流参数包括:大脑中动脉搏动指数(middle cerebral artery pulsatility index,MCA-PI)、脐动脉搏动指数(umbilical artery pulsatility index,UA-PI)和脑-胎盘比(cerebroplacental ratio,CPR),根据ISUOG的产科多普勒超声实践指南测量[7]。测量过程严格遵守ISUOG指南及标准,各参数取三次测量均值。将所获取的胎儿BPD、HC、AC、FL和MCA-PI、UA-PI、CPR测量参数,根据其相应胎龄正常胎儿超声参数的总体均数和标准差计算Z-评分。Z-评分计算公式如下:Z-评分=(各参数实际测量值-相应胎龄各参数总体均数)/相应胎龄各参数标准差。
1.4研究方案的伦理批准 本研究参考《个体预后与诊断的多因素预测模型的透明报告》(TRIPOD)[8]进行,经滨州市第二人民医院医学伦理委员会批准(编号:2021-1001),为充分保护入组孕妇和新生儿的信息及隐私,免除书面知情同意。

2 结果
2.1两组胎儿Hadlock标准和超声参数Z-评分比较 FGR组EFW、EFWc及CPR、AC、HC/AC各参数的Z-评分均明显低于非FGR组,UA-PI、MCA-PI的Z-评分高于非FGR组,差异均具有统计学意义(P<0.001)。见表1。
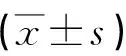
表1 两组胎儿Hadlock标准和超声参数Z-评分比较
2.2二分类Logistic回归联合预测模型的构建 采用二分类Logistic回归评估胎儿超声参数Z-评分对发生FGR的影响。结果显示,UA-PI[OR=1.77,95%CI:(1.403,2.233)],P=0.002]、MCA-PI[(OR=4.496,95%CI:(2.324,8.697),P<0.001]均为发生FGR的影响因素,UA-PI-Z-评分和MCA-PI-Z-评分每增加1个指数,患FGR的风险分别增加0.77倍、3.496倍。见表2。

表2 Logistic回归方程中的变量及OR值
以FGR发生情况为因变量(发生=1,未发生=0), Z-评分(UA-PI、MCA-PI)为自变量,进行Logistic 回归拟合,得到回归方程为:Logit(P)=1.685+0.548(UA-PI-Z-评分)+0.654(MCA-PI-Z-评分),进一步以回归方程中概率值P拟合联合预测模型。
2.3Hadlock-EFWc、超声单参数Z-评分和联合模型预测FGR的能力比较 Hadlock-EFWc、超声单参数Z-评分和联合模型预测FGR的灵敏度、特异度、阳性预测值(positive predictive value,PPV)、阴性预测值(negative predictive value,NPV)、约登指数和ROC曲线下面积(AUC)详见表3、图1。

图1 Hadlock-EFWc、超声单参数Z-评分和联合模型预测FGR的ROC曲线
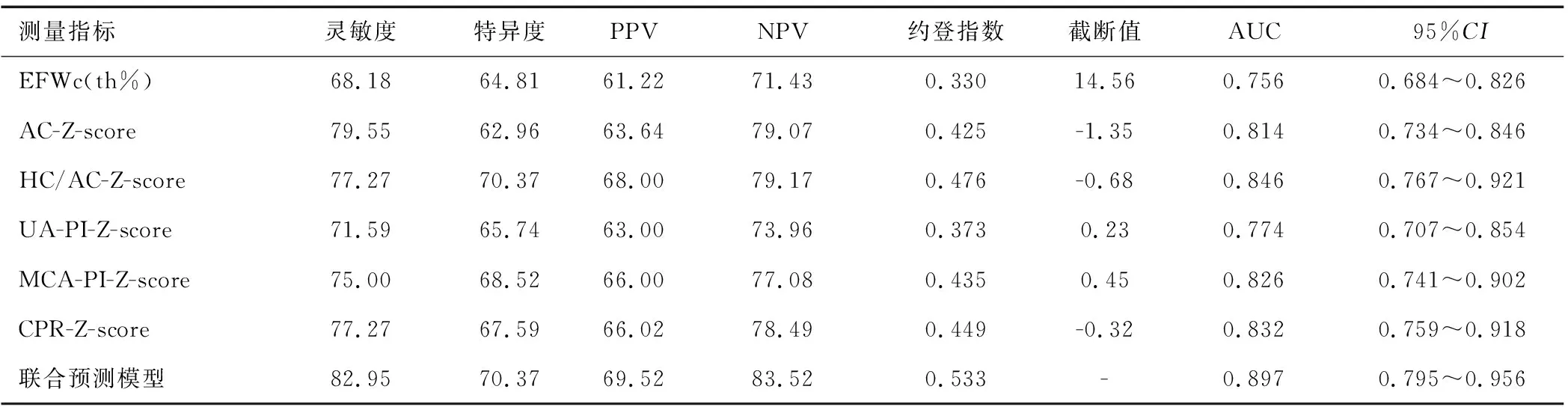
表3 Hadlock-EFWc、超声单参数Z-评分和联合模型预测FGR效能比较
联合模型预测FGR的灵敏度为82.95%、PPV为69.52%、NPV为83.52%、约登指数为0.533、AUC为0.897,95%CI:(0.795,0.956),均高于Hadlock-EFWc和各单参数Z-评分。联合模型预测FGR的特异度与HC/AC-Z-评分相同,均为70.37%。
3 讨论
早期准确诊断FGR、进行宫内动态监测并及时终止妊娠,对改善胎儿和新生儿围产期妊娠结局和远期并发症至关重要[9-10]。但目前针对FGR的诊断标准一直存在争议,临床上尚未发现孕期可以准确评估FGR的方法,往往是在胎儿出生后才能确诊。有研究显示约75%的FGR在出生前无法预测其发生风险,在低危妊娠中,由于对胎儿FGR的警惕性较低,出生前诊断率更是低至15%[11-12]。超声检查是观察胎儿宫内生长发育的最常用手段,但常规超声测量胎儿生长发育指标仍存在较大的误差。Z-评分是一种对偏倚进行标准化度量的数据规范化处理方法,可以明确测算出原始数据在参照人群平均水平中的偏离程度,因此比百分位数法更为准确的判断数据准确性[13]。本研究运用Z-评分对各超声参数进行分析,以评估其偏离相应孕龄均值程度,并构建多参数预测模型,以期可以准确评估FGR。
本研究通过比较Hadlock标准和超声单参数Z-评分预测FGR的评估效能,发现Hadlock-EFWc预测FGR的截断值为14.56th%,高于国内外指南中推荐的10%[9-10]。可能与本研究入组孕妇的民族和地域较为局限、样本量较小、新生儿体质量标准制定方法以及样本属性存在差异有关。
UA血流参数作为重要的胎儿超声监测指标,对于预测FGR具有重要临床意义。超声发现脐动脉舒张末期血流缺失(absent end-diastolic velocities,AEDV)和舒张末期血流反向(reversed end-diastolic velocities,REDV)提示胎儿已发生严重缺氧,是胎儿循环系统恶化征象,其罹患APO的风险显著增加,同时新生儿死亡率也显著增加[9-10,14]。UA-AEDV和UA-REDV多发生于早发型FGR,而少见于晚发型FGR[14];与晚发型FGR相比,UA血流参数预测早发型FGR的准确性和临床价值更高[15-17]。MCA属于大脑Willis环的主要分支,可以准确反映大脑组织的血氧供给情况。当胎儿发生FGR时,常表现为MCA-PI降低,是胎儿机体为增加其脑组织血液供应以保护大脑组织的补偿机制,为缺氧时的脑保护效应[18-19]。CPR为代表供应大脑和腹部脏器的两条主要血管阻抗和速度反比关系的指数,作为比值参数,共同干扰因素被同步消除,其预测效能优于单一UA或MCA,成为胎儿发育状况的最佳预测指标[20]。研究结果显示CPR-Z-评分的AUC为0.832,95%CI:(0.759,0.918),评估价值明显高于UA-PI、MCA-PI的Z-评分,与上述研究结果一致。
AC和HC/AC是与胎儿体质量估测具有相关性的指标,一定程度上可以反映胎儿在子宫内的生长发育状况。孕32周以后,AC可较好地反映脂肪堆积和肝糖原储备两个过程,是评估胎儿生长发育的敏感参数,此时期评估FGR的灵敏度和准确性最佳[21]。HC/AC比值同步反映了胎儿颅脑和腹部的生长速率,对预测FGR有一定意义。应用HC/AC能够发现对称型和非对称型FGR两种表型,但预测非对称型的价值更大。非对称型FGR其HC正常,而AC低于正常,HC/AC比值增高明显。Riyami NA等[22]纳入107例早发型FGR,对胎龄<33孕周的数据进行回顾性分析,有62例(58%)的HC/AC比值升高(≥第95th%),提示早发型FGR更容易出现非对称表型,HC/AC对早发型FGR具有良好的预测效能。本研究选用AC、HC/AC的Z-评分对FGR进行预测,结果显示FGR组两项评分均明显低于非FGR组,ROC曲线分析显示两者均具有较佳预测价值,AC、HC/AC的AUC分别为0.814,95%CI:(0.734,0.846)和0.846和95%CI:(0.767~0.921),与前人研究结果一致[21-22]。
本研究在各超声单参数预测FGR的基础上构建了多参数Z-评分联合预测模型,与Hadlock-EFWc及各超声单参数Z-评分比较,其预测FGR的灵敏度为82.95%、特异度为70.37%、PPV为69.52%、NPV为83.52%、约登指数为0.533、AUC为0.897,95%CI:(0.795,0.956),其预测效能最佳。
综上所述,Hadlock-EFWc和各超声单参数Z-评分预测FGR均具有较高的临床价值,但联合模型的预测效能优于Hadlock-EFWc和各超声单参数,为预测FGR提供了更好的方法。
