中重度急性胆源性胰腺炎合并胰周积液行胆囊切除术的恰当时机选择
2024-01-13邵志林谢姗王振杰邱兆磊李磊徐志鹏宋琦
邵志林,谢姗,王振杰,邱兆磊,李磊,徐志鹏,宋琦
(1. 蚌埠医学院第一附属医院急诊外科,安徽 蚌埠 233000;2. 蚌埠医学院第一附属医院神经外科,安徽 蚌埠 233000)
急性胆源性胰腺炎(acute biliary pancreatitis,ABP)是以胆道系统疾病为原发病因的急性胰腺炎统称,占急性胰腺炎发病率的50%以上,也是临床常见的外科急危重症[1]。而胆道结石诱发的胰腺炎在第一次发作后通常会再次复发,因此早期有效的外科干预是临床外科医生的常用方法。但当其合并胰周积液时处理不当,如早期不恰当的手术等,可能会促使胰周积液继发感染,从而出现败血症等一系列并发症,甚至导致患者死亡[2]。对于胰周积液,目前普遍认为中重度急性胆源性胰腺炎患者应常规行腹部CT检查,以便达到直观观察胰周积液的目的[3]。且有研究表明胰周积液的演变过程中,胰腺周围积液和假性囊肿有部分可自发吸收[4]。但就经验观察,尤其是院外随访期间,临床医师常常做不到动态观察胰周积液变化,以至于忽略部分患者胰周积液可能会自行消退,若在胰周积液吸收之前进行早期手术,可能增加胰周积液并发感染的风险,降低胰周积液自行消退的可能。鉴于以上原因,本课题组认为患者应该在胆囊切除术前确认胰周积液是否自行吸收,也可通过穿刺等方法协助治疗,但有创操作仍有促进胰周积液并发感染的可能,故穿刺需要慎重。有文献报道[5],单纯性急性胰腺炎的早期手术是安全的,而重症急性胰腺炎的早期手术感染并发症的发生率极高。
近年来,快速康复医疗理念逐渐兴起,急性胆源性胰腺炎合并胰周积液早期手术时机的选择也变得尤为重要。恰当的手术时机一方面可使临床诊疗更加规范明确,有利于控制和改善患者病情;另一方面,也可减轻炎症反应,降低并发症的发生率,促进患者恢复[6-8]。但临床上对于中重度急性胆源性胰腺炎合并胰周积液行胆囊切除术时机选择的研究较少,因而本研究将2020年6月至2023年6月本院收治的中重度急性胆源性胰腺炎患者所取得的疗效进行对比,以期找到恰当的手术时机。
1 资料与方法
1.1临床资料 研究对象为2020年6月至2023年6月在本院急诊外科收治的中重度急性胆源性胰腺炎160例,所选患者均符合Ranson指标超过5的中重度急性胰腺炎诊断标准。治疗病例资料均得到患者本人知情同意并签字,同时获得蚌埠医学院第一附属医院医学伦理委员会的批准。排除标准: ①在入院前已经放置经皮穿刺引流管;②对需要紧急手术和坏死物质清除术的患者同时进行了胆囊切除术;③重症急性胰腺炎在疾病的早期死亡的患者。
1.2治疗方法 (1)除基础对症支持治疗外,入住我科的患者均需动态行腹部CT监测,以便可直观评估胰周积液变化情况。(2)经皮穿刺引流指标:①胰周积液伴感染的患者;②严重的营养和代谢紊乱,生命体征不平稳,需行经皮穿刺引流稳定生命体征,利于康复的患者。值得注意的是,对于行经皮穿刺引流的患者均需观察此操作是否会引起感染等并发症,以及后续需行CT检查来确定胰周积液问题是否彻底解决。(3)观察组,即延迟手术组,在观察期间胰周积液自然吸收后进行手术,若胰周积液持续6周以上,则同时行胆囊切除和假性囊肿引流手术治疗。需要观察注意的是:在胆囊切除术前随访期间,特别注意有无急性胰腺炎复发。(4)早期胆囊切除组:即在确定胰周积液消退或假性囊肿持续6周之前进行胆囊切除术的患者。
1.3观察指标 两组患者治疗后对胆囊切除术的并发症,包括胆囊切除术后住院时间以及胆囊切除术之后需要再次介入治疗。对再次手术和再次住院情况进行评估。对假性囊肿治疗的并发症进行评估,包括假性囊肿复发、感染等。同时也监测了住院时间。
1.4统计学方法 采用SPSS 23.0对数据进行分析。计数资料采用百分率(%)表示,对两组并发症的发生率比较采用χ2检验;计量资料两组间比较采用独立样本t检验,以P<0.05为差异有统计学意义。
2 结果
2.1两组胰周积液发生情况和吸收情况比较结果 此次所有中重度胆源性急性胰腺炎患者中,共有128例有胰周积液。观察组患者胰周积液发生率高于早期胆囊切除组,但差异无统计学意义(P>0.05);观察组自行吸收率高于早期胆囊切除组(P<0.05),见表1。

表1 两组胰周积液发生情况和吸收情况比较结果
2.2两组经皮穿刺引流和穿刺后出现感染发生率比较 观察组经皮穿刺引流术低于早期胆囊切除组(P<0.001);感染后穿刺率低于早期胆囊切除组(P=0.030);穿刺后感染率低于早期胆囊切除组(P=0.018),见表2。
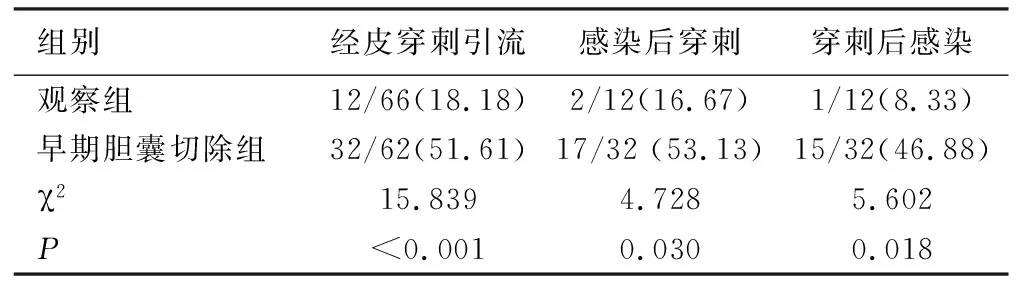
表2 两组经皮穿刺引流和穿刺后出现感染发生率比较
2.3两组患者再手术、再住院治疗发生率和术后并发症比较 早期和延迟胆囊切除术治疗的两组患者均未出现患者死亡,且接受延迟胆囊切除术治疗的患者中没有复发性急性胰腺炎的发作。观察组患者胆囊切除术后再干预、再住院治疗发生率、术后并发症均低于早期胆囊切除组(P<0.001),见表3。
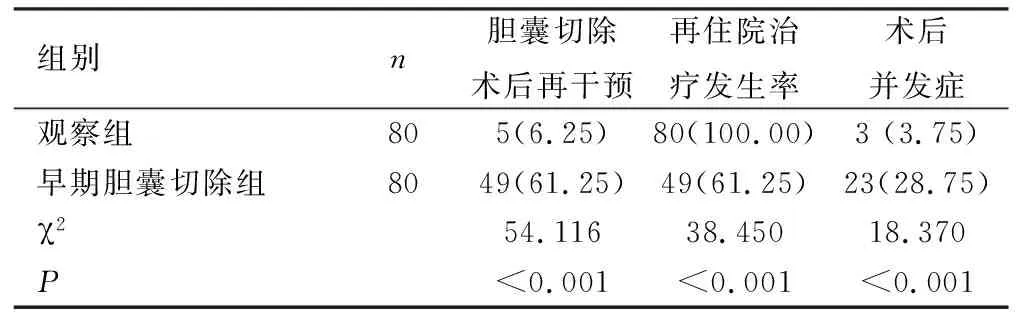
表3 两组患者再手术、再住院治疗发生率和术后并发症比较
2.4两组患者的住院时间、ICU护理完成后的住院时间以及假性囊肿明确治疗后的住院时间比较 观察组住院时间、ICU外的住院时间均少于早期胆囊切除组(P<0.001),见表4。
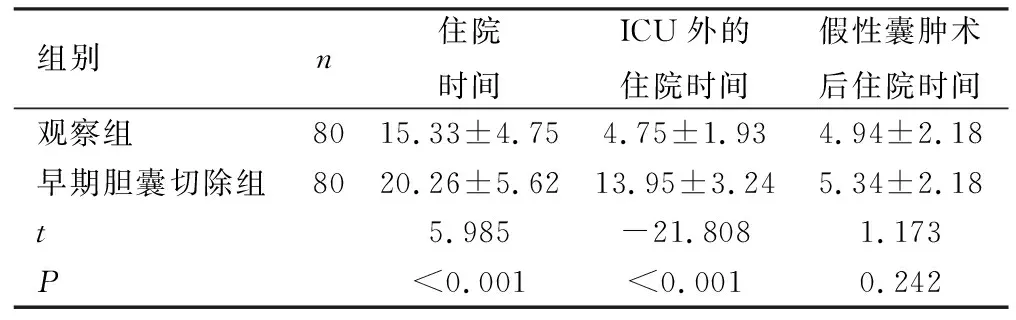
表4 两组患者的总住院时间、ICU外住院时间和最终手术治疗后的住院时间比较 单位:d
3 讨论
急性胆源性胰腺炎关键机制在于胆道系统结石经过胆胰共同开口时引起胰管高压,导致胰蛋白酶原被激活,继而引发胰腺细胞肿胀坏死,从而加重胰管阻塞,形成级联放大的恶性循环,致使胰腺炎发作[9]。急性胆源性胰腺炎的相关研究很多,但都集中于重症监护方面,而在外科治疗方面多局限于早期轻度急性胆源性胰腺炎行胆囊切除术,或者在胰腺坏死后伴感染等不得已情况下实施外科手段进行干预治疗[10]。目前针对中重度急性胆源性胰腺炎合并胰周积液的患者研究较少,特别对于其进行胆囊切除术的恰当时机的研究更少。
急性胆源性胰腺炎发作后有必要进行胆囊切除术,等待手术时间越长会额外增加胰腺炎复发的风险[11]。现今临床上常见的做法是轻度急性胆源性胰腺炎的患者症状控制后进行胆囊切除术,对于中度至重度胰腺炎的患者,动态观察为主要治疗手段,但在疾病观察随访过程中,具体手术时机尚无确定时间。中重度胆源性胰腺炎在胆囊切除术的时机选择上必须考虑胰周积液,特别是假性囊肿[12]。目前普遍共识是在发现假性囊肿后6周以上,通过影像学观察其是否自行消退或等待囊肿壁充分“成熟”[13],再行进一步介入干预。但胆源性胰腺炎的患者需要早期行胆囊切除术与胰周积液的6周观察时间相冲突,因此在临床实践中,针对中重度胆源性胰腺炎伴胰周积液是否需要立刻行胆囊切除术或经皮穿刺等外科干预没有明确的指南或者共识。有研究表明:重症胰腺炎发作后的胆囊切除术应该推迟3周以上,因为有感染性并发症的风险,在胰腺炎发作后即刻进行胆囊切除术的患者中,感染性并发症发病率较高[14]。本次研究结果证实早期胆囊切除术可能会增加假性囊肿感染。
本次研究评估了延迟胆囊切除术的安全性,同时观察胆源性胰腺炎伴胰周积液的情况。数据表明,延迟胆囊切除术组的患者相对比早期行胆囊切除术组是安全的。
与62例早期胆囊切除术患者中需要经皮穿刺引流术的32例相比(51.61%),延迟胆囊切除术组的患者只有18.18%的患者需要经皮穿刺引流术,在接受早期胆囊切除术组的患者中,有一半以上的患者在中重度急性胰腺炎发作后出现积液。胰周积液并发感染的发病率在早期胆囊切除术组的发病率明显增高。推测造成这种差异的原因是胆囊切除术增加了腹腔污染和假性囊肿伴感染的风险。因此如果在行早期胆囊切除术前忽略胰周积液是不合适的,因为可能需要第二次介入手术,而且还可能将无菌性胰周积液转化为感染性的胰周积液。
在延迟胆囊切除术组中使用了经皮穿刺引流术。穿刺引流的适应证是无菌性感染,但仍有2例患者在穿刺引流之前就发生胰周积液感染。12例患者性经皮穿刺引流,虽然他们的生命体征基本稳定,但营养状况极差,在此种状态下贸然进行手术风险极大,所以经皮穿刺引流作为初始治疗和最终手术治疗之间的桥梁。这种介入治疗通常有利于患者营养状态的改善,并在最大程度上允许患者出院在家休养[15],并且建议此类患者优先使用此种治疗方案以最大程度上增加手术的安全性。
本次研究也有不足之处,首先病人数量偏少,证据上略显单薄;其次由于患者院外带管也有发生感染、护理不当等风险,对于此类患者也加强了健康宣教。延迟胆囊切除术组的患者在假性囊肿吸收后进行腹腔镜胆囊切除术,并发症少,总住院时间短。延迟胆囊切除术组胆囊切除术后的住院时间要短得多,而早期胆囊切除术患者需要再次干预的发生率要高得多。研究结果为动态观察胰周积液和延迟胆囊切除术的治疗方案策略提供了证据,表明中重度急性胆源性胰腺炎合并胰周积液的患者延迟胆囊切除术是优先选择的治疗方案。
