罕见大体积(223 g)前列腺孤立性纤维性肿瘤腹腔镜下根治性切除术
2024-01-12廖佳靖刘晓华徐亚文
廖佳靖,刘晓华,杜 伟,郭 凯,徐亚文
1南方医科大学珠江医院泌尿外科,广东 广州 510282;2广州市海珠区沙园街社区卫生服务中心,广东 广州510280
对于早期局限性前列腺恶性肿瘤,根治性切除术是指南推荐的治疗方法[1],腹腔镜下根治性切除已成为开放手术的替代方案,具有精细操作、创伤小、术后并发症少等优点,腹腔镜手术中,前列腺肿瘤的大小将直接影响手术效果,由于局限性前列腺肿瘤患者初始症状不明显,待出现临床症状时前列腺体积已明显增大,为后续的治疗带来极大困难。前列腺体积被认为是术后不良并发症和肿瘤复发的预测因素[2],大体积肿瘤将导致手术视野受限、操作空间狭小,影响操作,增加手术难度[3]。本文旨在通过报道1例巨大罕见前列腺孤立性纤维性肿瘤的同时分享腹腔镜下处理大体积前列腺肿瘤的相关诊疗经验。
1 材料和方法
1.1 临床资料
患者男性,67岁,2023年1月因“突发排尿困难半天”由社区卫生服务中心转诊我院,给予留置导尿,泌尿系彩超提示前列腺体积增大,形态失常,内见实性低回声包块,大小7.9 cm×6.7 cm×7.4 cm,边界可见,内部回声明显不均,内可探及多发小无回声区,考虑前列腺体积增大伴实性占位,遂收入院治疗。直肠指检:前列腺可触及一巨大质硬结节,触感似橡胶球,质韧,中央沟消失,无法触及边界,大小无法估计,指套无染血。肿瘤指标:PSA 3.22 μg/L,fPSA 0.59 μg/L,fPSA/PSA(f/t)18.3%;磁共振提示前列腺体积增大,其内见一混杂信号肿块影,大小6.8 cm×6.4 cm×8.2 cm,DWI显示病灶局部呈高信号,增强后见明显不均匀强化(图1),行经直肠前列腺9针穿刺活检术,病理汇报:前列腺左叶为良性前列腺增生,右叶及中叶为前列腺孤立性纤维性肿瘤,免疫组化:Vimentin(+),STAT6(+),BCL2(+),CD34(+),Desmin少许(+),PR个别(+),SMA(-),CK(-),ALK(-),CD117(-),Dog-1(-),S100(-),SOX10(-),Ki-67 约3%(+)。骨扫描全身骨显像未见明确骨转移灶(图2A)。PET-CT提示全身未见明显高代谢肿瘤影(图2B、C)。因患者前列腺体积巨大及考虑穿刺活检后组织水肿,为降低术中副损伤风险,嘱患者出院3周待水肿消退后返院手术,出院期间继续口服非那雄胺及盐酸坦索罗辛控制前列腺体积。返院后于2023年3月1日接受手术治疗。

图1 术前患者磁共振检查结果Fig.1 Results of magnetic resonance examination of the patient before operation. A, B: T1WI and T2WI showing enlargement of the prostate with a mixed signal mass of 6.8 cm×6.4 cm×8.2 cm and the maximum interface size of 9.5 cm×7.0 cm×7.2 cm. C: Diffusion-weighted imaging showing high signal intensity in the lesion in the prostate and obvious inhomogeneous enhancement after enhancement. ★: Indicates the solitary fibrous tumor.
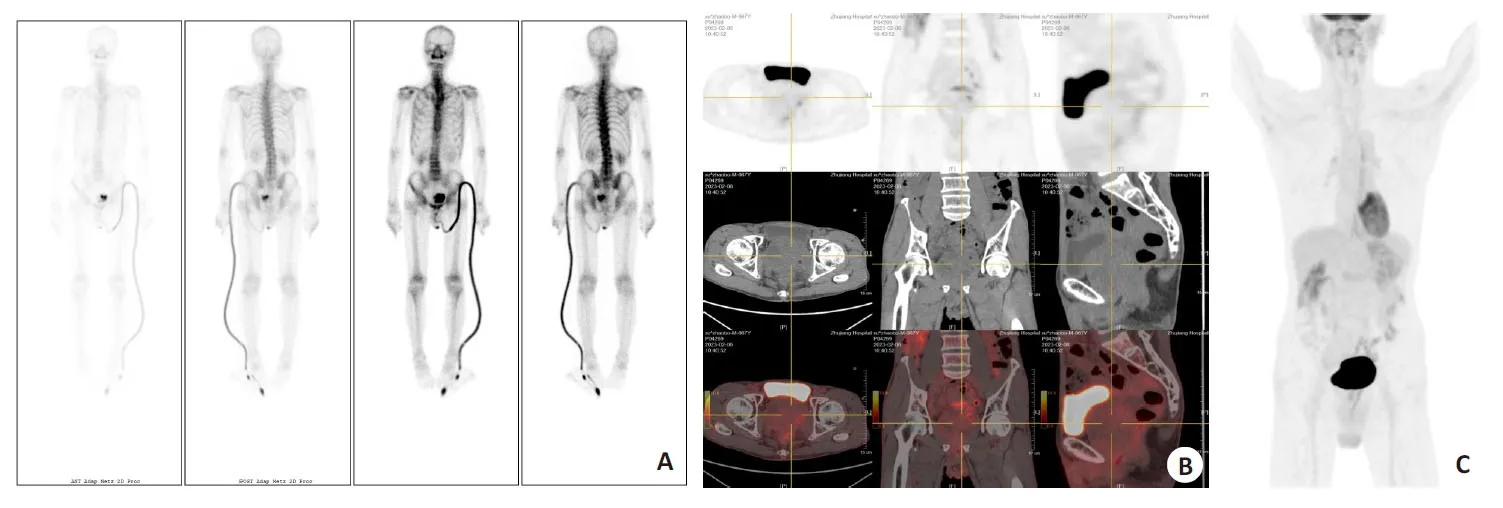
图2 全身骨扫描及PET-CT检查结果Fig.2 Results of whole-body bone scan and PET- CT examination. A: Bone scan and whole-body bone imaging showing no bone metastasis (A) or obvious hypermetabolic tumor (B, C).
1.2 手术方法
手术采取经腹腔途径,取脐上2 cm横行切口,置入12 mm Trocar建立气腹,设定气腹压力为15 mmHg,直视下于左右髂前上棘与脐连线中上1/3 处置入12 mmTrocar各1个,麦氏点与反麦氏点置入5 mm Trocar各1个。构建腹腔空间后,视检见一巨大隆起肿块(图3A),触之质硬,活动性差。
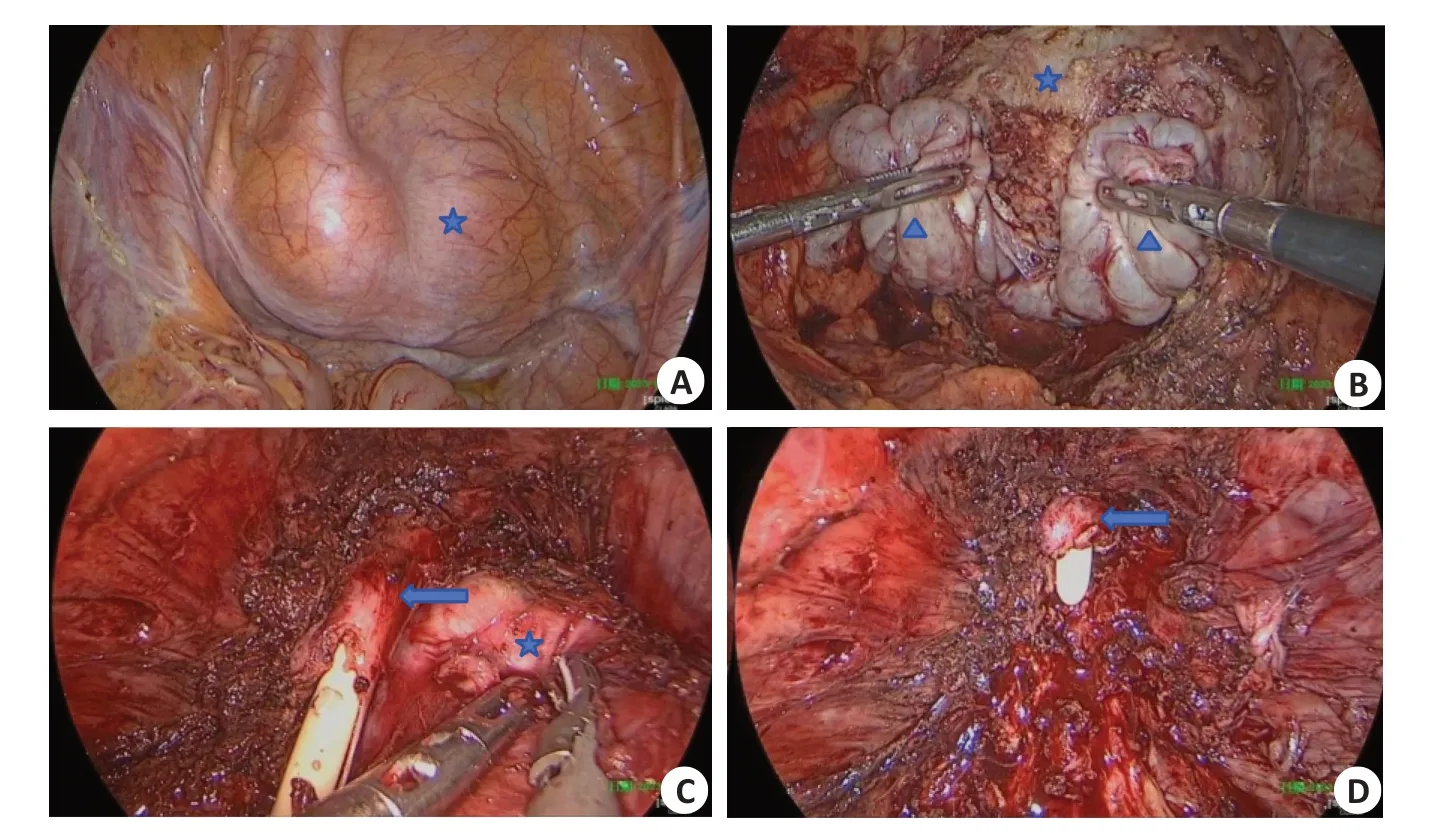
图3 腹腔镜前列腺根治性切除术中所见Fig.3 Intraoperative findings in laparoscopic radical prostatectomy.A:A huge bulge was seen protruding into the abdominal cavity.B: The bilateral seminal vesicles were fully separated and lifted.C:After resection of the tumor,the urethra was exposed and the long urethral structure was preserved.D: After complete resection of the tumor,the urethral catheter was pulled out,and satisfactory anastomotic length could be maintained after urethral retraction.★:Prostate solitary fibrous tumor;▲:Seminal vesicle;←:Urethra.
前列腺根治性切除术:清除前列腺腹侧表面的脂肪,暴露耻骨前列腺韧带,见前列腺体积巨大,填满盆腔,表面血管增粗、怒张,打开双侧盆内筋膜,发现前列腺与肛提肌黏连严重,沿前列腺包膜离断其黏连。牵扯尿管判断膀胱与前列腺交界处,于交界处从10点~2点钟横形切开Detrusor Apron纤维,钝性、锐性结合切开膀胱颈前壁,暴露尿管,镜下见前列腺中叶隆起并突进膀胱,于隆起最明显处横行切开粘膜并向膀胱颈钝性剥离,在中叶基底部切断膀胱颈后壁。切开膀胱前列腺肌(VPM)纤维,显现精囊及输精管,于输精管远端用超声刀离断。在游离精囊时见精囊与盆壁组织、直肠前壁粘连严重,充分分离并提起双侧精囊(图3B),分离精囊筋膜至狄氏筋膜(Denonvillier's fascia),因前列腺体积大、盆腔空间相对狭小,向前上方推举、牵拉前列腺均无法暴露,亦无法顺行切开狄氏筋膜进入前列腺直肠间隙。采用超声刀处理两侧前列腺侧韧带,达前列腺尖部两侧。钳夹背血管筋膜复合体(DVC)确实,切开DVC,不缝扎,锐性分离显露前列腺尖部腹侧,分离显露尿道,直角钳勾提尿道,贴近前列腺尖部将其剪断,尽量保留比较长的尿道(图3C)。拔除尿管,显露尿道后壁,顺行与逆行相结合分离前列腺,切断尿道后壁及尿道直肠肌纤维,采取侧向翻转、提拉、反方向牵拉等方法游离出前列腺并完整切除(图3D)。完整切除前列腺、精囊、射精管和部分输精管,置入标本袋。
膀胱颈尿道吻合术:重新置入F22三腔尿管,使用双针2-0倒刺线,由6点沿顺时针和逆时针方向朝12点吻合膀胱颈及尿道,缝针均穿过膀胱颈全层,在尿道对应位置由内向外出针,使膀胱颈尿道外翻吻合,达12点处,收紧缝线,利用余线重建膀胱逼尿肌群。从尿管注入生理盐水150 mL,未见吻合口漏尿。固定尿管,置入盆腔引流管1条。纵行扩大脐部切口将标本完整取出,切除标本送病理检查。
2 结果
本例完全腹腔镜下223 g大体积前列腺孤立性纤维性肿瘤根治性切除术取得了成功。患者于2023年3月1日在气管内全麻下行腹腔镜前列腺根治性切除术,手术耗时3 h 15 min,术中出血量约100 mL,术后视检标本呈球形,测量大小约11 cm×7.5 cm×6 cm,称量净质量为223 g(图4A~C),左叶及尿道偏离中线,切开标本,内可见以大小7 cm×7 cm×5.5 cm肿物,切面囊实性,以实性为主,呈现灰黄灰白色,质韧,与周围前列腺组织边界清楚。术后病理:1.前列腺孤立性纤维性肿瘤(图4D、E),危险度分级:中危型;两侧输精管断段及精囊腺未见瘤组织;慢性前列腺炎。免疫组化示:瘤细胞:Vimentin(+),STAT6(+),BCL2(+),BCL-6(-),PR 个别(+),SMA(-),CK(-),ALK(-),CD117(-),Dog-1(-),SOX10(-),CD99(+),CD34(+),Desmin少许(+),S100(-),Ki-67约7%(+);2.尿道残端未见瘤组织。术后5 d拔除盆腔引流管,术后7 d拔除尿管,患者拔除尿管后尿控可,咳嗽时偶有漏尿,夜间尿控好,无尿失禁,切口愈合良好,手术效果满意,术后第8天出院。出院后患者夜间控尿好、无失禁,白天活动时偶有漏尿,平均每日使用尿垫数量小于1块,总体疗效满意,术后随访尿控效果好,未见肿瘤复发、转移(图5)。术后半年复查,尿流动力学提示膀胱容量约350 mL,残余尿0 mL,最大尿流量12.8 mL/s,目前正在积极随访中。
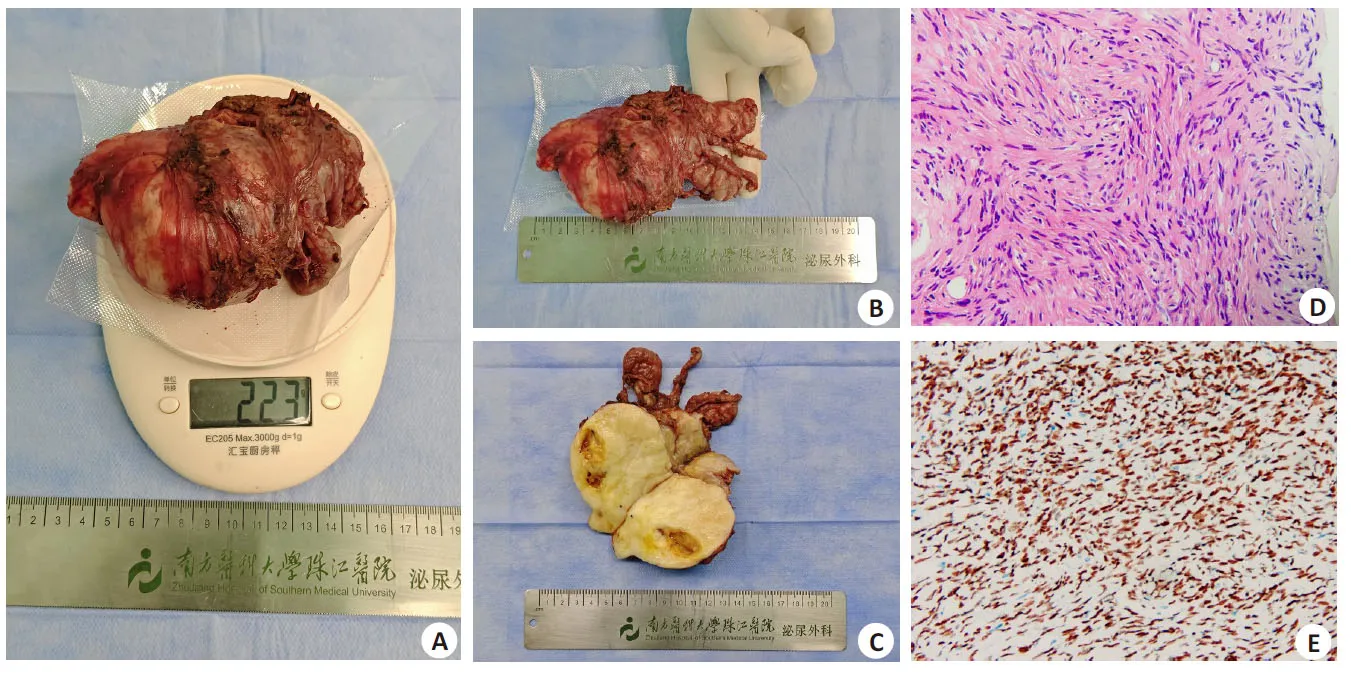
图4 术后前列腺肿瘤标本及病理检查图片Fig.4 Postoperative examination of the prostate tumor specimen and results of pathological examination. A, B: The resected tumorwas a large spherical tumor mass with a size of 11 cm×7.5 cm×6 cm and a netweight of 223 g (after the fluid in the seminal vesicle had been emptied). C: In the resected specimen, the left lobe and urethra deviated from the midline,the tumor was cystic, solid, gray-yellow, gray-white and hard with cleare boundary with the surrounding prostate tissue.D: Pathological examination revealed fusiform and fasciculate tumor cells and hemangiopericytoma-like structures (HE staining, original magnification: × 100). E: The nuclei of the tumor cells were positive for STAT6 (Streptomyces avidinperoxidase binding method, ×100).
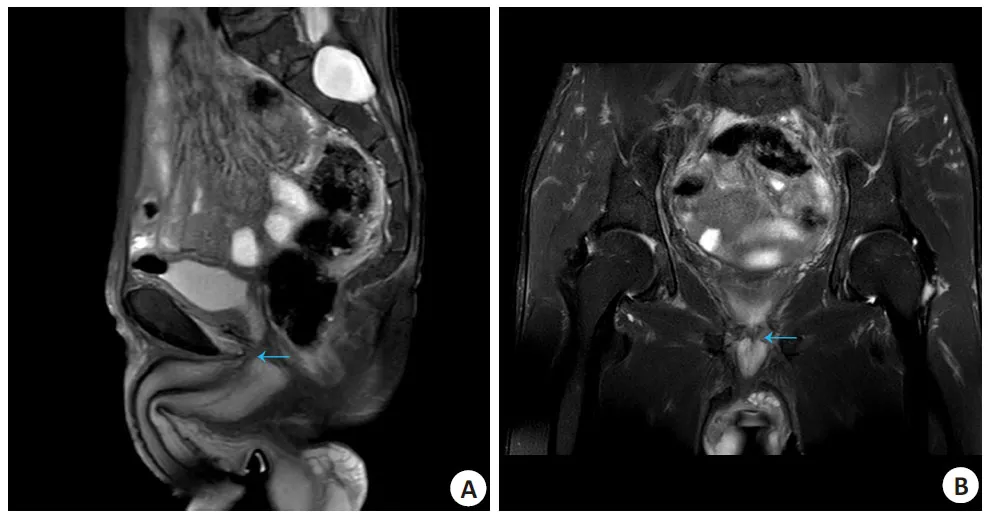
图5 术后3个月磁共振复查结果Fig.5 Results of magnetic resonance reexamination 3 months after the operation. A, B:Three months after the operation, magnetic resonance T2WI showed good filling of the bladder and healing of the anastomosis without obvious abnormal signals in the operation area or signs of tumor recurrence. Arrows indicate the vesicourethral anastomosis area. (←: Vesicourethral anastomosis area).
3 讨论
高新等[4]于2000年11月率先开展了我国首例经腹腔镜前列腺根治性切除术,为腹腔镜前列腺根治性切除术积累了宝贵经验。随着术者经验的不断积累和腔镜手术设备的更新换代,我国在腹腔镜前列腺肿瘤手术领域突飞猛进,切除肿瘤体积不断呈增大趋势。
目前国内外文献对于大体积前列腺都没有明确定义,国内学者将其定义为大于75~100 mL[5-7],国外学者通常将其定义为大于75~80 mL[8,9]。大体积前列腺肿瘤手术难度高,显露困难、输尿管和直肠易损伤、翻转困难、吻合困难,进而影响手术安全性、预期手术效果。当前列腺体积大于150 mL时,术中操作视野及空间明显狭窄,操作难度显著增大[6,10,11]。
手术难度主要表现为:(1)正常成年男性骨盆呈漏斗状,狭小而深,操作空间狭窄,前列腺体积增大使得原本局限的可操作空间进一步被压缩,腹腔镜下无法明确识别正常的解剖结构,增加手术难度;(2)大体积前列腺腺体供应血管较正常体积前列腺明显增粗、增多、脆性增大,血管常呈怒张状态,操作时血管易破裂且难止血,出血风险大;(3)使用腹腔镜操作器械有时很难拨动大体积前列腺,前列腺可能与周围组织器官粘连紧密,手术视野差,副损伤的概率大幅提升;(4)大体积肿瘤长时间的压迫牵拉,可导致尿道受压变形,在吻合膀胱尿道步骤时张力大,吻合困难,术中易出现尿道撕裂,术后可能出现尿瘘及术后尿道狭窄。
孤立性纤维性肿瘤(SFT)是一种罕见的起源于成纤维细胞的梭形细胞肿瘤,具有相对惰性的生物学行为[11]。1931年,有研究首次在胸部区域描述了SFT[12]。SFT发病率为2.8/10 万[13],发生于前列腺者极为罕见(PSFT),目前国内外文献也多为个案报道。肿瘤生长缓慢,患者通常无明确临床症状,多为偶然发现,在出现临床症状时,肿瘤可达到较大体积[14,15]。手术完整切除肿瘤是首选的治疗方法,其他治疗方法尚未成熟[16]。PSFT极其罕见,文献报道少,无成文的诊疗指南,但文献报道的患者几乎都选择了根治性切除术,术后大部分患者均未发现明显的复发或转移征象。需要注意的是,尽管已完全切除,随访期间仍有患者出现远处转移或局部复发。虽然大多数PSFT是良性的,但其生物学行为难以预测,切除后的局部复发取决于肿瘤病理分级[17],尽管缺乏传统的恶性肿瘤组织学特征,但约有8~10%的良性患者表现为局部复发或远处转移,恶性患者的复发率可达为63%[15,18]。
目前尚无非前列腺癌的淋巴结转移预测模型,PSFT大部分表现为惰性生物学行为[19],发生淋巴结转移少,即使我们使用前列腺癌的Briganti列线图计算淋巴结清扫危险性[20],结果提示淋巴结转移风险小于2.5%,低于截点值为5%,为低危患者,其淋巴结阳性危险性小,不推荐行盆腔淋巴结清扫,结合患者CT、MRI及PET-CT均未提示淋巴结转移,手术未常规清扫淋巴结。若术前穿刺病理提示恶性可能大,则需等同于前列腺癌行常规淋巴结清扫,甚至扩大清扫范围。由于PSFT具有恶变倾向,术后需进行长期严密的随访,目前对于随访无明确文献报道,建议按照前列腺癌患者术后随访时间表进行。
我们于2019年8月12日完成了当时国内肿瘤净质量最大的完全腹腔镜下前列腺根治性切除术,净质量达207 g[21]。之后我们多次完成大体积完全腹腔镜下的前列腺肿瘤根治术,取得了良好的肿瘤控制和功能学效果。随着经验技术的积累,我们不断挑战更大体积的前列腺肿瘤,本病例经过充分的准备,于2023年3月1日完成了腹腔镜前列腺根治性切除术,经教育部科技查新工作站(Y01)查新,目前我国尚无净质量达223 g的完全腹腔镜下前列腺肿瘤根治性切除术的报道,亦无如此质量的前列腺孤立性纤维性肿瘤的报道(查新编号:202336000Y010022),这标志着我们完成了目前国内完全腹腔镜下切除单体肿瘤质量最大的前列腺孤立性纤维性肿瘤,本文为全国范围内首次报告切除单体肿瘤质量最大的完全腹腔镜下前列腺根治性切除术。
在诊治大体积前列腺肿瘤时,我们有以下几点体会:(1)明确肿瘤性质,制定个体化治疗方案。术前常规行穿刺活检,明确肿瘤病理分期分级,即使罕见肿瘤的发病率低,但病理结果对个体化治疗方案的制定具有很强的指导作用;(2)大体积肿瘤不是手术禁忌症,术前可运用多种方法缩小前列腺体积,扩大操作空间。术前评估未见明确禁忌症情况下,都可以积极手术治疗,随着腹腔镜手术经验的积累,术者面对大体积肿瘤也有了各自的处理经验,我们想强调的是,面对大体积肿瘤不必望而生畏,术前认真规划手术方案,熟悉前列腺层面解剖,熟练使用腹腔镜设备,借助三维成像技术了解肿瘤的毗邻关系,可降低手术难度。术前可使用药物治疗、放疗[22]、前列腺动脉栓塞[5]等方法缩小前列腺体积。我们早期完成的207 g前列腺癌患者在行前列腺穿刺后行内分泌治疗3.5月,前列腺质量较术前估算的267 g减小了约60 g,为后续手术操作争取了更大的空间。PSTF对化疗和放疗均不敏感[23],为降低术中副损伤风险,参照良性前列腺增生的治疗方案,决定于穿刺后3周待水肿消退后再行手术,期间继续口服非那雄胺及盐酸坦索罗辛控制前列腺体积;(3)大体积前列腺肿瘤根治术的腹腔镜与开放手术的选择。大体积肿瘤所带来的首要问题即为操作空间狭小,开放手术具有术者可直视触摸组织进行操作、反馈感强、面对突发状况可立即处理等优点。但前列腺解剖位置深,大瘤体所给予的操作视野小,显露差,难于精细操作且开放手术时间长、创伤大、术后恢复慢。开放手术无法留下术中的视频录像,不利于年轻医生后续学习,使得开放手术在大的医疗中心逐渐成为次选。腹腔镜因为对手术视野具有放大功能,有助于术者克服操作空间狭小的不利,完成高难度的精细操作,进而加快患者术后早期康复。与开放手术相比,腹腔镜技术处理大体积前列腺时,尤其强调参与手术的医护团队的配合。默契的配合可以维持操作空间的压力平稳、快速处理创面出血、减少清洗镜头的频率、缩短手术时间、降低手术难度等。近年来,机器人辅助手术凭借其多臂、大角度、操作灵活等特点,克服了开放和腹腔镜手术的诸多不便,进一步降低了腔镜下根治大体积肿瘤的手术难度;(4)大体积肿瘤手术的肿瘤学与功能学权衡。在手术治疗常规体积前列腺肿瘤时,更加强调兼顾肿瘤学与功能学效果,常规体积前列腺肿瘤与其毗邻组织关系较为明确,手术操作难度适中,由手术导致的局部复发与并发症的概率相对较低;与之相比,大体积前列腺肿瘤受限于操作空间狭小,容易丢失正常的解剖层面,应首先保证肿瘤学控制效果,尽可能完整切除肿瘤,再考虑神经血管束的保留;(5)手术操作中的注意事项。①大体积前列腺肿瘤血供丰富,空间狭小,一旦出血,术中难以及时发现出血点并快速止血,在切开盆侧筋膜时尽量贴盆底肌肉,超声刀的刀头指向肌肉组织,避免切破血管;②前列腺侧方充分游离后,可先处理相对空间较大的前列腺尖部,处理尖部时,助手使用抓钳上提尿管牵拉暴露前列腺尖,以超声刀“小口蚕食”方法离断前列腺尖部后面及两侧,术中直肠损伤多好发于此步骤,完成分离后行术中直肠指诊检查直肠是否损伤;③顺行、逆行相结合分离前列腺,沿精囊筋膜向前列腺尖部充分游离前列腺背侧,有时也很难充分暴露狄氏筋膜,此时可从侧方紧张提拉前列腺,从外周向中央逐步接近狄氏筋膜,使用超声逐步切开,如上述步骤后仍无法抵达及切开狄氏筋膜,可考虑先离断尿道;④大体积前列腺肿瘤会占据原有空间,有可能使尿道变短或拉伸延长,若遇到尿道压缩变短情况时,会导致尿道膀胱颈口吻合困难问题,此时可游离膀胱后再行吻合术,大部分患者都可以顺利完成吻合。若患者尿道受牵拉延长,此时万不可掉以轻心,因为受牵拉的尿道质脆,极易撕破,在分离和吻合时需注意动作轻柔,切勿暴力牵拉尿道;⑤术中操作视野受限,肿瘤体积大,助手无法长时间坚持显露,解剖结构往往只能在极短时间内显露,术者需反应敏捷,加之助手的配合,快速处理。
综上所述,腹腔镜根治性前列腺切除质量大于200 g的前列腺肿瘤难度大,主刀需要具备丰富的腹腔镜手术经验,熟悉前列腺层面解剖,手术团队配合默契,掌握操作策略与方法,可轻松应对大体积前列腺肿瘤,同样也能达到满意的肿瘤学控制和功能学保护效果。
