两种不同联合入路在累及后外侧SchatzkerⅣ型胫骨平台骨折中的应用效果对比
2024-01-12孙正阳陆小洋
孙正阳, 席 武, 陆小洋
(江苏省淮安市第一人民医院分院骨科, 江苏 淮安 223002)
胫骨平台骨折是常见的膝关节骨折类型之一,多由高能量暴力所致,大部分会累及关节面,手术治疗为首选治疗手段[1]。累及后外侧的SchatzkerⅣ型胫骨平台骨折属于粉碎性骨折,虽然占比不到胫骨平台骨折的10%,但是此类型骨折移位严重,对膝关节破坏性较大,治疗难度较大[2]。若处理不当,易出现关节面塌陷移位、切口感染或不愈合、创伤性关节炎等并发症,对膝关节功能的恢复具有较大的影响。胫骨平台后外侧区域解剖结构复杂且存在腓骨头的阻挡,手术难度大,常规的前外侧手术入路局限性强[3]。目前针对累及后外侧SchatzkerⅣ型胫骨平台骨折入路方式存在较大争议。一种观点认为可通过内侧入路经骨折间隙复位,或者后内侧倒“L”切口入路暴露整个平台后侧然后联合前外侧入路复位骨折块;另一种观点认为可内侧联合前外侧入路复位[4-5]。本研究分别对累及后外侧SchatzkerⅣ型胫骨平台骨折患者行内侧联合后外侧入路固定和行后内侧倒“L”切口联合前外侧入路固定,比较两种入路方式对累及后外侧SchatzkerⅣ型胫骨平台骨折的临床效果,旨在为累及后外侧SchatzkerⅣ型胫骨平台骨折手术方案的制定提供参考。
1 资料与方法
1.1 一般资料选择2019年2月至2022年3月江苏省淮安市第一人民医院分院就诊的胫骨平台骨折患者89例。纳入标准:(1)胫骨平台累及后外侧SchatzkerⅣ型骨折;(2)新鲜骨折且封闭式骨折;(3)术前膝关节无活动障碍或相关疾病。排除标准:(1)存在多处复杂骨折;(2)术前诊断存在断骨筋膜室综合征、下肢深静脉血栓等并发症;(3)开放性骨折或者骨折伴有严重的血管、软组织损伤;(4)合并严重的心、脑血管等疾病;(5)年龄>80岁。根据治疗方式不同分为后外侧入路组(n=45)和前外侧入路组(n=44)。两组患者基线资料比较,差异无统计学意义(P>0.05)。见表1。本研究已经通过江苏省淮安市第一人民医院分院伦理委员会审核(审批号:192XL),所有患者均签署知情同意书。
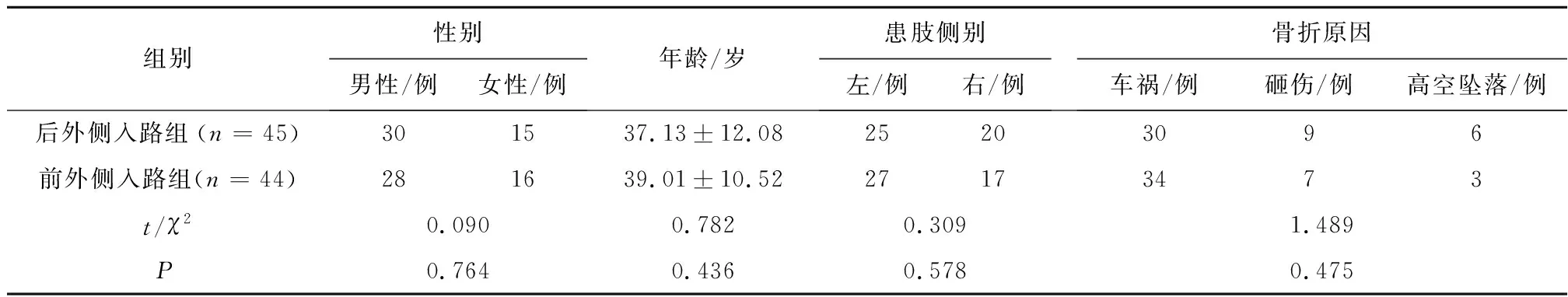
表1 两组基线资料比较
1.2 方法所有患者行跟骨结节骨牵引,待患处肿胀消退后行内固定手术。采用腰硬联合阻滞麻醉,患肢上止血带,常规消毒铺巾。(1)后外侧入路组行内侧联合后外侧入路固定。患者取俯卧体位,沿胫骨后内侧嵴行约7 cm切口,掀起全厚筋膜皮瓣,钝性分离后使得腓肠肌内侧头显露,将其向外牵拉,显露膝关节内侧关节囊。解剖复位内侧髁骨折,经C形臂X线机透视复位满意后以钢板螺钉做临时固定。其次,做后外侧切口。切口起于腘窝皮肤褶皱远端1 cm处,沿腓骨头内侧缘约1.5 cm向远端延伸,切口长约6 cm,逐层切开皮下组织和深筋膜,将关节囊切开,暴露胫骨后外侧平台,以拉钩向上牵开外侧半月板后角,暴露后外侧骨折关节面,可探查骨折移位,并直视行复位及固定,后外侧固定后调整内侧钢板近端螺钉长度加以固定。(2)前外侧入路组行后内侧倒“L”切口联合前外侧入路固定。患者取漂浮体位,后内侧倒“L”切口以腘肌中点开始,平行于朗格尔氏线,起于朗格尔氏线的上方和内侧,切口在腘窝内侧角向下转,向远端切开,沿切口依次抬起筋膜皮瓣,再钝性剥离腓肠肌内侧头,显露关节囊后内侧,再剥离腘肌显露关节囊后内侧。Holmann拉钩插入胫骨外侧缘并向外侧牵开腘肌,使得关节囊后外侧暴露出来,观察胫骨平台骨折情况予以骨折复位,经C形臂X线机透视复位满意后,使用钢板固定。前外侧入路。于膝关节间隙上方2 cm处切开向下延伸至前筋膜室显露胫骨平台及干骺端骨折线,探查修复半月板及交叉韧带,复位骨折断端,恢复关节面高度,骨折复位满意后,采用高尔夫锁定钢板固定,必要时给予1~2枚螺钉加固。两组固定完成后再次经C形臂X线机透视确认骨折复位及内固定位置,达到满意后,冲洗切口,放置负压引流管,无菌敷料棉垫加压包扎。
1.3 观察及评价指标(1)手术相关指标:患者手术时间,失血量,术后引流量,住院时间,愈合时间。(2)骨折复位情况:术后第3 d利用X线获取正侧位片+CT复查膝关节骨折复位情况,以放射学拉斯马森(Rasmussen)评分[6]进行评估,满分18分,包含3个方面,①关节面塌陷(6分):6分代表无,4分<5 mm,2分6~10 mm,0分>10 mm;②髁部变宽(6分): 6分代表无, 4分<5 mm, 2分6~10 mm,0分>10 mm;③成角畸形(6分):6分代表无,4分<10°,2分10°~20°,0分>20°;总分=18分、12~17分、6~12分、<6分分别记为优、良、可、差,优良例数与总例数之比即为优良率。(3)膝关节功能恢复情况:采用美国特种外科医院(Hospitalfor special surgery,HSS)评分[7]评定术后12个月膝关节功能的恢复情况;满分100分,主要包括7个项目,疼痛(30分)、功能(22分)、活动度(18分)、肌力(10分)、屈膝畸形(10分)、稳定性(10分)、减分项目(10分);分值越高结局越好,总分≥85分、70~84分、60~69分及≤59分分别为优、良、可、差。(4)膝关节活动范围:术后随访12个月,末次随访时测定膝关节活动范围。(5)并发症:随访期间中骨折不愈合、延迟愈合、切口感染、关节僵硬等。
2 结果
2.1 手术相关指标比较两组术后引流量和愈合时间比较,差异无统计学意义(P>0.05);与前外侧入路组相比,后外侧入路组手术时间及住院时间缩短,失血量减少(P<0.05)。见表2。
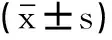
表2 两组手术相关指标比较
2.2 骨折复位情况比较术前,两组Rasmussen总分及关节面塌陷、髁部变宽、成角畸形单项评分比较,差异无统计学意义(P>0.05);术后3 d,两组Rasmussen总分及关节面塌陷、髁部变宽、成角畸形单项评分均较术前升高,差异有统计学意义(P<0.05),但后外侧入路组与前外侧入路组比较,差异无统计学意义(P>0.05);术后3 d,后外侧入路Rasmussen评分优33例、良10例、可2例,优良率95.56%(43/45),前外侧入路组优31例、良13例、可0例,优良率100.00%(44/44),两组优良率比较,差异无统计学意义(P>0.05)。见表3。

表3 骨折复位情况比较分)
2.3 膝关节功能恢复情况比较术前,两组HSS评分总分及疼痛、功能评分、活动度等单项评分比较,差异无统计学意义(P>0.05);术后12个月,两组疼痛、功能评分、活动度、肌力、屈膝畸形、稳定性评分较术前升高,减分项目评分较术前降低,差异具有统计学意义(P<0.05),但后外侧入路组与前外侧入路组总分及单项评分比较,差异无统计学意义(P>0.05);术后12个月,后外侧入路组HSS评分优20例、良15例、可8例、差2例,优良率77.78%(35/45),前外侧入路组优22例、良14例、可7例、差1例,优良率81.82%(36/44);两组的HSS评分优良率比较,差异无统计学意义(P>0.05)。见表4。

表4 膝关节功能恢复情况比较分)
2.4 膝关节活动范围术后12个月,后外侧入路组膝关节活动范围(127.50±7.28)°,前外侧入路组(129.31±8.10)°,两组膝关节活动范围比较,差异无统计学意义(t=1.109,P>0.05)。
2.5 并发症发生情况比较两组并发症发生情况比较,差异无统计学意义(13.33%vs9.09%,P>0.05)。见表5。

表5 两组并发症发生情况比较/例(%)
2.6 典型病例X线和CT表现男,年龄35岁,因车祸骨折入院就诊,诊断为累及后外侧SchatzkerⅣ型胫骨平台骨折,术前X线与CT检查(图A、B),于2021年5月16日下午行后内侧倒“L”切口联合前外侧入路的骨折固定手术,术后3 d行X线正位和侧位,骨折复位情况良好(图C、D)。
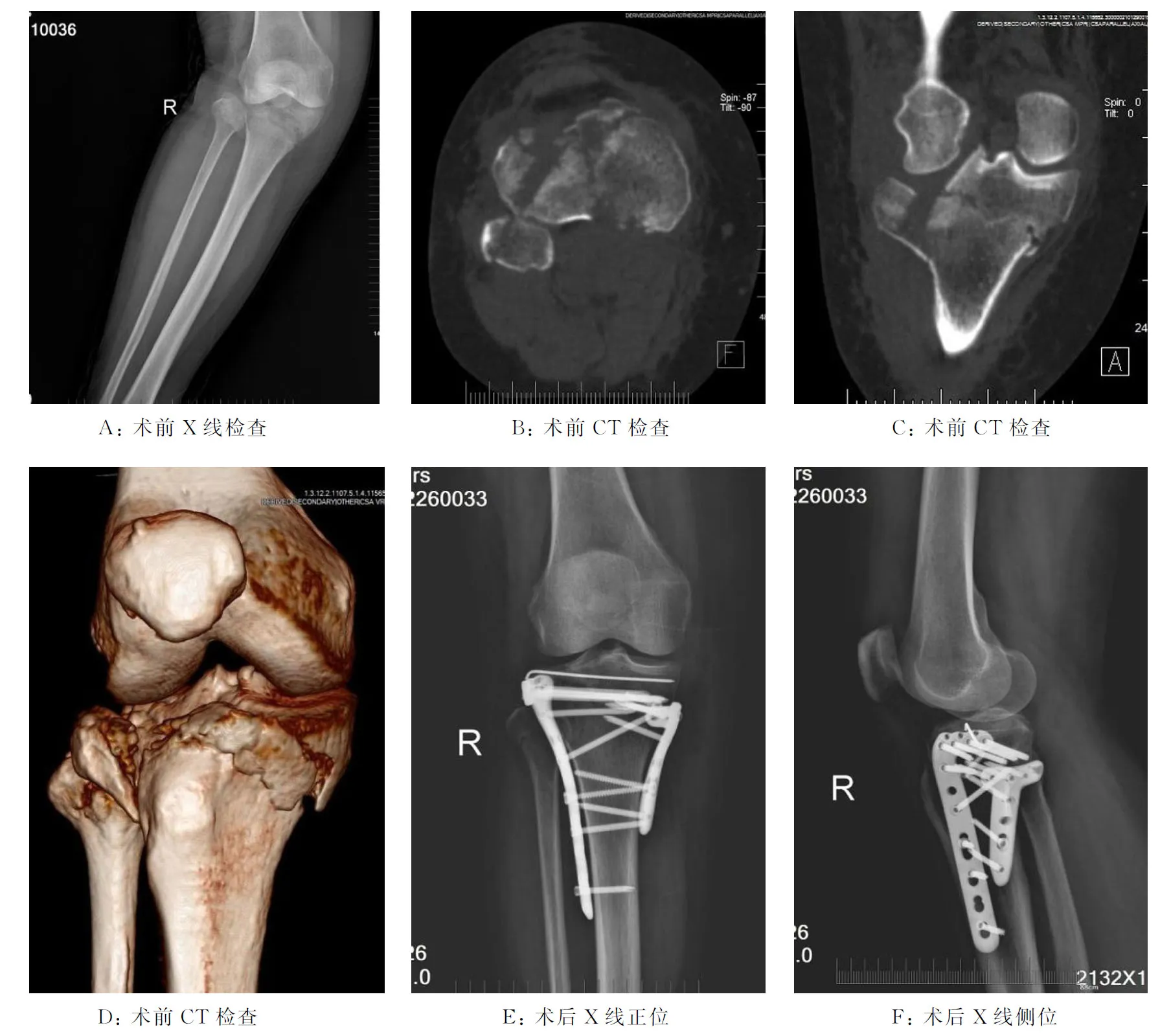
图1 典型病例术前、术后影像学检查
3 讨论
累及后外侧SchatzkerⅣ型胫骨平台骨折属于复杂胫骨平台骨折,多因受直接暴力伤害所致,受伤程度较严重,手术难度大且术后并发症发生率较高[8]。胫骨平台后外侧关节面骨折处理较麻烦,腓骨头的遮挡及腓总神经的走向影响其显露,解剖结构的复杂性致使手术入路的选择存在一定的局限性[9]。常规胫骨平台骨折治疗的前外侧和前内侧联合入路,虽然暴露充分,但很难满足累及后外侧区域骨折的治疗。有学者认为内侧联合后外侧入路对后外侧平台骨折复位固定效果较好,但也有学者对此观点持质疑态度,部分学者亦认为后内侧倒“L”切口可避免腓总神经暴露和损伤,其与前外侧入路联合可减少神经血管损伤的发生[10-11]。
本研究结果显示,两种手术入路对累及后外侧SchatzkerⅣ型胫骨平台骨折复位及膝关节功能的恢复均可得到满意的治疗效果,两种手术入路术后引流量、愈合时间及骨折复位、膝关节功能恢复、活动范围及并发症发生情况差异均无统计学意义,与前外侧入路组相比,后外侧入路组手术时间短、失血少、恢复相对快。累及后外侧SchatzkerⅣ型胫骨平台骨折的骨折线会延伸到胫骨后平面,腓骨头阻碍了传统前外侧入路的术中视野,使得骨折部位难以暴露,可视化弱增加手术难度[12]。内侧联合后外侧入路对后外侧骨折块能直接暴露,更有助于复位和固定,但其术中可操作空间小,对协助骨折部位暴露和复位的器械要求性高;并且腓总神经位于后外侧入路切口上方并未暴露,术中牵拉的过程中腓总神经及血管神经束易发生损伤,造成严重的并发症[13-14]。后内侧倒“L”切口联合前外侧入路可从前后双方向共同观察骨折粉碎情况,术中评估更加全面,其切口暴露充分、术中视野清晰,术中可直视复位骨折块、关节塌陷面,更能保证固定和填充效果,手术操作空间大。本研究结果显示,后内侧倒“L”切口联合前外侧入路手术时间长、失血多、住院时间长。分析其原因应为,后内侧倒“L”切口为使暴露充分全程持续牵拉,术后常出现局部水肿;切口可延伸至于骺端骨折线,创伤大,手术时间相对延长,故此术式用于累及干骺端的骨折疗效较佳。Hu等[15]研究表明,后外侧入路更直接暴露累及后外侧胫骨平台骨折的骨折部位,但深部解剖存在医源性损伤风险,后内侧入路则可能更加安全,但难以可视化关节表面。
后内侧倒“L”切口比单一的后侧入路术中视野开阔,可视化增强,虽然手术过程复杂,出血量多,但其术式整体临床效果明显[16]。结果显示,术后两种入路Rasmussen评分和HSS评分总分均较术前升高,虽然两组间比较差异无统计学意义,但前外侧入路组Rasmussen评分的优良率和HSS评分优良率均高于后外侧入路组,证实后内侧倒“L”切口联合前外侧入路术式临床效果相对较佳。有研究发现,膝关节后外侧胫骨平台骨折实施后外侧纵向切口入路时手术时间更短、出血量少且创伤小,但若骨折累及干骺端及内侧髁时需行后内侧倒“L”切口[17]。提示,骨折伤及面较大时需行可视化强的手术入路。本研究中前外侧入路组的并发症发生率亦有所降低,可能是后内侧倒“L”切口联合前外侧入路对软组织损伤轻微,且术中可清晰解剖腓总神经,能减少血管和神经的损伤;还可避开胫骨内侧缺血区,钢板置于有丰富肌肉的前外侧及后内侧,有利于软组织愈合,降低切口感染风险,并发症相对减少[18-20]。有研究显示,后内侧倒“L”切口联合前外侧斜行入路治疗复杂胫骨平台骨折效果较好,可促进膝关节功能改善[21]。说明后内侧倒“L”切口相较于内侧联合后外侧入路在胫骨平台骨折的治疗中具有一定的优势。
综上所述,累及后外侧SchatzkerⅣ型胫骨平台骨折选择内侧联合后外侧入路较后内侧倒“L”切口联合前外侧入路的手术时间更短、出血少且术后恢复更快,但对于累及干骺端的骨折选择内侧倒“L”切口联合前外侧入路更佳。临床中可根据骨折形态特征及客观器械条件选取适合的手术入路,以达到满意的手术效果。本研究存在以下不足:两组病例数量相对较少;手术医生经验及操作熟练度不同,对手术时间及复位质量可能存在偏倚,后期需针对不足进一步深入研究。
