无阿片类药物麻醉在老年腹部外科手术的应用*
2024-01-10曹利荣高满海赵志英付子健
曹利荣,高满海,赵志英,谢 伟,付子健,刘 畅
(1.包头医学院第一附属医院,内蒙古 包头 014010;2.包头医学院医学技术与麻醉学院)
随着老龄化人群数量的增长,老年患者接受手术麻醉的比例逐年增加。研究发现应用阿片类药物镇痛的老年患者更易发生恶心、呕吐、便秘等不良反应[1],因此应关注老年患者多模式镇痛方案的探索。加速康复外科(enhanced recovery after surgery,ERAS)协会指出在围术期使用多模式镇痛方案减少疼痛并降低阿片类药物相关的不良反应[2],无阿片类药物麻醉(opioid-free anesthesia,OFA)做为其中的一种方式被应用于临床工作中。OFA的安全可行性在减重手术[3]、妇科手术[4]、胸部外科[5]等多种手术中得到了验证。目前OFA的临床研究多集中于18~65岁或是≥18岁的成年人[3-6],鲜有研究将OFA单纯集中于老年人群中观察其应用效果。本研究将老年腹部外科手术患者做为研究对象,观察OFA在老年腹部外科手术中的麻醉情况、镇痛效果、术后不良反应,进一步评价OFA的可行性和应用效果,为OFA的临床应用及老年患者多模式镇痛提供参考。
1 对象与方法
1.1对象 选取2021年6月至2022年12月包头医学院第一附属医院(以下简称本院)腹部外科手术患者104例。依据随机数字表法将患者分为OFA组和阿片类药物麻醉(opioid anesthesia,OA)组,每组52例。此研究经本院医学伦理委员会同意,在开展实验前取得所有患者及家属同意并已签署知情同意书。纳入标准:年龄65~85岁;ASA分级Ⅰ~Ⅲ级;BMI 18.5~23.9 kg/m2;择期手术;术后返回病房。排除标准:ASA分级Ⅳ~Ⅵ级患者;低血容量;创伤手术;严重房室传导阻滞;椎管内穿刺禁忌者;有慢性疼痛史或长期服用过任何镇静剂和镇痛药、对任何研究药物过敏或不配伍以及参与另一项干预试验;非自愿、不合作者;术毕返回ICU患者。
1.2麻醉方法
1.2.1麻醉前准备 所有患者在麻醉诱导前选择合适穿刺点完成硬膜外穿刺并向头端留置硬膜外导管3~4 cm,给予2.0%利多卡因(lidocaine,Lid)(国药准字:H61021843,陕西顿斯制药有限公司,规格:5 mL:100 mg)3 mL试验量,确定无误后给予1.0% Lid +0.5%罗哌卡因(ropivacaine,Rop)混合液5~10 mL。
1.2.2麻醉诱导 OFA组:将2.0% Lid 30 mg均匀喷洒于患者声门上、下完成表面麻醉,静脉注射右美托咪定(dexmedetomidine,Dex)(国药准字:H20183219,扬子江集团药业有限公司,规格:2 mL:200 μg)负荷量0.5 μg/kg,10 min内完成输注,并注射2.0% Lid 1 mg/kg。OA组:将舒芬太尼(国药准字:H20054171,宜昌人福药业,1 mL:50 μg)0.2~0.5 μg/kg溶于等剂量的0.9%生理盐水,以OFA组Dex相同给药方式完成注射。两组患者给予共同诱导药物:阿托品0.5 mg、地塞米松10 mg、顺阿曲库铵(cisatracurium,Cis-A)0.15~0.2 mg/kg,依托咪酯0.15~0.2 mg/kg。
1.2.3麻醉维持 OFA组:Dex 0.3 μg/(kg·h)复合丙泊酚20~30 mL/h维持,Dex在手术结束前40 min停止泵注,手术时间<40 min患者术中不予Dex,仅用丙泊酚维持。OA组:瑞芬太尼(国药准字:H20030197,宜昌人福药业,1 mg/支)5.0~10.0 μg/(kg·h)复合丙泊酚20-30 mL/h维持。两组患者硬膜外导管每隔1 h给予1.0% Lid+0.5% Rop混合液,剂量为首剂量的2/3维持。术中均维持血压稳定在基础血压±20.0%,心率60~100 次/min,必要时给予血管活性药物麻黄碱、阿托品、艾司洛尔等药物纠正。
1.2.4麻醉苏醒 所有患者手术结束前半小时硬膜外给予最后一次1.0% Lid+0.5% Rop混合液,连接硬膜外镇痛泵(0.2% Rop+1 μg/mL Dex),设置连续输注5 mL/h。术毕转至麻醉复苏室(post anesthesia care unit,PACU)。在PACU中,剧烈疼痛患者经主管麻醉医师同意后,通过按压硬膜外镇痛泵或静脉注射酮铬酸氨丁三醇进行补救镇痛,使得VAS评分在3分以下,对于出现术后恶心和呕吐(postoperative nausea and vomiting,PONV)患者使用甲氧氯普胺治疗,待达到出恢复室标准后送回病房。
1.3观察指标 术后由另外一名不知分组情况的麻醉医师在PACU、术后24 h完成访视并记录。主要指标:镇痛效果,术后24 h内V1(术后2 h)、V2(术后8 h)、V3(术后12 h)、V4(术后24 h)VAS评分(总分为0~10分,0分为完全无痛,10分为剧烈疼痛);术中硬膜外混合药液1.0% Lid+0.5% Rop单位时间内(mL/h)消耗量;术后硬膜外Rop累积消耗量;术后24 h内补救镇痛发生例数。次要指标:术中麻醉情况,术中不同时刻T0(入室时)、T1(插管时)、T2(手术开始5 min时)、T3(拔管时)MAP、HR;麻醉效果:术中循环稳定为1分、麻醉完善,循环波动、需加深麻醉为2分、麻醉欠完善,患者术中出现体动、经处理后可完成手术为3分、麻醉不完善,不能顺利手术、需要改变麻醉方式或暂停手术为4分[7];术后苏醒时间、拔管时间。术后24 h内不良反应:呛咳、躁动发生例数;恶心、呕吐发生例数及严重程度,严重程度根据Myles等[8]的简化PONV影响量表进行评估。此表包括两个问题,是否有过干呕或呕吐?无呕吐或干呕为0分,呕吐或干呕1次为1分,呕吐或干呕2次为2分,呕吐或干呕3次及以上为3分。是否有过恶心的感觉?如果有,恶心感是否影响起床、在床上自由活动、吃喝等日常活动。无恶心为0分,有时恶心为1分,经常或大部分时间都感到恶心为2分,一直恶心无间歇期为3分。PONV值为上述两项评分之和,总分为0~6分。
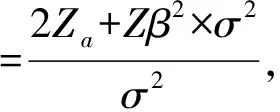
2 结果
2.1两组患者一般资料比较 两组患者的年龄、体重指数BMI、性别、ASA分级、手术时间、手术类型比较差异均无统计学意义(P>0.05),具有可比性。见表1。
表1 两组患者一般资料比较
2.2两组患者镇痛效果比较
2.2.1两组患者术后24 h内VAS评分比较 与OA组相比,OFA组在术后8 h后VAS评分较低,差异有统计学意义(8 h:P<0.001;12 h:P<0.001;24 h:P<0.001)。见表2、图1。
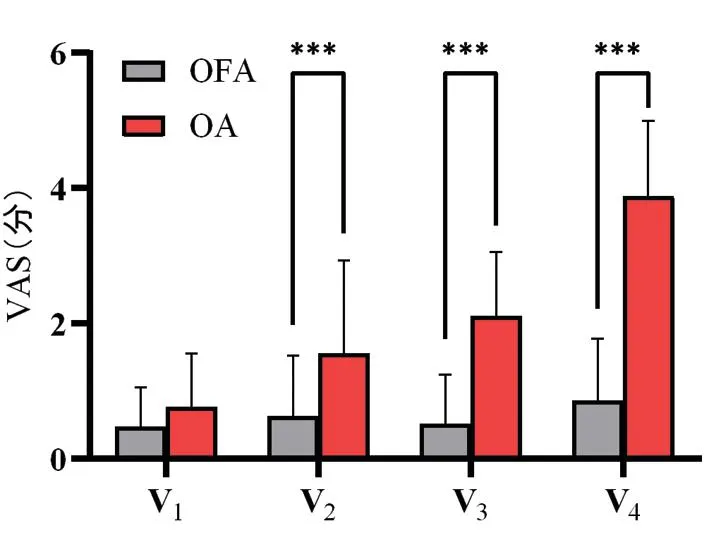
图1 两组患者术后24 h内VAS评分比较

表2 两组患者术后24 h内VAS评分比较[M(P25,P75)]
2.2.2两组患者术中硬膜外药物消耗量比较 两组患者术中硬膜外混合药物单消耗量比较差异无统计学意义(P>0.05)。见表3、图2。
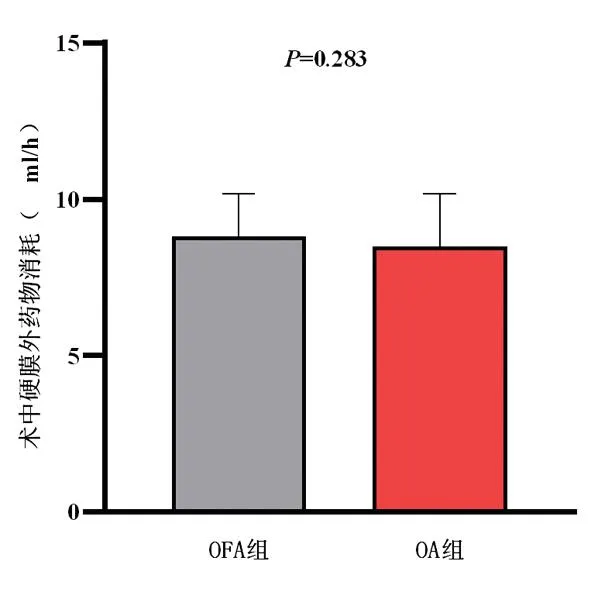
图2 两组患者术中硬膜外药物消耗量比较
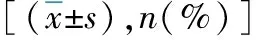
表3 两组患者镇痛效果比较
2.2.3两组患者术后24 h内罗哌卡因累积消耗量比较 OFA组术后24 h罗哌卡因累积消耗量平均值216.42 mg,较OA组290.67 mg明显降低(P<0.001)。OFA组有3例患者术后需要进行镇痛补救,较OA组降低(P<0.05)。见表3、图3。
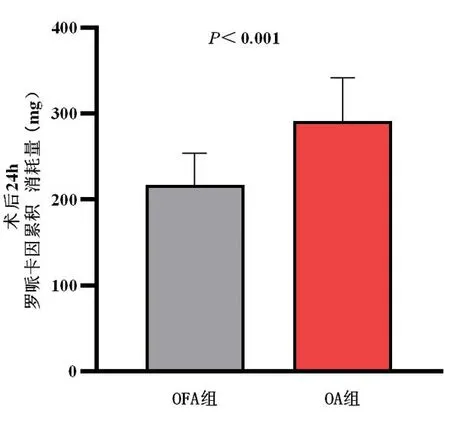
图3 两组患者术后24 h硬膜外罗哌卡因累积消耗量比较
2.3两组患者麻醉情况比较
2.3.1两组患者术中不同时间点MAP、HR比较 两组内不同时间点MAP、HR差异有统计学意义(P<0.001),与T0时比较,OFA组在T1时MAP、HR升高,T3时MAP、HR下降,OA组在T1时MAP、HR升高,在T2时MAP下降。两组间不同时间点MAP、HR的差异无统计学意义(P>0.05)。时间和组别不存在交互效应(P>0.05),随着时间的变化,两组间MAP、HR变化趋势相同,在T1时最高,随后下降。见表4、图4。
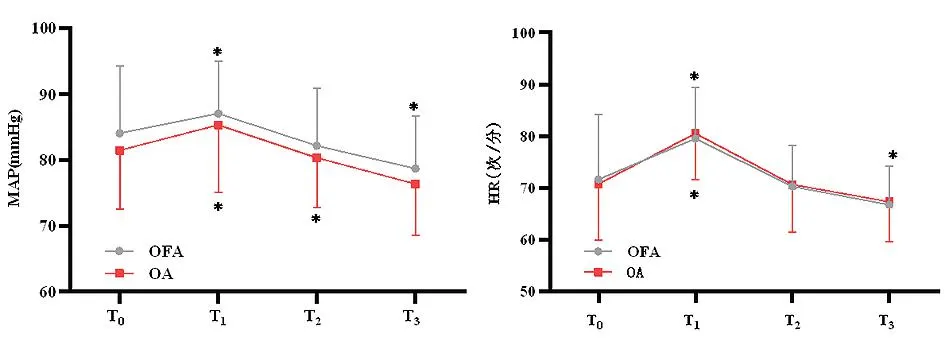
图4 两组患者术中不同时间点MAP、HR比较
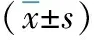
表4 不同时间点MAP、HR比较
2.3.2两组患者术中麻醉情况比较 两组患者的麻醉效果比较,差异无统计学意义(P>0.05);两组患者的苏醒时间、拔管时间比较,差异有统计学意义(P<0.05),OFA组短于OA组。见表5。
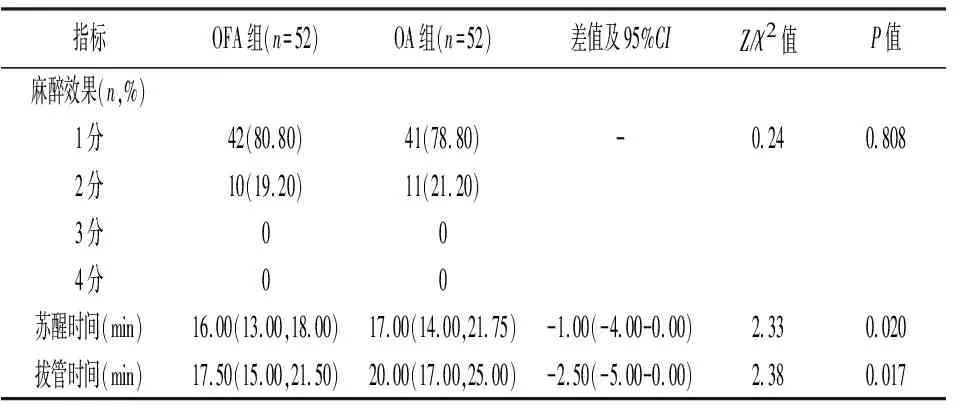
表5 两组患者麻醉效果比较[M(P25,P75),n(%)]
2.4两组患者不良反应比较 两组呛咳、躁动发生率比较,差异无统计学意义(P>0.05)。OFA组恶心、呕吐发生率低于对照组(P<0.05)。OFA组恶心、呕吐严重程度低于OA组,差异有统计学意义(P<0.05)。见表6。
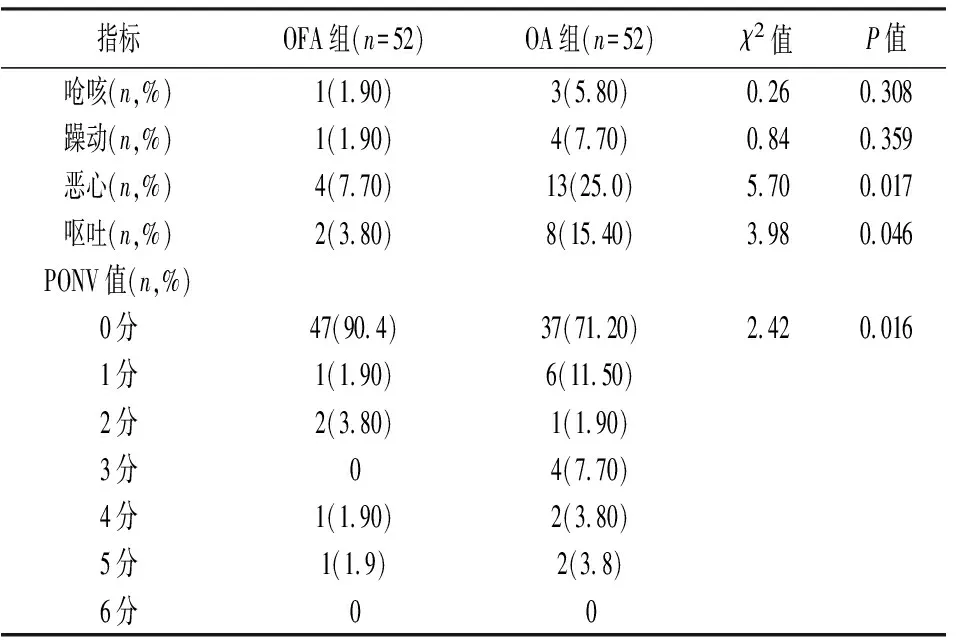
表6 两组患者不良反应比较[n(%)]
3 讨论
有研究证实围术期阿片类药物使用不仅与术后短期内恶心、呕吐、呼吸抑制等发生相关,而且可能与远期结局,如肿瘤转移和复发、慢性疼痛发生、阿片类药物消耗增加等相关[10-13]。研究者不断探索多模式镇痛以减少阿片类药物相关不良反应,其中包括OFA方案。OFA联合使用α2受体激动剂、NMDA拮抗剂、NSAIDs药等以替代围术期阿片类药物[14]。如前所述,OFA的可行性已在多种手术中得到验证,但OFA的临床应用仍存在争议,当前多主张将OFA应用于中小型手术[15]。
腹部外科手术因术中牵拉反应、人工气腹、种类复杂等多以全身麻醉为主。但是单纯全身麻醉通过抑制下丘脑、大脑皮层等部位发挥作用,而不能直接阻断手术造成的伤害性刺激向低级中枢传导,可能造成术中儿茶酚胺分泌增加,循环波动,此现象在老年人中较易出现。硬膜外麻醉可有效阻断心交感神经,减轻术中应激反应,同时提供确切术后镇痛,常与全身麻醉联合用于腹部手术中[16]。2020年一项前瞻性研究发现全身麻醉复合硬膜外麻醉可以促进老年患者术后早期恢复[17]。最近的一项研究指出,在老年腹部外科手术中,全身麻醉联合硬膜外麻醉减轻术后应激反应[18]。这与本研究结果一致,我们的研究将全身麻醉复合硬膜外麻醉同时应用于对照组与实验组,两组术中血流动力学平稳,两组间MAP、HR的变化无统计学差异,这可能与此种麻醉方式降低应激反应相关。
OFA方案中包含利多卡因、硫酸镁、右美托咪定、氯胺酮等多种药物,它们组合方式多样。目前大多数研究使用右美托咪定做为主要替代药物完成麻醉[19]。右美托咪定为α2受体激动剂,具有镇静、镇痛作用,且无呼吸抑制,因此而受到青睐。此外有研究发现右美托咪定复合局麻药用于硬膜外镇痛时,可以减轻疼痛程度,并减少恶心、呕吐的发生[20]。同样我们的研究发现术后应用右美托咪定复合罗哌卡因可以取得良好的镇痛效果,术后24 h内患者VAS水平均较低,即使在疼痛程度相对较高的对照组中,也有一半患者VAS评分在4分以下,这可能与右美托咪定加强硬膜外罗哌卡因发挥更强镇痛作用相关。右美托咪定在使用过程中被报道可致严重心动过缓,研究后来证实此作用与剂量相关[21]。Aguerreche 等[6]发现,在成人心脏手术中使用右美托咪定最高剂量0.6 μg/(kg·h),心动过缓发生率与阿片药物麻醉是相似的。2022年一项研究指出对腹腔镜手术患者持续输注右美托咪定0.5 μg/(kg·h),术中并未出现严重心动过缓[22],这与本研究结果一致,即老年患者使用右美托咪定0.5 μg/(kg·h)是安全的,术中并未出现难以纠正的心动过缓或低血压。
选择硬膜外药物消耗量做为镇痛效果反应指标为本研究的创新点。在OFA镇痛效果的研究中,除了评价VAS量表,多选择阿片类药物消耗量间接反应疼痛程度[11,23-24]。术后阿片类药物消耗量需以吗啡当量换算后进行统计,术后疼痛管理使用药物不仅包括阿片类药物,还包括对乙酰氨基酚、曲马多、NSAIDs药等[25],这为本研究计算吗啡当量带来困难。此外,选择硬膜外镇痛做为主要镇痛方式,考虑到镇痛效果确切,术后可能不需要阿片类药物进行镇痛补救。鉴于以上原因,我们认为硬膜外罗哌卡因消耗量可以做为疼痛的检验指标,疼痛剧烈,其消耗量必然增加,反之亦然。一项针对胸外科手术OFA方案镇痛研究验证本研究的推理是合理的,此研究将术后硬膜外局麻药物累积消耗量做为疼痛反应指标时,发现其可以很好地反映镇痛[5]。同样我们研究发现,术后硬膜外罗哌卡因累积消耗量较多组,VAS评分相对较高。本研究局限性:本研究仅证实OFA的短期效果,OFA的可行性还需要更多的长期证据支持;实验结果是由于不用阿片类药物所致,还是由于OFA方案本身需更多对照进一步验证。
综上所述,无阿片类药物麻醉与传统阿片类药物麻醉相比,麻醉效果相同,术后苏醒快,术后24 h内疼痛程度降低,镇痛需求率降低,不良反应如恶心、呕吐发生率及严重程度降低,进一步证实OFA可作为一种多模式镇痛方案安全应用于老年腹部外科手术中。
