急性缺血性脑卒中患者机械取栓后恶性脑水肿风险预测模型建立与验证
2024-01-10谭昌亚熊会芬
李 曦,黄 鹞,谭昌亚,雷 蕾,熊会芬,范 进
中国人民解放军西部战区总医院 神经内科(成都 610083)
急性缺血性脑卒中(cerebral ischemic stroke,CIS)为临床常见病,随着我国人口老龄化进程的加快,该病的发病率持续升高[1]。CIS有致死率、致残率高的特点,目前常见疗法有静脉溶栓、机械取栓等,其中静脉溶栓为首选,但该疗法的治疗时间窗较窄,国内静脉溶栓率仅为1.6%~1.9%,即使接受静脉溶栓治疗,对于前循环大血管近端闭塞的CIS患者90 d病死率仍高达60%~80%[2-3]。机械取栓为错过溶栓治疗时间窗、有静脉溶栓禁忌证或经静脉溶栓治疗失败的患者提供了较有前景的疗法。机械取栓直接对血栓进行处理,有再通速度快、治疗时间窗长、全身用药少的优点[4]。虽然随着医疗技术的发展及救治机制的完善,CIS患者机械取栓成功率已有明显的提升,但仍有部分患者在术后出现并发症,其中恶性脑水肿是对CIS患者生命安全造成较大威胁的并发症之一[5]。如何在术前简便、快速、有效地预测CIS患者机械取栓后恶性脑水肿风险是目前研究的重点。目前关于CIS患者恶性脑水肿影响因素的研究虽已有相关报道[6],但建立预测模型的相关研究仍较少,因此本研究旨在通过建立CIS患者机械取栓后恶性脑水肿风险预测模型,以期为此类患者恶性脑水肿风险预测提供新的思路。
1 资料与方法
1.1 临床资料
选择2020 年2 月至2022 年8 月在中国人民解放军西部战区总医院行机械取栓治疗的312 例CIS患者,以7∶3 分为模型组(218 例)和验证组(94 例)。模型组男105 例,女113 例,年龄43~82(66.03±7.95)岁;验证组男48 例,女46 例,年龄40~81(66.77±8.03)岁。纳入标准:1)经CT血管造影或数字减影血管造影(digital subtraction angiography,DSA)等影像学检查确诊为CIS;2)梗死责任血管为颈内动脉或大脑中动脉;3)发病在24 h内;4)年龄≥18 岁;5)入院时美国国立卫生院神经功能缺损评分(national institute of health stroke scale,NIHSS)[7]≥6 分;6)患者或其家属已知情同意。排除标准:1)因小动脉闭塞或其他原因造成的缺血性脑病患者;2)术前CT检查显示低密度影>1/3 大脑半球者;3)近2 周内有大型外科手术或严重创伤史的患者;4)活动性出血或有出血倾向者;5)合并心肝肾等重要脏器疾病者;6)对比剂过敏者。两组患者一般资料比较差异无统计学意义(P>0.05)。本研究已获中国人民解放军西部战区总医院伦理委员会审核通过(No:2020ky007)。
1.2 方法
1.2.1 手术方法 患者仰卧,视患者配合程度选择麻醉方式。右股动脉穿刺后置入8 F动脉鞘,全脑血管造影。若责任血管闭塞且符合手术指征,则视闭塞血管及路径行支架取栓术、血管内抽吸取栓术或支架取栓联合血管内抽吸取栓术。先在导丝引导下将导管头端置入责任动脉近端,视血管情况选择不同尺寸微导丝结合微导管探查,通过闭塞段动脉至远端动脉并确认位于真腔。根据文献[8]方法置入取栓支架,造影确定位置及张开程度后进行取栓。若无法一次性完全取栓,则重复取栓累计不得>3 次,直至向前血流恢复至脑梗死溶栓分级评分(thrombolysis in cerebral infarction,TICI)2b或3 级。若患者同时伴有脑动脉原位重度狭窄,取栓后前向血流无法维持者则同时行球囊扩张成形术,必要时植入支架。术毕,撤出导引管并拔除股动脉鞘,穿刺点缝合并加压包扎。
1.2.2 资料收集 收集患者性别、年龄、吸烟史、饮酒史、高血压病史、糖尿病史、高脂血症、缺血性脑卒中病史、麻醉方式、责任血管、机械取栓方式、取栓次数、发病至血流再灌注时长、术前侧支循环评分、术前头颅CT大脑中动脉高密度征、入院时NIHSS评分、术前静脉溶栓、TICI分级。术前侧支循环评分[9]:4 分:缺血区域无侧支血流;3 分:缺血区域周边支流缓慢,灌注缺陷明显;2 分:缺血区域周边支流缓慢,仍有部分灌注缺陷;1 分:静脉晚期缺血区支流缓慢但可见形成完全的血流;0 分:缺血区域经侧支循环供血,整个区域有快速而完全的血流。TICI分级[8]结果为:0 级:0 分;1 级:1分;2a级:2 分;2b级:3 分;3 级:4 分。
1.2.3 分组方法 患者术后72 h行头颅CT或MRI检查,若出现中线移位>5 mm且有脑室受压表现,则可判定为恶性脑水肿。根据有无恶性脑水肿将患者分为恶性脑水肿组和非恶性脑水肿组,建立列线图模型。
1.3 统计学方法
采用SPSS 22.0 软件对数据进行统计分析,定性资料采用χ2检验,定量资料采用t检验。以R4.1.3 软件行LASSO回归筛选变量后,行多因素Logistic回归分析,建立列线图模型,绘制受试者特征曲线(receiver operating characteristic,ROC),采用H-L拟合优度检验、校准曲线评价和校准模型,以决策曲线评价模型临床有效性,检验水准α除特别说明外均设定为0.05。
2 结果
2.1 模型组CIS 患者机械取栓后发生恶性脑水肿的单因素分析
模型组纳入的218例CIS患者中共有50例(22.94%)患者术后出现恶性脑水肿。恶性脑水肿组与非恶性脑水肿组患者吸烟史、高血压病史、发病至血流再灌注时长、术前侧支循环评分、TICI评分差异无统计学意义(P>0.05)(表1)。
表1 模型组CIS患者机械取栓后发生恶性脑水肿的单因素分析[n(%),]
?
2.2 CIS患者机械取栓后发生恶性脑水肿的影响因素筛选
将CIS患者机械取栓后发生恶性脑水肿情况作为因变量,以表1 中各因素为自变量,通过LASSO回归模型的三折交叉验证确定最佳惩罚项系数λ,最终筛选出5 个CIS患者机械取栓后恶性脑水肿潜在的影响因素,分别为吸烟史、高血压病史、发病至血流再灌注时长、术前侧支循环评分和TICI评分(图1~2)。
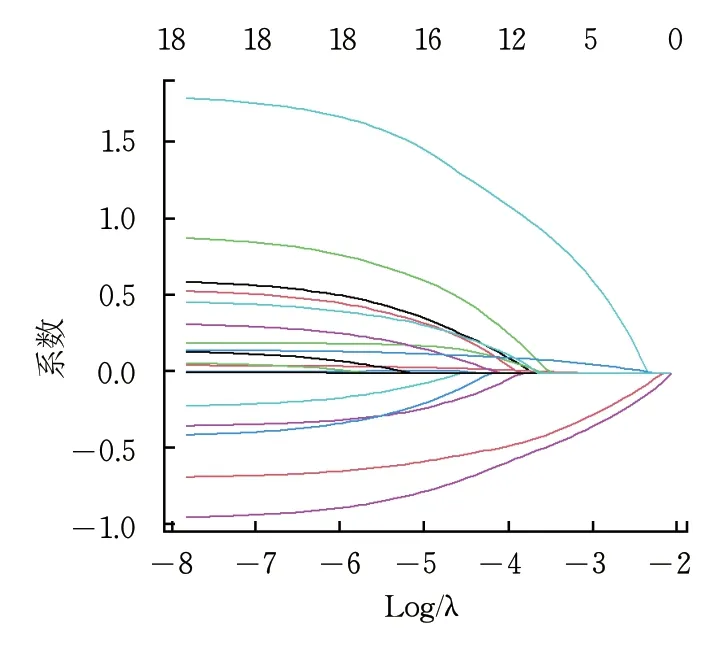
图2 LASSO回归的系数路径
2.3 CIS 患者机械取栓后发生恶性脑水肿的多因素分析
多因素分析结果显示,高血压病史、发病至血流再灌注时长、术前侧支循环评分、TICI评分为CIS患者机械取栓后发生恶性脑水肿的独立影响因素(P<0.05)(表2)。
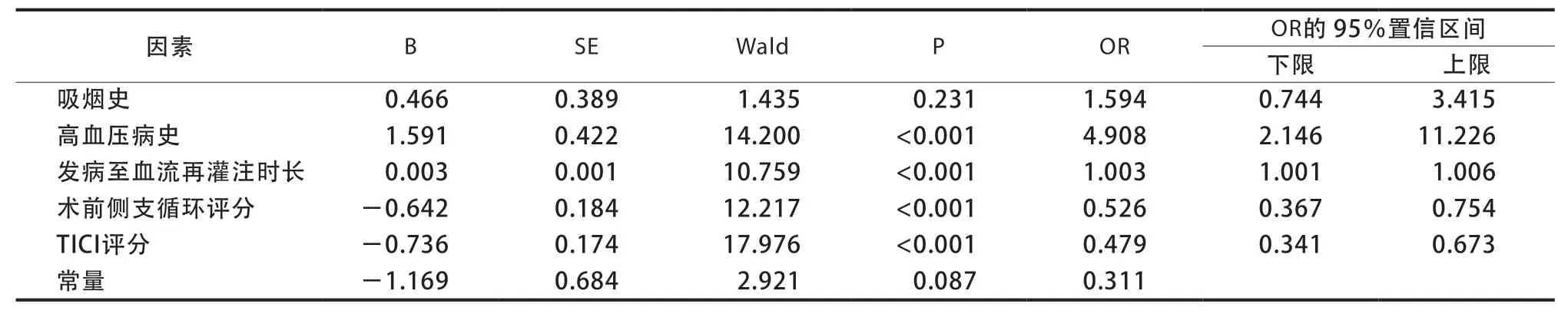
表2 CIS患者机械取栓后发生恶性脑水肿的多因素分析
2.4 列线图模型的建立
根据多因素分析结果,采用R4.1.3 软件建立列线图模型(图3)。模型使用方法:获取患者模型中各参数值,在相应坐标轴分别垂直向上画线,与分值交汇点为该指标的分值,所有指标分值相加后获得总分,于总分坐标轴上向下作垂直线,与CIS患者机械取栓后发生恶性脑水肿风险概率轴的交点即为预测概率。
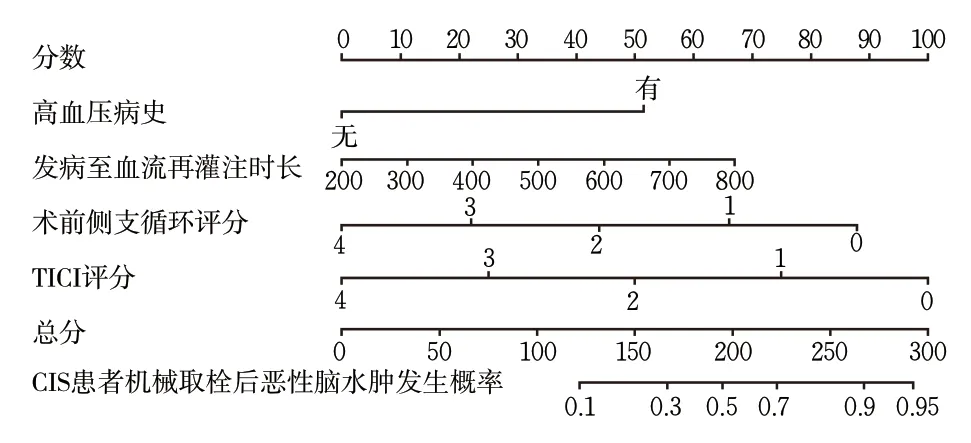
图3 CIS患者机械取栓后发生恶性脑水肿风险列线图模型
2.5 验证组患者资料分布情况
验证组患者年龄(66.77±8.03)岁,取栓次数(1.81±0.22)次,发病至血流再灌注时长(483.19±122.56)min,术前侧支循环评分(1.74±0.66)分,入院时NIHSS评分(16.74±4.51)分,TICI评分(1.69±0.42)分(表3)。

表3 验证组患者资料分布情况[n(%),n=94]
2.6 模型验证
校准曲线显示,模型组、验证组预测曲线与标准曲线基本拟合,提示模型预测准确度较高(图4~5);ROC分析结果显示,模型组列线图模型预测CIS患者机械取栓后恶性脑水肿的AUC为0.830[95%CI(0.773~0.888)];验证组AUC为0.860[95%CI(0.808~0.913)](图6~7)。
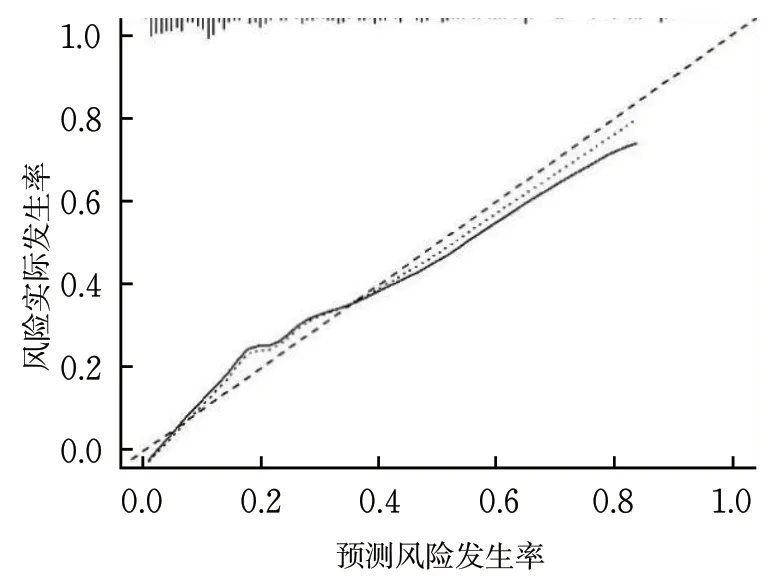
图4 模型组校准曲线

图5 验证组校准曲线
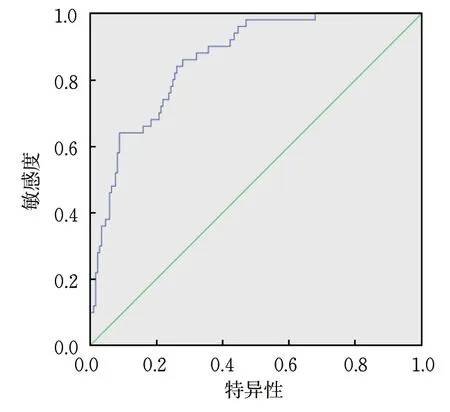
图6 模型组ROC曲线
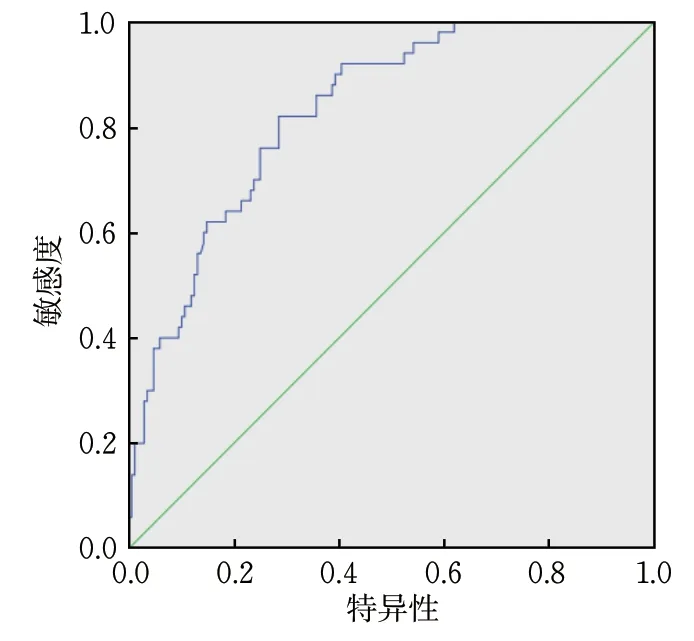
图7 验证组ROC曲线
2.7 列线图模型的临床有效性分析
模型组决策曲线分析结果显示,当该列线图模型预测CIS患者机械取栓后发生恶性脑水肿风险的概率阈值为0.09~0.85 时,患者的净受益率>0(图8)。

图8 决策曲线
3 讨论
CIS是威胁我国人民身心健康的常见病,虽然目前静脉溶栓仍为CIS治疗的金标准,但越来越多的研究[10]证实,溶栓治疗本身无法减少脑组织坏死面积,且大动脉近端阻塞者效果欠佳;同时若血栓长度>8 cm,则溶栓治疗几乎无法使血管再通,即使可再通也有较高的再次堵塞风险。机械取栓术作为针对静脉溶栓禁忌证或静脉溶栓失败患者的治疗方法,近年来逐步受到学界的认可[11]。虽然机械取栓术血管再通率较高,但缺血部位恢复血供后还可引起炎症因子释放及氧化应激反应而加重脑卒中损伤,加重脑水肿甚至引起恶性脑水肿[12]。恶性脑水肿可严重威胁CIS患者生命安全,因此有必要建立专门的模型预测其发生风险。
变量因素筛选时,本研究在LASSO回归分析基础上行多因素Logistic回归分析,LASSO回归分析可避免多重共线性数据的有偏估计问题,提高变量的代表性。本研究多因素分析结果显示,高血压病史、发病至血流再灌注时长、术前侧支循环评分、TICI评分为CIS患者机械取栓后恶性脑水肿的独立影响因素。1)高血压对CIS患者机械取栓后形成恶性脑水肿的影响机制尚不清楚,可能与以下几方面因素有关[13-15]:①持续的高血压可引起血管内皮细胞及平滑肌细胞功能受损,并抑制血管内皮舒张,加重炎症反应,增加恶性脑水肿风险。②自发性高血压还可使血管舒张功能受损,影响侧支循环形成,不利于缺血区域的代偿灌注建立,加重细胞毒性水肿及血管源性水肿,进而增加恶性水肿的风险。③高血压病还可伴随脑血管内皮损伤、粥样硬化及小血管玻璃样改变,此类患者一旦合并脑缺血可加重血管损伤,增加取栓后恶性水肿的发病风险。2)随着发病至血流再灌注时长的延长,形成广泛脑组织坏死及大范围细胞毒性水肿的风险不断提高,机械取栓使血流复通后发生再灌注损伤的风险更高,易引起血管内皮甚至基膜的损伤,破坏血脑屏障,导致血管源性水肿,最终引起恶性脑水肿[16]。3)侧支循环对于维持缺血半暗带区代偿性血流灌注具有重要的意义。术前侧支循环评分越高的患者侧支循环状况越差,侧支循环较佳者梗死核心范围更小,血管再通后可有效减少再灌注损伤,降低细胞毒性水肿及血管源性水肿风险,减低恶性水肿的发生概率[17]。4)直向前血流恢复情况对于恶性脑水肿的发生也有重要的影响,TICI评分越高的患者血流恢复越好,血流再灌注的恢复有助于迅速挽救缺血半暗带区,缩小脑梗塞最终体积,降低再灌注损伤和恶性脑水肿风险[18]。
目前,列线图模型已在临床广泛使用,该模型最大优势在于可视化程度高,使用方便、易于解释。本研究建立的模型综合了患者一般资料、影像学资料等,可从多方面反映患者病情,为CIS患者机械取栓后发生恶性脑水肿的预测提供更多信息。
综上所述,CIS患者机械取栓后恶性脑水肿的发生主要与高血压病史、发病至血流再灌注时长、术前侧支循环评分和TICI评分有关,根据上述因素建立的列线图模型对恶性脑水肿的发生具有较高的预测价值。
