俯卧位通气对重症肺炎患儿血流动力学、呼吸力学指标及不良事件的影响
2023-12-28郭翠翠李茜梅朱晓丽周亚平刘月梅王艳琼
郭翠翠,李茜梅,朱晓丽,周亚平,张 可,王 瑞,李 敏,刘月梅,王艳琼
(河南省儿童医院 郑州大学附属儿童医院 北京儿童医院郑州医院 郑州儿童医院 河南郑州 450000)
重症肺炎作为儿童常见的感染性疾病,其发病率较高,为7%~13%。重症肺炎主要是由于患儿受肺部致病微生物感染引起,患儿肺脏严重受损,会引发呼吸衰竭、低氧血症等,严重威胁其生命安全[1]。临床多采取机械通气、抗感染等治疗方式控制病情,其中机械通气是改善患儿肺功能的主要治疗手段。常见的通气体位为仰卧位,但该通气方式会增加患儿肺部组织膨胀,降低机械通气治疗效果,对心、肺功能造成一定影响。俯卧位通气是一种保护性肺通气策略,能复张已塌陷的肺泡、减少机械通气对患儿肺部的损伤,改善通气血流比和肺通气功能,提高通气效果[2-3]。本研究选取河南省儿童医院治疗的90例重症肺炎患儿作为研究对象,探讨俯卧位通气对重症肺炎患儿血流动力学、呼吸力学指标及不良事件的影响。现报告如下。
1 资料与方法
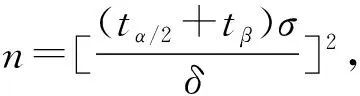
1.2 方法
1.2.1 实验组 对患儿实施俯卧位通气。组建俯卧位通气小组,成员包括专家3名、研究成员6名,研究成员包括责任护士1名、护士3名、主任医师1名、副主任医师1名。专家主要负责俯卧位通气实施质量的把控与指导,研究成员负责实施。实施过程包括俯卧位通气评估、实施、暂停、结束。具体内容如下:①评估。由医院儿科监护室医生和俯卧位通气小组护士对患儿肠内营养时间、导管固定、皮肤情况进行评估,满足纳入标准,入组后方可开展俯卧位通气。②实施。a.知情同意:实施前由小组专科护士向患儿家属或监护人告知俯卧位通气的目的、流程、作用,取得家属同意、配合后方可准备导管、导线。b.导管、导线准备:暂时停止对患儿进行肠内营养干预,关闭引流管,准备好俯卧位通气导管和心电监护导线。c.安置俯卧位:由2名俯卧位通气小组护士对患儿进行俯卧位安置,2名护士站在床边两侧,轻轻扶住患儿头、颈部,避免扭伤,然后将患儿放置为俯卧位,使患儿双侧上肢在头两侧、四肢保持自然屈曲。d.固定导管、导线:俯卧位通气医生和护士在患儿头部一侧缓慢插入导管,采用高举平台法固定导管,保证气管插入后固定器官插管,保持通气流畅。不定时检查导管是否脱落、扭曲。调整心电监护导线位置和电极片贴附位置,不得将导线置于患儿体下。初始调节参数:吸入气体氧浓度分数(FIO2)≥60%,呼气末正压5~10 cm H2O(1 cm H2O=0.098 kPa),呼吸频率20~30次/min,潮气量6~8 ml/kg,吸气峰压20~25 cm H2O。e.使用镇静药物:俯卧位通气期间,予以患儿右美托咪定、维库溴铵镇静,由责任护士负责根据儿科临床镇静评分(Ramsay)调整镇静药物剂量,评分2~3级为最佳镇静状态,以达到最佳人机同步。f.清理呼吸道分泌物:在俯卧位通气过程中,每隔1 h对患儿进行1次肺部听诊,清理呼吸道分泌物,充分吸出痰液。每次通气时间持续8 h,每日1次。③暂停、结束。若患儿在俯卧位通气期间发生收缩压、舒张压、心率、血氧饱和度不稳定,出现进行性下降,发生气胸、纵隔气肿,非计划性拔管等情况,需要立即停止俯卧位通气。当患儿胸部X线片显示其出现肺复张或者氧合指数(OI)在300 mm Hg(1 mm Hg=0.133 kPa)以上时可以结束俯卧位通气。
1.2.2 对照组 实施常规体位治疗。组建常规体位治疗小组,包括责任护士1名、护士3名、主任医师1名、副主任医师1名。患儿入组后,将其置于仰卧位,抬高床头至30°,每2 h更换1次体位并拍背,体位更换顺序遵循“左侧/右侧卧位-平卧位-右侧/左侧卧位-平卧位”原则,背部两侧各拍3~5 min。妥善固定各导管,保持导管通畅。两组应用镇静药物、清理呼吸道分泌物流程一致。
1.3 观察指标与评价标准 ①血流动力学指标包括心率(HR)、收缩压(SBP)、舒张压(DBP)、乳酸浓度;呼吸力学指标包括动态肺顺应性(CLd)、经皮血氧饱和度(SpO2)、氧合指数(P/F)。②不良事件、压力性损伤风险、机械通气时间。不良事件包括非计划性拔管、压力性损伤、导管位移、心律不齐,不良事件总发生率(%)=发生不良事件的重症肺炎患儿例数/组内患儿总例数×100%。压力性损伤风险选用Braden-Q儿童压疮评分表[5],内容包括感知觉、活动能力、摩擦力与剪切力、营养摄入能力、组织与灌注、移动能力、浸渍7个项目,每个项目1~4分,总分28分。预测临界值为17分,表示患儿存在压力性损伤风险,分数越低说明压力性损伤风险越高。
1.4 资料收集与质量控制 开始前,对参与研究的医护人员进行统一培训,内容包括病情评估、通气实施流程、暂停、结束等。培训后进行统一考核,考核通过后方可参与研究,保证后续研究数据记录的同质性。研究成员利用电子病历,通过资料收集表、查看血气分析仪和心电监护仪报告对所有纳入肺炎患儿的信息数据进行收集、统计、分析。不定期抽查收集到的数据,若发现问题需第一时间找到原因并予以解决,确保数据的严谨性和准确性。

2 结果
2.1 两组不同时间血流动力学指标比较 见表1。

表1 两组不同时间血流动力学指标比较
2.2 两组不同时间呼吸力学指标比较 见表2。

表2 两组不同时间呼吸力学指标比较
2.3 两组不良事件、压力性损伤风险、机械通气时间比较 见表3。

表3 两组不良事件、压力性损伤风险、机械通气时间比较(例)
3 讨论
3.1 俯卧位通气可稳定重症肺炎患儿血液循环 本研究结果显示,治疗16 h后,两组重症肺炎患儿HR、SBP、DBP比较差异均无统计学意义(P>0.05),且实验组患儿治疗16 h后的乳酸浓度低于对照组(P<0.05)。表明俯卧位通气治疗并不会影响患儿的心率、收缩压与舒张压,能降低患儿乳酸浓度,具有稳定血液循环的作用。 Hepokoski等[6]研究表明,对患者实施俯卧位通气后,能够减少心脏负荷,稳定血流循环。殷文超等[7]研究显示,俯卧位通气后可以改善患儿平均动脉压和中心静脉压,使血液循环更稳定。本研究结果与上述研究结果一致,证明俯卧位通气可以改善患儿血液循环。但在临床实施俯卧位通气时仍需密切关注患儿血流动力学指标变化,若出现异常需第一时间告知医生并处理。
3.2 俯卧位通气可改善重症肺炎患儿呼吸功能 本研究结果显示,治疗16 h后实验组CLd、SpO2、P/F均高于对照组(P<0.05),表明俯卧位通气能够改善重症肺炎患儿呼吸功能。分析原因:俯卧位通气能减少对肺部的压迫,使肺部气体重新分布,从而改善氧合指数,并且患儿处于俯卧位时,在重力作用下,肺容积增加、胸腔压力降低,从而提升CLd水平[8]。另外,患儿处于俯卧位时,其吸入潮气量和肺通气量会随之增加,可提升SpO2水平[9]。
3.3 俯卧位通气在重症肺炎患儿中的应用安全性良好,可缩短机械通气时间 本研究结果显示,两组患儿均未发生压力性损伤和非计划性拔管,不良事件总发生率比较差异无统计学意义(P>0.05),并且在压力性损伤评估中,两组患儿Braden-Q儿童压疮评分比较差异无统计学意义(P>0.05),说明俯卧位通气的应用可行性与安全性均良好。分析原因:不同于成年患者,患儿自身的体重较轻、恢复能力较强,在实施俯卧位通气过程中,便于医护人员清理呼吸道分泌物、诱导其入睡,减少周围环境对患儿的不利影响[10]。与对照组比较,实验组患儿机械通气时间更短(P<0.01)。分析原因:俯卧位通气能够提高患儿氧合指数、改善肺灌注,减少对呼吸机的过度依赖,有利于尽早停止机械通气,促进病情恢复。
综上所述,在重症肺炎患儿中实施俯卧位通气能够稳定血液循环,改善呼吸功能,安全性良好。但由于本研究样本量较少、评价指标不够全面,需在后续研究中增加样本量和观察指标,开展多中心研究,进一步探讨俯卧位通气的应用效果。
