纳洛酮联合分步控制减压术对急性重症颅脑损伤患者神经功能恢复及预后的影响
2023-12-25张琼
张琼
急性重症颅脑损伤是神经外科致死率和致残率均极高的危重症之一,患者颅内压呈急剧性、持续性升高,如不及时采取措施,60.4%~84.6%的患者可死于脑疝[1]。去骨瓣减压术是颅脑损伤后出现难治性颅内高压、脱水利尿等降颅内压措施无效后用来挽救生命的手术方法,但颅内压恶性升高、手术减压过程过快可导致术中脑组织急性膨出、术后迟发性颅内血肿及硬膜外血肿等风险,这限制了其在临床的应用。为了避免手术减压过快导致的不良后果,温州医科大学附属新昌医院神经外科于2017 年开展了分步控制性减压法,并取得了一定成效。纳洛酮作为一种特异性阿片受体拮抗剂,可阻断β 内啡肽对中枢神经系统的毒性反应[2]。因此,本研究对急性重症颅脑损伤患者实施纳洛酮联合分步控制减压术,并观察其对神经功能恢复及预后的影响,现将结果报道如下。
1 对象和方法
1.1 对象 选取2017 年9 月至2020 年9 月本院收治的125 例急性重症颅脑损伤患者为研究对象,其中男63 例,女62 例;年龄35~85(54.26±9.35)岁。根据治疗方式不同分为3 组:实施纳洛酮联合分步控制减压术43 例,为观察组;仅实施分步控制减压术46 例,为对照A 组;实施开颅血肿清除及去骨瓣减压术36 例,为对照B 组。3 组患者性别、年龄、入院时格拉斯哥昏迷量表(Glasgow coma scale,GCS)评分、受伤至手术时间等一般资料比较,差异均无统计学意义(均P>0.05),见表1。纳入标准:(1)符合《神经外科学》[3]关于急性重症颅脑损伤的诊断标准(3 分<GCS 评分≤8 分;昏迷时间>12 h;CT 检查证实脑中线偏移>1 cm,合并脑挫裂伤、脑出血及脑血肿形成等);(2)单侧颅脑损伤且有开颅手术指征;(3)受伤至手术时间≤24 h;(4)年龄18~80 岁;(5)临床资料完整;(6)具备随访条件。排除标准:(1)合并其他复合伤;(2)颅内损伤以硬膜外血肿为主;(3)合并颅内肿瘤、感染;(4)既往有脑血管疾病史;(5)合并严重的器官功能不全。本研究经本院医学伦理委员会审查通过(批准文号:2023-K-033-01),所有患者或家属知情同意。
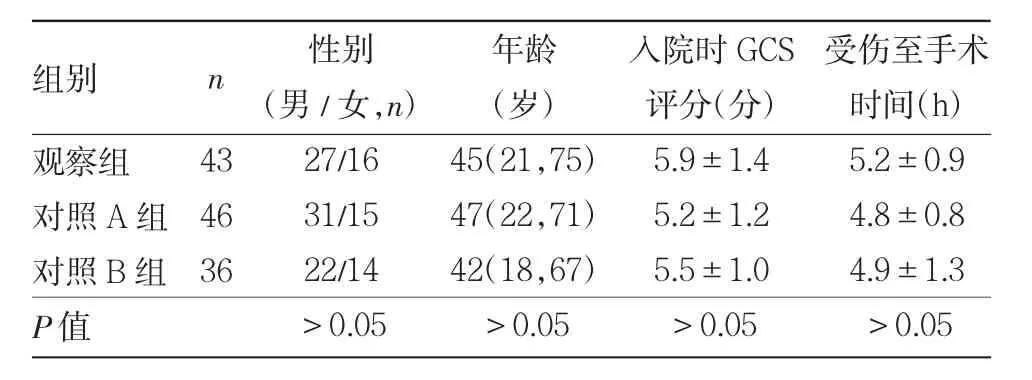
表1 3 组患者一般资料比较
1.2 方法 所有患者经维持基本生命体征处理后行急诊开颅手术。(1)对照B 组行常规血肿清除及额颞顶标准大骨瓣减压术,依次形成皮瓣、12 cm×15 cm 骨窗、剪开硬脑膜;清除血肿,扩大硬脑膜腔,植入颅内压力探针来监测患者颅内压,以人工脑膜做减张缝合。(2)观察组和对照A 组均实施分步控制减压术,具体步骤如下:①对于合并硬膜外血肿的患者,于血肿较厚处原定切口线切开部分头皮,行快速颅骨钻孔;用尖刀片在硬脑膜作十字形切口;使用颅内压检测探头监测患者颅内压,根据监测结果释放部分血肿液,以实现初步减压;②快速形成皮瓣、骨瓣,暂不作骨瓣与硬脑膜分离,使其“漂浮”于硬脑膜并逐渐突出于整个颅骨表面,形成逐步减压的目的;③缓慢分离骨瓣和硬脑膜,与麻醉医生协作使患者适当过度通气,将收缩压控制在90~95 mmHg(1 mmHg=0.133 kPa),进一步降低颅内压;④弧形剪开颞极至蝶骨嵴的硬脑膜,将颅内压检测探头探入切口约2 cm 并监测颅内压,根据监测结果缓慢清除颞极挫裂伤后坏死的脑组织;对于合并脑疝的患者,可切除部分颞极,以减轻对脑干的压迫;⑤待患者颅内压降至20 mmHg 后,放射状分离硬脑膜;在脑组织表面以脑棉和湿纱布覆盖,以预防膨出;彻底清除残余的硬膜下血肿,止血,减张缝合,放置引流管,关颅。(3)观察组于术后第1 天开始予盐酸纳洛酮注射液(规格:2 mL/2 mg,国药准字:H20053316,成都苑东药业有限公司),每天按0.3 mg/kg 剂量持续静脉滴注,疗程7 d。
1.3 观察指标 (1)术前及术后即刻、术后1 周、术后6 个月颅内压变化;(2)术前及术后7 d 血清基质金属蛋白酶9(matrix metalloproteinase-9,MMP-9)、S-100 蛋白B(S-100 protein B,S-100B)水平(这2项指标能间接反映颅脑损伤严重程度和预后[4]),采用酶联免疫吸附试验检测;(3)手术并发症(术中及术后6 个月发生急性脑膨出、迟发伤侧脑内血肿、迟发性对侧脑内血肿或枕部硬膜外血肿、脑梗死等情况);(4)术后6 个月神经功能恢复情况,采用GCS评分、神经行为认知状况测试(neurobehavioral cognitive status examination,NCSE)和Barthel 指数进行评价,其中NCSE 评分越高提示神经行为认知状况越好,Barthel 指数越高提示日常生活活动能力越好;(5)预后良好率,采用格拉斯哥预后量表评分评价,1~3 分提示预后不良,4~5 分提示预后良好[5]。
1.4 统计学处理 采用SPSS 21.0 统计软件。符合正态分布的计量资料以表示,多组间比较采用单因素方差分析,进一步两两比较采用LSD-t 检验;术前与术后7 d 比较采用配对样本t 检验。不符合正态分布的计量资料以M(P25,P75)表示,多组间比较采用Kruskal-Wallis H 检验。计数资料多组间比较采用χ2检验,进一步两两比较采用χ2分割法(α=0.025)。P<0.05 为差异有统计学意义。
2 结果
2.1 3 组患者手术前后颅内压比较 术前3 组患者颅内压比较,差异无统计学意义(P>0.05);而术后即刻、术后1 周、术后6 个月比较差异均有统计学意义(均P<0.05),其中术后即刻观察组患者颅内压明显低于对照B 组,术后1 周及术后6 个月观察组患者颅内压均明显低于对照A、B 组,差异均有统计学意义(均P<0.05),见表2。
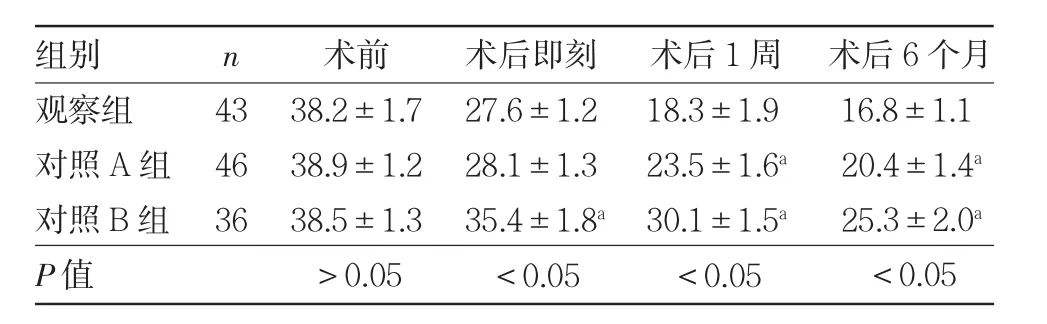
表2 3 组患者手术前后颅内压比较(cmH2O)
2.2 3 组患者手术前后血清MMP-9 及S-100B 水平比较 术前3 组患者血清MMP-9 及S-100B 水平比较,差异均无统计学意义(均P>0.05);术后7 d 3 组患者上述指标均明显降低,且观察组均明显低于对照A、B 组,差异均有统计学意义(均P<0.05),见表3。

表3 3 组患者手术前后血清MMP-9 及S-100B 水平比较(ng/L)
2.3 3 组患者手术并发症发生率比较 3 组患者急性脑膨出、迟发伤侧脑内血肿、迟发对侧脑内血肿或枕部硬膜外血肿、脑梗死以及合计手术并发症发生率比较,差异均有统计学意义(均P<0.05);其中观察组单项以及合计手术并发症发生率均明显低于对照组B 组(均P<0.025),见表4。

表4 3 组患者手术并发症发生率比较[例(%)]
2.4 3 组患者术后6 个月GCS 评分、NCSE 评分、Barthel 指数比较 3 组患者术后6 个月GCS 评分、NCSE 评分、Barthel 指数比较,差异均有统计学意义(均P<0.05);其中观察组各项评分均明显高于对照A、B 组(均P<0.05),见表5。
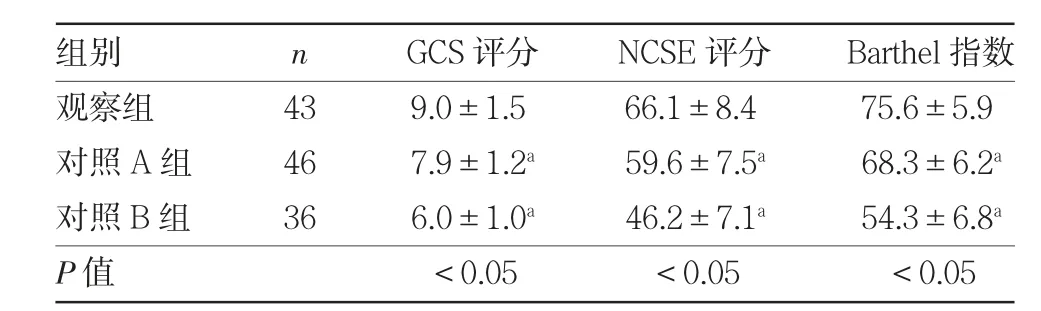
表5 3 组患者术后6 个月GCS 评分、NCSE 评分、Barthel 指数比较(分)
2.5 3 组患者预后良好率比较 观察组、对照A组、对照B 组预后良好率分别为65.1%(28/43)、58.7%(27/46)、41.7%(15/36),差异有统计学意义(P<0.05);其中观察组预后良好率明显高于对照A、B 组(均P<0.025)。
3 讨论
颅脑损伤系暴力直接或间接作用于头部引起的头皮损伤、颅骨骨折、脑挫裂伤、颅内血肿等。流行病学调查显示,交通事故、外力打击、高处坠落是颅脑损伤的主要致伤原因,15~45 岁的青壮年为高发人群[6]。伤后昏迷时间>12 h、GCS 评分3~8 分者为重度颅脑损伤患者,其死亡率高达60.4%~84.6%,而存活者中约3/4 处于中重度残疾和植物状态,这给家庭和社会造成了沉重的负担[7]。
1998 年国内引进的标准大骨瓣减压术明显提高了重度颅脑损伤患者的生存率,并在一定程度上改善了患者预后,该手术主要通过去除骨瓣、清除颅内血肿来增加水肿脑组织的膨出空间,以减轻对脑中线结构的压迫,尤其是脑干压迫[8]。但由于重度颅脑损伤患者脑细胞水肿严重,加上颅内血肿占位,使得其颅内压在术前就处于恶性升高状态,而开颅去骨瓣的快速减压作用可引起进展性脑血肿和弥漫性脑水肿,造成术中脑组织急性膨出[9]。合并颞枕部颅骨骨折的患者,快速去骨瓣、清除血肿还会导致对侧压力填塞效应的迅速解除,使得受骨折片损伤的硬脑膜血管破裂,或已形成血凝块的血管再次出血,造成对侧或枕部迟发性硬膜外血肿[10]。开颅前恶性颅内压升高导致脑灌注压急剧下降,使得脑血管丧失自主调节能力,而去骨瓣快速降低颅内压后,脑血管迅速扩张失去阻力,致使受伤部位脑组织呈高灌注状态,引起迟发性伤侧脑内血肿;此外,脑组织再次灌注引发的脑血流重新分布,导致血管狭窄处供血不足是术后脑梗死的发病机制[11]。总而言之,标准大骨瓣减压术虽然能挽救患者生命,但极高的并发症发生率也影响了手术效果和患者预后。
分步控制减压术是针对快速降颅压造成上述问题所开展的缓慢减压术式,手术先进行初步减压来阻断恶性颅内压增高的发生和发展,随后快速形成皮瓣、骨瓣,但暂不作骨瓣与硬脑膜分离,达到逐步减压的目的;然后配合过度通气进一步减压,最后清除血肿、放射状分离硬脑膜,以彻底减压。分步控制减压术能降低由迅速减压造成的急性脑组织膨出、迟发伤侧脑内血肿、迟发对侧脑内血肿或枕部硬膜外血肿发生率。本研究结果显示,观察组和对照A组均采取分步控制减压术,上述并发症和合计并发症发生率均明显低于对照B 组,这证实分步控制减压术的缓慢减压效果。此外,观察组、对照A 组患者术后即刻、术后1 周和术后6 个月颅内压均明显低于对照B 组,提示分步控制减压术即刻和远期降颅内压效果较标准大骨瓣减压术更明显。
大量研究证实,急性颅脑损伤后脑内阿片肽水平明显升高,且与受伤严重程度和患者预后呈正相关,这也是纳洛酮用于重症颅脑损伤治疗的理论依据[12]。作为阿片受体拮抗剂,纳洛酮的主要作用机制包括:(1)提高内源性抗氧化酶功能,清除氧自由基,减少创伤后内源性毒素的产生;(2)通过抑制N-甲基-D-天冬酰胺和L 型钙通道减少钙超载来稳定脑细胞膜,进而改善缺血再灌注损伤;(3)促进脑细胞线粒体活性的恢复,增强脑细胞抗缺氧及抗低血糖能力,改善脑能量代谢;(4)抑制包括T 细胞途径和阿片肽诱导途径在内的神经细胞凋亡通路[13-14]。本研究结果显示,与对照A 组比较,观察组患者颅内压及血清MMP-9、S-100B 水平更低,GCS 评分、NCSE 评分、Barthel 指数及预后良好率均较高;这表明纳洛酮可在分步控制减压术的基础上进一步缓解颅内压升高,促进神经功能恢复,从而改善患者预后。值得一提的是,观察组术后脑梗死发生率明显低于对照A 组,可能与纳洛酮增强脑组织对缺氧的耐受性、改善脑细胞缺血再灌注损伤等有关[15]。
综上所述,纳洛酮联合分步控制减压术治疗急性重症颅脑损伤能有效降低颅内压,减少手术并发症发生,并促进神经功能恢复,改善预后。
