GHS-DRG付费模式在肿瘤专科医院的实践与思考*
2023-11-24郑金坡田羿柳俊杰马雷孙维师张琪郭思柔张少谦
郑金坡,田羿,柳俊杰,马雷,孙维师,张琪,郭思柔,张少谦
(天津医科大学肿瘤医院,天津市 300000)
疾病诊断相关分组(Diagnosis Related Groups,DRG)是用于衡量医疗服务质量效率以及进行医保支付的一个重要工具,根据年龄、诊断、治疗方式,病症严重程度等差别将不同资源消耗的患者分到若干组,打包进行支付[1]。2019年10月国家医保局公布了医疗保障疾病诊断相关分组(CHS-DRG)与付费技术规范。天津作为首批18家国家试点城市之一, 2021年11月正式启动付费。
DRG的付费标准由该DRG组权重和基础费率的乘积来获得。权重反映该DRG组的资源消耗程度,欧美等实施DRG付费较早的国家常用的权重确定方法包括成本分摊法和费用成本转换法。成本分摊法根据患者治疗期间的实际服务量进行分摊,计算出患者各类医疗服务的成本,最后将各类医疗服务成本进行汇总获得总成本,进而计算DRG相对权重;美国采用费用成本转换法,通过医院每年上交的成本报告获得成本-费用比,利用这个比值将各类型医疗费用转变为成本,进而衍生出了基于成本的DRG相对权重。这两种方法实施的前提需高质量的成本核算系统,精确地测算出每项服务的成本,还要有一套精准的会计核算系统[2-3]。DRG相对权重的计算,还受成本范围界定影响,欧洲的英格兰、奥地利、荷兰等国通过成本计算DRG相对权重时需要剔除贵重药费用[4]。
鉴于目前我国医疗成本数据尚不完整,CHS-DRG分组与付费技术规范中权重的计算方法主要为历史数据法,根据前3年历史费用数据按7∶2∶1的比例加权计算DRG病组的例均费用[5]。天津市以历史数据为基础,基于2017年至2020年住院病案首页数据按照CHS-DRG分组规范对住院病例进行分组,根据每个DRG组平均费用与同期全市参保患者次均住院费用的比值测算各DRG组的权重,经专家论证及与医疗机构谈判后确定最终付费权重。费率的计算根据当月区域医保总额与当月所收治全部病例权重之和来计算,实行浮动费率,2022年3月份费率略高于基准费率。
1 资料来源与方法
1.1 资料来源
选取该院2021年11月1日至2022年3月31日上传医保服务平台入组核心疾病诊断相关分组(ADRG)恶性增生性疾患的靶向、免疫治疗(以下简称RG1)组的全部病例信息,根据入组名单中的住院号和出院时间匹配病案首页中的基本信息,相互补充合并,主要包括患者基本信息、入DRG组信息、住院天数、诊断与操作、住院费用等,获得 3 169例有效信息数据。
1.2 统计方法
通过Excel对原始数据进行筛选和处理,使用 SPSS 22.0软件进行数据分析,对患者数据进行描述性分析。
2 结果
2.1 基本情况
RG1组入组病例共3 169人次,其中男性患者有1 933人次,女性患者有1 236人次;患者年龄60岁以上1 920人次,40~60岁及以下1 126人次,小于40岁123人次;患者次均住院天数1.64 d,患者住院天数小于等于2 d 2 646人次,占到83.50%。
2.2 入组数据分析结果
RG1组根据并发症或合并症情况细分为3组(见表1),入组伴严重并发症或合并症(下称RG11)组298人次,伴并发症或合并症(下称RG13)组2 871人次,入组不伴合并症组0人次。RG13组人次占到全部RG1组的90.60%,占该组全市的46.10%,该组权重为0.50。

表1 该院5个月入组RG1组病例详细情况
2.3 费用分析
对各组的总体费用和主要费用构成进行分析, RG11组发生总费用429.30万元,次均总费用1.44万元; RG13组发生总费用3 435.96万元,次均总费用1.2万元;各组的主要构成均为药费,合计占比达到73.77%(见表2)。对比医保按项目付费支付与按DRG支付RG1组合计减收278.50万元。
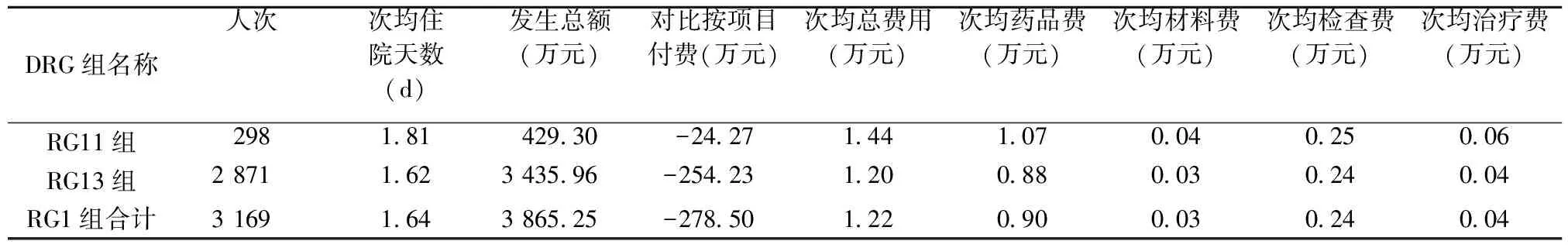
表2 RG1组及各细分组费用情况
靶向药、免疫药价格高,为了降低患者负担,经过国家医保局、卫健委等部门的努力,国家集中与企业谈判使部分靶向药、免疫药价格降低,且纳入医保报销[6]。截至2022年3月,在院使用的不同价格、不同剂型的谈判药品约有50余种,价格跨度很大,其中单价在3 000元以上的谈判药有30种(见图1)。
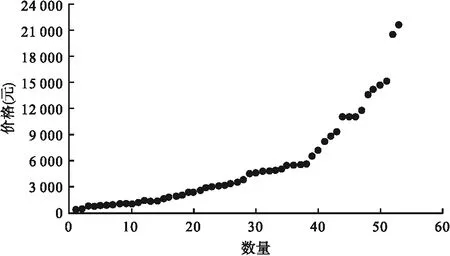
图1 截至2022年3月在院使用的国家谈判药价格及数量分布
3 讨论
3.1 恶行增生性疾患的靶向、免疫治疗组当前权重和分组的合理性
该院作为肿瘤专科医院,收治靶向、免疫组人次占试点医院一半左右,按照当前的权重5个月RG1组减收270余万元。RG1组权重比较低,原因可能是前期调取的2017—2019年历史数据中,当时进入住院使用的贵重靶向及免疫药还比较少,有部分患者为自备药品;还有部分首页数据填写可能不规范;导致历史数据测算的该组DRG权重不能真实反映医疗资源的耗用。而且近年来在肿瘤治疗方面,新的靶向治疗、免疫治疗药不断上市,国家不断组织专项谈判将新的靶向药、免疫药纳入医保使用[6]。随着对肿瘤规范化诊疗的重视,综合诊疗如同期靶向+化疗、免疫+化疗、靶向+免疫治疗,双靶向治疗等治疗方案在临床应用的越来越多,靶向药和免疫药增加了大量的住院费用,而且价格不一,因此有靶向、免疫药的治疗组的费用波动性也很大[7]。随着DRG的推行,医疗机构会不断加强对病案的管理,数据质量也会不断提高,各DRG组权重确定是一个持续的过程,需要建立长期、动态机制不断进行更新。
3.2 支付方式改革与国家谈判药政策相结合
展望未来发展,日间病房具有“短、平、快”的特点,肿瘤患者在日间治疗一定程度上能够提高床位使用率,减轻患者负担[8],病情稳定的化疗及靶向治疗病人门诊日间治疗是肿瘤专科医院发展的趋势。天津市2022年开始实施区域点数法总额预算管理,将病组(包括DRG、DIP付费)、人头、床日、项目等各种付费单元以点数形式体现相对比价关系,以各定点医疗机构所提供服务的总点数分配权重,实施将统筹区域内医保基金和参保人员向全市定点医疗机构购买服务的年度总额预算。住院DRG组权重作为 DRG 组的支付点数,门诊与点数法总额预算结合时按照不同项目类型,分别设置固定点值项目和浮动点值项目。药品项目的点值固定为“1 点=1 元”,不随点数浮动;但是,医疗服务项实施浮动点值,且分开设置医疗机构药品和医疗服务预算额度,若药品费因固定点值而超出药品预算额度,则由医疗服务预算额度补充,因此药品多会挤占医疗服务项目的点值[9-10]。要使国家医保谈判药品真正惠及患者,就需要消除患者获得这些药品的各种障碍,医保总控和药占比考核是影响谈判药品政策落地及用药可及性的最大障碍[11]。为保障国家谈判药品政策顺利实施,在2018年谈判药进入医保使用初期,天津医保在总额预付基础上剔除谈判药的影响,单独进行支付,按照区域点数法总额预算管理时也要考虑谈判药品的影响。
4 建议
各DRG组的权重应建立动态调整机制,根据运行情况进行调整。RG1组按照当前权重,医疗机构减收较多,医保经办机构可以通过提高权重或提高机构调节系数对医疗机构前期减收的费用进行补偿。按照区域点数法总额预算管理谈判药品仍应单独支付,不纳入总点数,不能使医疗机构因付费标准不足而不能给患者用“救命药”。
医疗机构要抓住医保支付方式改革机遇,主动转变管理思路,规范临床路径,加强日间病房的管理。院内各部门、各科室相互配合、协同联动,持续优化费用结构,控制不合理费用增长,不断提升医保精细化管理水平,高质量发展。
