同种免疫型复发性流产免疫功能与预后不良的相关性
2023-11-07李建斌韩婷吴锐
李建斌,韩婷,吴锐△
复发性流产(recurrent spontaneous abortion,RSA)为与同一性伴侣发生的连续2次及以上在妊娠28 周内的流产,其发病率为1%~5%[1]。50%的RSA患者根本病因仍然未知,80%的不明原因流产与免疫因素密切相关[2]。免疫因素、血栓形成、子宫解剖异常和内分泌异常是RSA的重要原因[3]。免疫因素分为自身免疫与同种免疫。同种免疫指机体在一定时间内无法产生免疫耐受,从而导致胚胎遭受母体排斥造成流产[4]。尽管越来越多的证据支持原因不明的RSA 可能与同种免疫有关,但因缺乏特异性检测指标,目前仍处于争议阶段[5]。研究认为维持母胎界面免疫平衡是正常妊娠的前提条件,反复妊娠丢失的发生与母体免疫耐受失衡有关。免疫病理机制主要是自然杀伤(NK)细胞数量及活性升高、辅助性T淋巴细胞(Th)1/Th2细胞因子异常、Th17/调节T细胞(Treg)异常、T/B 淋巴细胞异常等[6]。这类患者不良妊娠发生率明显高于正常孕妇,但其对免疫治疗疗效也不一致[7-9],有待进一步研究。本研究通过分析同种免疫型RSA患者免疫功能与妊娠失败的相关性,为临床诊治提供依据。
1 对象与方法
1.1 研究对象 回顾性选取2018 年5 月—2021 年5 月于南昌大学第一附属医院风湿免疫科就诊的136例正在妊娠的同种免疫型RSA 患者作为研究对象。所有患者均符合自然流产诊治中国专家共识定义的RSA的诊断标准[1],配偶精液检查正常;夫妻染色体核型均无异常;存在母胎免疫耐受失衡,包括淋巴细胞亚群、调节性T 细胞、NK 细胞或Th1/Th2 型细胞因子等异常(均为同种免疫异常指标)[10],自身抗体阴性。同时排除自身免疫性疾病、合并盆腔生殖道器质性疾病、宫颈分泌物检测出生殖道感染、合并血液高凝状态、合并卵巢肿瘤者。136 例患者年龄21~45 岁,平均年龄(31.72±4.59)岁。根据妊娠结局分为妊娠成功组(50 例)和妊娠丢失组(86例)。
1.2 资料收集 收集患者的年龄、流产次数;糖皮质激素(GC)、硫酸羟氯喹(HCQ)、阿司匹林(ASP)、低分子肝素、阿法骨化醇、环孢素(CsA)和他克莫司(FK506)用药情况。
采集RSA孕妇的空腹外周静脉血5 mL,4 ℃,999 r/min离心10 min 分离血清,采用酶联免疫吸附试验(ELISA)检测白细胞介素(IL)-2、IL-4、IL-5、IL-6、IL-8、IL-10、IL-17和肿瘤坏死因子(TNF)-α水平,相关试剂盒购自上海酶联生物科技有限公司,严格按照试剂盒说明书进行操作。妊娠成功组取于我科就诊最后1次实验室检验结果,妊娠丢失组取妊娠失败前最后1次检验结果。
1.3 统计学方法 采用SPSS 26.0 软件进行数据分析,符合正态分布的计量资料用表示,2 组间比较采用独立样本t检验,不符合正态分布的计量资料用M(P25,P75)表示,2组之间比较采用秩和检验。计数资料以例或例(%)表示,2 组间比较采用χ2检验。采用单因素和多因素二元Logistic回归分析妊娠丢失的危险因素。P<0.05为差异有统计学意义。
2 结果
2.1 妊娠成功组和妊娠丢失组临床资料比较 与妊娠丢失组比较,妊娠成功组IL-6 和IL-10 水平升高,使用GC 和低分子肝素比例升高,IL-2 和IL-17水平降低(P<0.05);2 组年龄、流产次数、TNF-α 水平、HCQ、ASP、阿法骨化醇、CsA 和FK506 使用比例差异无统计学意义,见表1。
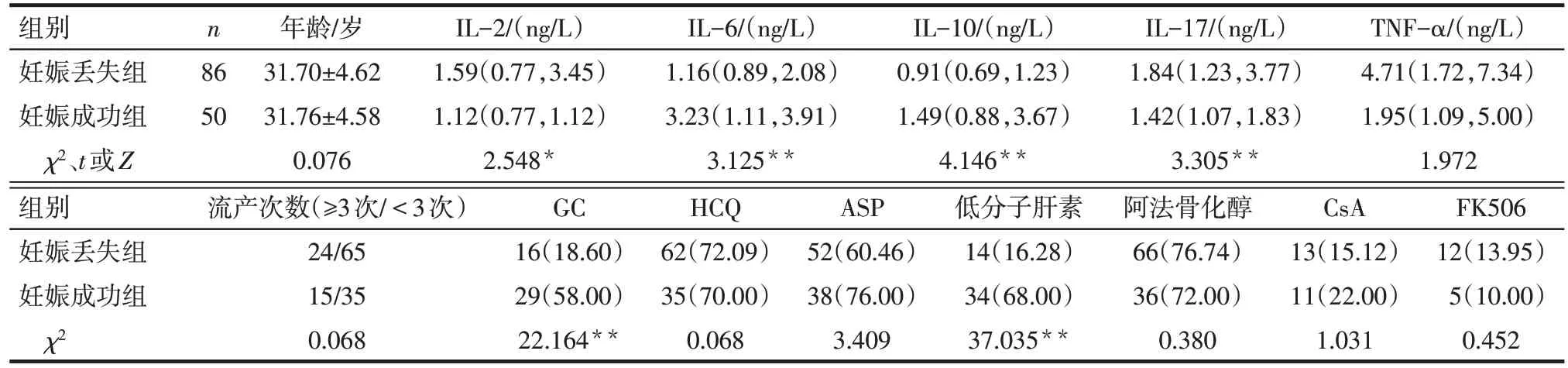
Tab.1 Comparison of clinical data between the two groups表1 2组临床资料比较
2.2 妊娠丢失发生的影响因素 以RSA 患者妊娠结局(成功=0,丢失=1)为因变量,IL-2、IL-6、IL-10、IL-17、GC(使用=1,未使用=0)和低分子肝素(使用=1,未使用=0)为自变量进行单因素Logistic 回归分析。结果显示IL-2、IL-6、IL-10、IL-17、GC 和低分子肝素使用是影响妊娠丢失的因素(P<0.01),见表2。以RSA 患者妊娠结局(成功=0,丢失=1)为因变量,将上述因素纳入多因素Logistic 回归分析(赋值同上),结果显示IL-17 升高为妊娠丢失的危险因素,IL-10 升高,使用GC 和低分子肝素是保护因素(P<0.01),见表3。
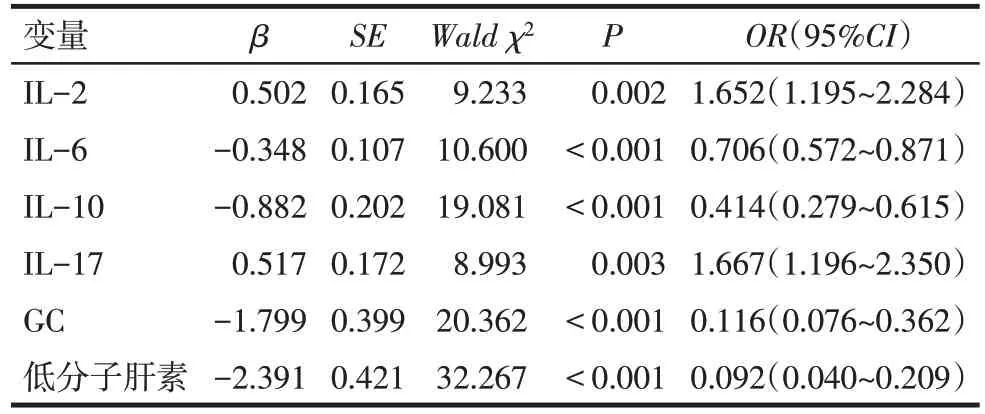
Tab.2 Univariate Logistic regression analysis of influencing factors of pregnancy loss表2 妊娠丢失发生影响因素的单因素Logistic回归分析
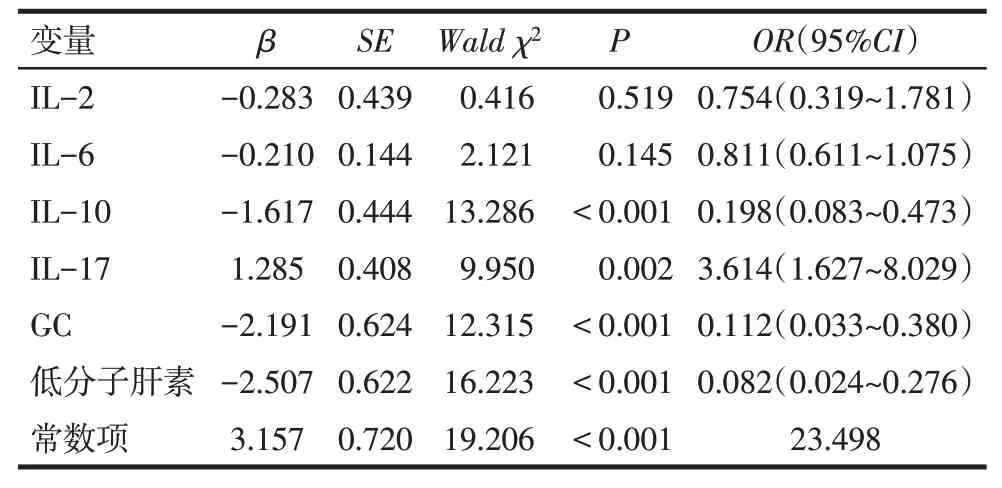
Tab.3 Multivariate Logistic regression analysis of influencing factors of pregnancy loss表3 妊娠丢失发生影响因素的多因素Logistic回归分析
3 讨论
近年来,原因不明的RSA患者数量逐渐增加,随着对生殖免疫研究的深入,目前认为约2/3的同种免疫型RSA与免疫因素相关[11],同种免疫型RSA包括固有免疫紊乱及获得性免疫紊乱。在固有免疫紊乱中,多见于NK 细胞异常。在获得性免疫紊乱中,研究较多的为Th1/Th2 细胞平衡紊乱[12-13]。探讨这类患者免疫紊乱、免疫治疗以及其他一些指标对妊娠结局的影响,对临床指导RSA 患者的治疗具有重要的意义。
Th1/Th2 细胞平衡对于成功的胚胎种植及妊娠结局具有重要意义。以免疫炎症反应为特征的Th1免疫在着床期成为主导,受控的Th1 免疫有利于滋养细胞的侵入。胎盘着床后,早期的炎症性Th1 免疫迅速转变为Th2 抗炎免疫反应。Th2 免疫占主导地位后在着床部位抑制了Th1 免疫,通过平衡Th1免疫来保护胎儿,适应胎儿和胎盘的发育[14]。一定数量的Th1 型细胞因子(IFN-γ、IL-2 和TNF-α)可调控细胞的增殖分化,促进胚胎生长发育,而Th1型细胞因子过表达时,会加重母胎界面的免疫反应,激活NK 细胞,从而导致胚胎着床失败[15];Th2 型细胞因子(IL-6、IL-10 等)具有诱导免疫耐受的作用,可防止过度的免疫应答,促进同种免疫耐受性和胚胎着床,利于正常妊娠[16-18]。在正常妊娠过程中,Th1/Th2平衡会向Th2偏移,但是同种免疫型RSA患者在妊娠过程中,Th1型细胞因子如IL-2、TNF-α等明显升高,导致Th1/Th2平衡向Th1偏移[19]。本研究也证实Th2 型细胞因子IL-10 升高可降低妊娠丢失的风险。
除Th1/Th2 平衡外,Th17/Treg 平衡在母胎免疫耐受中的影响也逐渐受到重视。在健康人群外周血中,Th17 细胞在CD4+T 细胞中很少见。研究显示在妊娠各阶段,CD4+T 细胞中Th17 细胞比例与健康人相当[20]。但另一项研究显示,妊娠晚期孕妇的Th17细胞比例低于未怀孕妇女[21]。IL-17是Th17细胞分泌的特征性细胞因子。在妊娠中的小鼠,IL-17可能在子宫腺和基底膜表达,而在人类自发性流产早期,胎盘中也有IL-17的表达[22]。不明原因的RSA患者排卵周期增殖期和分泌期Th17 细胞比例及相关细胞因子IL-17A 水平高于正常对照组[23]。在同种免疫型RSA 患者妊娠过程中,Th17 细胞通过分泌IL-17,激活多种炎性细胞因子,加重母胎界面的炎症反应,导致不良妊娠[24]。与既往研究一致,本研究发现妊娠丢失组IL-17水平升高,IL-17升高为妊娠丢失的危险因素。
Liang等[25]发现免疫治疗可降低外周血NK细胞活性和Th1/Th2 细胞比值,改善妊娠结局。GC 能够通过抑制转录因子NF-κB抑制T细胞增殖,降低NK细胞数量,减少子宫内膜血管成熟,从而避免氧化应激[26]。研究显示,GC可抑制细胞因子产生,降低NK细胞的密度和活性,调节外周NK 细胞归巢到蜕膜,从而改善RSA女性的妊娠结局[27-28]。低分子肝素具有抗血栓、抗凝和抗炎作用,有助于保护血管内皮细胞,调节细胞增殖,降低血液黏度,增强子宫胎盘微循环,改善胎盘血流灌注,有助于胚胎的生长发育,改善RSA 患者妊娠结局[29]。本研究中,使用GC 和低分子肝素同样是妊娠丢失的保护因素。部分研究显示使用免疫抑制剂如HCQ、CsA 和FK506 对RSA患者的妊娠结局有益[30-32],与本研究不同。对于同种免疫型RSA 患者的免疫治疗尚未有统一定论,各种治疗手段的疗效及安全性均有待进一步证实,还需要大样本的随机对照试验进一步的研究。
综上,同种免疫型RSA 患者IL-17 的升高会增加不良妊娠结局风险,IL-10 的升高以及合理使用GC和低分子肝素治疗可适当改善妊娠结局,临床中需要密切监测存在细胞因子异常的RSA 患者,以便及时针对个体化调整用药,提高活胎率。今后还需深入探索同种免疫在RSA中的作用机制和更加有效的预防和治疗策略。
