不同入路单孔胸腔镜肺叶切除术在肺腺癌患者中的应用效果
2023-10-18杨富涛闫晓雷金哲
杨富涛,闫晓雷,金哲
(南阳市中心医院 胸外科,河南 南阳 473002)
单孔胸腔镜肺叶切除术是目前临床中肺腺癌早中期患者常用的治疗方式,具有创伤小、疼痛度低的特点,还可在不撑开患者肋骨的前提下将肿瘤病灶及所在肺叶完整去除,最大可能地保留患者胸廓的完整性,降低手术操作对呼吸功能的影响[1]。但有调查发现,部分单孔胸腔镜肺叶切除术后患者长期存在慢性胸壁疼痛,导致患者畏惧用力呼吸或喘气,不利于术后呼吸功能的恢复[2]。随着研究的深入,发现单孔胸腔镜肺叶切除术后遗留的慢性胸壁疼痛问题与手术入路过程中切口大小、神经受损等有关[3]。因此,可从手术入路入手,探究可改善单孔胸腔镜肺叶切除术后慢性胸壁疼痛的方法。经肋间手术入路和经剑突下手术入路是单孔胸腔镜肺叶切除术中常用的入路方式,前者经患者第4或5肋间做切口,可避免损伤肺门复杂血管结构,后者则于患者胸骨体下端做切口,更利于保护胸壁结构的完整性,均可在胸腔镜肺叶切除术中取得较好疗效[4]。基于此,选取南阳市中心医院拟行胸腔镜肺叶切除术治疗的肺腺癌患者进行研究,比较经肋间和经剑突下手术入路单孔胸腔镜肺叶切除术在肺腺癌患者中的应用效果,为临床入路方式的选择提供依据。
1 对象与方法
1.1 研究对象
前瞻性研究,纳入南阳市中心医院于2020年6月至2022年6月拟行胸腔镜肺叶切除术治疗的肺腺癌患者,告知所有患者及其家属本研究内容与目的,患者及家属自愿签署知情同意书。纳入标准:(1)符合《肺癌筛查与管理中国专家共识》[5]中肺腺癌的诊断标准,且经病理检查确诊;(2)原位腺癌;(3)临床分期为Ⅰ~Ⅱ期;(4)肿瘤病灶<5 cm;(5)愿意接受肺叶切除术治疗。排除标准:(1)合并心、肝、肾功能不全;(2)对侧肺功能不全;(3)全身情况较差,无法耐受手术;(4)存在其他恶性肿瘤;(5)病灶位于肺中叶;(6)存在肺部手术史。剔除标准:中途转开放手术。本研究经医院医学伦理委员会批准实施(编号2020-05-328)。依据纳入、排除标准,共纳入肺腺癌患者102例,通过随机数字表法将其分为A组与B组,各51例。A组男26例,女25例;年龄47~65岁,平均(57.00±4.35)岁;体重49~73 kg,平均(62.47±5.83)kg;临床分期为Ⅰ期29例,Ⅱ期22例;症状为咳嗽39例,胸痛27例,呼吸困难30例;病灶部位为左肺22例,右肺29例。B组男28例,女23例;年龄42~65岁,平均(56.73±4.08)岁;体重53~72 kg,平均(62.22±4.55)kg;临床分期为Ⅰ期32例,Ⅱ期19例;症状为咳嗽26例,胸痛31例,呼吸困难28例;病灶部位为左肺24例,右肺27例。对比两组患者病灶部位、年龄等一般资料(P<0.05),有可对比性。
1.2 手术方法
所有患者明确诊断和排除手术禁忌后,择期行单孔胸腔镜肺叶切除术。
1.2.1A组
(1)术前准备:督促患者进行咳嗽、呼吸等肺功能锻炼。(2)麻醉方式:双腔气管插管全麻。(3)入路方式:经肋间入路。(4)具体步骤:患者取健侧卧位,充分暴露预置切口部位;由具有多年临床经验的医生主刀,于患者腋前线第5肋间开一4 cm小口,利用血管钳分开肌肉、肋间肌并刺破壁层胸膜,确诊胸膜腔无粘连后经由开放式套管将胸腔镜经切口缓慢放入,全面探查患者胸腔与病灶情况,确定可正常进行肺叶切除术后,以此按照肺静脉、动脉和气管的顺序进行肺叶切除,切除标本交由家属过目后立即送病理检查。后进行肺门淋巴结与纵隔淋巴结清扫,清扫完毕后退出手术器械,于切口中央位置放置胸腔引流管。手术完毕。(5)术后密切关注患者呼吸、心率、血压等生命体征变化,并根据患者恢复情况,给予适当预防感染等治疗。
1.2.2B组
B组入路方式为经剑突下入路,其余手术步骤同A组。经剑突下入路具体步骤:将患者手术一侧的躯体轻轻抬高大约30°,于剑突下做3 cm左右切口,其余措施同A组。手术完毕后于剑突下切口处放置引流管。
1.3 观察指标
1.3.1围手术期指标
记录两组患者手术时间、术中出血量、引流管放置时间、下床活动时间。
1.3.2疼痛情况
于术后1、3、5、7 d通过视觉模拟评分法(visual analogue scale,VAS)[6]评估患者切口疼痛程度。具体做法如下:在A4纸上画一条10 cm的长线,横线的一端为0,另一端为10,数值越高,代表疼痛程度越高。由研究者向患者详细解释操作方法,后由患者在无干扰情况下在纸上做记号。记录每位患者VAS数值,以此来评定术后切口疼痛程度。
1.3.3肺功能指标
于术前、术后7 d,通过肺功能测试仪测量两组患者第1秒用力呼气量(forced expiratory volume in one second,FEV1)、最大通气量(maximum ventilation,MVV)、用力肺活量(forced vital capacity,FVC)、肺总量(total lung volume,TLC)水平。
1.3.4并发症
观察术后肺不张、切口感染、持续液气胸、肺栓塞、肺漏气发生情况。
1.4 统计学方法
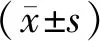
2 结果
2.1 两组围手术期指标对比
B组术中出血量少于A组,引流管放置时间、下床活动时间短于A组,手术时间长于A组,差异有统计学意义(P<0.05)。见表1。
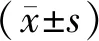
表1 两组围手术期指标比较
2.2 不同时点患者疼痛情况
术后1、3、5、7 d时,两组患者VAS评分逐渐下降,且B组各时点VAS评分均低于A组,差异有统计学意义(P<0.05)。见表2。
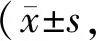
表2 两组患者术后不同时点VAS评分比较分)
2.3 患者肺功能改善情况
术前,两组FEV1、MVV、FVC、TLC对比,差异无统计学意义(P>0.05);术后7 d,两组FEV1、MVV、FVC、TLC水平均下降,但B组高于A组,差异有统计学意义(P<0.05)。见表3。

表3 术前术后两组肺功能比较
2.4 两组患者术后并发症发生情况
两组术后并发症发生率对比,差异无统计学意义(P>0.05)。见表4。

表4 两组患者术后并发症发生情况[n(%)]
3 讨论
肺腺癌胸腔镜肺叶切除术手术入路的选择一般需基于肺腺癌病变特征、术者经验、正常神经或血管走向等内容进行全面考量,一个合适的入路可在便于术者完整去除病灶的同时,最大程度地降低对周围血管和神经组织的损伤,有利于术后恢复。故选择肺叶切除术时最常采用的经肋间和经剑突下入路,对比两种入路对患者血管、神经等影响,为临床中肺叶切除术入路的选择提供依据。
从本研究结果可看出,B组患者术后1、3、5、7 d时VAS评分均较A组低,提示经剑突下入路方式可减轻单孔胸腔镜肺叶切除术后疼痛。分析其原因:肋间神经损伤是肺腺癌患者肺叶切除术后疼痛的重要原因[7],而经肋间入路需离断肋间肌与壁层胸膜,对肋间神经损伤较大,故肺腺癌患者术后存在较强烈疼痛感。经剑突下手术入路是从患者胸骨下段剑突下做小型单切口,而后经由皮下组织和腹直肌建立肋下通道,可避免入路及手术过程对肋间神经的牵拉和损伤,减轻患者术后短期或长期肋间神经疼痛[8]。此外,有研究指出,膈神经损伤是肺腺癌患者进行肺叶切除术后麻木、疼痛感的重要原因[9]。膈神经位于前斜角肌前方,而经肋间入路是从患者侧胸壁肋间进入,膈神经显露困难,手术过程术者极易误伤到膈神经,造成术后疼痛。胸腔镜经剑突下入路进入患者胸腔后,可兼顾中上纵隔两侧,术野显露优良,可避免手术操作者进行肺叶切除时对患者膈神经的误伤[10]。因此,经剑突下入路方式可通过避免膈神经损伤来减轻肺腺癌患者肺叶切除术后的疼痛麻木感。最后便是经剑突下入路的切口在肺腺癌患者上腹部,腹壁无骨性结构,切口弹性高,肿瘤病灶切除后经切口取出时,切口所承受的撕拉损伤小,因此术后患者所感到的痛感也较轻。
本研究结果显示,相较于经肋间入路,经剑突下入路的还可减少患者术中的出血量,缩短引流管放置时间。分析原因,经肋间入路虽能避开患者肺门复杂血管直达肺腺癌病灶,但对病灶周围血管的术野显露不佳,在分离肺叶病灶的过程中,会不可避免地损伤到肋间的血管[11]。而经剑突下入路视野更清晰,可便于术者直观地观察患者肺叶病灶周围的血管走向,尽可能避免肺叶切除时对胸腔血管的损伤[12]。所以相较于经肋间入路,经剑突下入路手术过程中的出血量更少,术后引流管引流时间也相对缩短。但因经剑突下入路手术操作空间狭小,手术难度相对较大,因而手术时间相较于经肋间入路长。本研究结果中B组手术时间长于A组,进一步论证了上述观点。
最后,从本研究中还能看出,经剑突下入路单孔胸腔镜肺叶切除术还可明显降低手术操作过程对患者肺功能的影响。分析其原因:经剑突下入路的肺叶切除术患者术后疼痛感更低,这便于患者早期开展咳嗽、排痰等活动,促进肺复张,改善肺功能[13]。其次,经剑突下入路,可避免手术对患者膈神经的损伤,便于患者术后呼吸及循环功能尽快恢复。最后,经剑突下入路不会破坏肺腺癌患者胸廓完整性,有利于术后胸廓中的呼吸肌正常进行气体交换,促进FEV1、MVV、FVC、TLC等肺功能指标尽快恢复正常。
4 结论
相较于经肋间入路术式,经剑突下入路的单孔胸腔镜肺叶切除术治疗肺腺癌患者的术后疼痛感更低,恢复时间更短,对肺功能损伤更小。
