微创根治性子宫切除术对宫颈癌患者生活质量和炎性因子的影响
2023-10-14卢琴黄晨雯汤凤玲
卢琴,黄晨雯,汤凤玲
1福建省立医院妇科,福州 350001
2古田县医院妇产科,福建 宁德 352200
3福建医科大学省立临床医学院,福州 350000
宫颈癌发病率和病死率逐年上升,且存在一定的地域差异[1-2],是一类亟待解决的公共卫生问题。中国每年新增宫颈癌病例约13 万例,约占全球总新发病例数的33%,且宫颈癌的发病呈年轻化趋势[3-4]。目前,临床多采用根治术对宫颈癌进行治疗[5],包括广泛性子宫切除术和盆腔淋巴结清扫术等。随着医疗技术的发展和进步,微创手术越来越多地应用于子宫切除术中,手术也逐渐成熟[6]。相比于传统的开腹手术,微创根治性子宫切除术不仅能缩短手术时间,还能在保障疗效的前提下减少手术造成的创伤,且不会增加患者的术后并发症发生风险[7]。但临床对于微创子宫根治性切除术的疗效仍缺少系统评价,因此,本研究探讨微创根治性子宫切除术对宫颈癌患者生活质量和炎性因子的影响,旨在为临床宫颈癌的治疗提供参考和依据,现报道如下。
1 资料与方法
1.1 一般资料
选取2021 年6 月至2022 年6 月福建省立医院收治的宫颈癌患者。纳入标准:①符合宫颈癌的诊断标准[8-9];②无手术禁忌证;③术后未进行放化疗治疗;④无重要脏器功能障碍;⑤既往无盆腔炎。排除标准:①手术前接受过其他相关治疗;②合并精神疾病或无法配合治疗;③临床资料不完整。依据纳入和排除标准,本研究共纳入150 例宫颈癌患者,根据手术方式的不同分为开腹组(n=68)和微创组(n=82),开腹组患者给予传统开腹手术,微创组患者给予微创根治性子宫切除术。两组患者年龄、病程、病理类型、临床分期比较,差异均无统计学意义(P﹥0.05)(表1),具有可比性。本研究经医院伦理委员会批准通过,所有患者均知情同意。

表1 两组患者的临床特征
1.2 手术方法
开腹组患者给予传统开腹手术治疗,包括根治性子宫切除术+盆腔淋巴结清扫术:协助患者取仰卧位,臀部垫啫喱垫抬高,全身麻醉,于下腹正中绕脐切开患者腹部20~23 cm,进入腹腔后,探查子宫、双侧附件以及宫颈与膀胱、宫颈与肠道的关系,确定膀胱和肠道是否被侵及。清扫盆腔淋巴结,上至髂内外血管分叉上3 cm,下至旋髂深静脉水平,内至髂内动脉内侧,深至闭孔神经以上。行广泛子宫切除术,超声刀打开膀胱腹膜反折并下推膀胱,打开膀胱侧窝及直肠侧窝,超声刀打开子宫、直肠腹膜反折,下推直肠至宫颈穹窿部下4 cm,于子宫动脉起始部钳夹、切断动脉并结扎,向内提拉子宫动脉断端,向外、向下推输尿管,钳夹、切断宫颈动脉支,断端结扎,钳夹、超声刀切断膀胱、宫颈韧带,进一步下推膀胱至宫颈穹窿下4 cm,于宫颈外3 cm 钳夹、切断骶韧带、主韧带,7 号丝线腹内断端缝扎,直角钳于宫颈外口下钳夹阴道,上提子宫并于宫颈穹窿下约3 cm 切断阴道,温蒸馏水冲洗腹腔及切口。2-0 微乔褥式缝合阴道残端,盆腔放置22 号引流管,分层缝合关闭腹部切口[10]。
微创组患者给予微创手术,包括微创根治性子宫切除术+盆腔淋巴结清扫术:患者全身麻醉,在人工气腹状态下进行穿刺并置入30°腹腔镜,观察患者盆腔和腹腔内情况,上举举宫器或宫底缝合于腹壁外上提子宫,盆腔淋巴结清扫顺序及方法同开腹组。超声刀切断子宫圆韧带,向前打开膀胱腹膜反折,分离子宫动脉,于子宫动脉起始部夹钳夹、切断动脉。向内提拉子宫动脉内侧断端,暴露输尿管,向外、向下推输尿管,钳夹、超声刀切断子宫动脉宫颈支,超声刀分离、切断膀胱、宫颈韧带,进一步向下推膀胱,至宫颈外口水平下3~4 cm。超声刀打开子宫、直肠腹膜反折,超声刀锐性分离直肠、宫颈及直肠阴道间隙至宫颈外口下4 cm。超声刀打开直肠侧窝及膀胱侧窝,切断骶韧带约3 cm,分离并切断主韧带约3 cm 并分离阴道旁组织。于宫颈外口下方结扎、闭合阴道,超声刀切断阴道上段3 cm,从阴道中取出套袋的子宫及切除的淋巴组织。1-0 倒刺线连续缝合关闭阴道断端,盆腔放置22号引流管,分层缝合皮肤穿刺孔[11]。
1.3 观察指标和评价标准
①手术前和手术后1 个月,采用中文版癌症治疗功能评价系统-共性模块(functional assessment of cancer therapy-general,FACT-G)[12]和癌症治疗功能评价系统中的宫颈癌量表(functional assessment of cancer therapy-cervix,FACT-Cx)[13]评估两组患者的生活质量,FACT-G 量表和FACT-Cx 量表均包括生理状态(7 个条目)、社会/家庭状况(7 个条目)、情感状况(6 个条目)、功能状况(7 个条目)4 个维度,FACT-Cx 量表还包括宫颈癌特异模块(cervical cancer subscale,CCS)(15 个条目),每个条目根据患者过去7 天的感受分别按照0~4 分进行评分,总分为各维度评分之和,评分越高表示生活质量越好。②手术前、术后1 天、术后3 天,抽取两组患者外周静脉血2 ml,3000 r/min 离心10 min 后分离血清,采用酶联免疫吸附测定检测两组患者的炎性因子指标,包括白细胞介素(interleukin,IL)-6、IL-8及肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α)。③比较两组患者的并发症发生情况,包括切口感染、尿潴留、切口二期缝合、血管损伤、膀胱损伤、肠道损伤、神经损伤、输尿管损伤、淋巴囊肿。④采用电话、微信、邮件等方法对两组患者进行3 个月的随访,比较两组患者的预后不良情况,包括复发、转移、死亡、再手术。
1.4 统计学方法
采用SPSS 22.0 对所有数据进行统计分析,符合正态分布的计量资料以均数±标准差(±s)表示,组间比较采用t检验;计数资料以例数和率(%)表示,组间比较采用χ2检验或Fisher 确切概率法;等级资料的比较采用Mann-WhitneyU检验;以P﹤0.05 为差异有统计学意义。
2 结果
2.1 生活质量的比较
术前,两组患者FACT-Cx、FACT-G 评分比较,差异均无统计学意义(P﹥0.05)。术后1 个月,两组患者FACT-Cx、FACT-G 评分均高于本组术前,微创组患者FACT-Cx、FACT-G 评分均高于开腹组,差异均有统计学意义(P﹤0.05)。(表2)

表2 手术前后两组患者FACT-Cx、FACT-G 评分的比较
2.2 炎性因子水平的比较
术前,两组患者IL-6、IL-8、TNF-α水平比较,差异均无统计学意义(P﹥0.05)。术后1 天,两组患者IL-6、IL-8、TNF-α水平均高于本组术前,微创组患者IL-6、IL-8、TNF-α水平均低于开腹组,差异均有统计学意义(P﹤0.05);术后3 天,两组患者IL-6、IL-8、TNF-α水平均低于本组术后1 天,微创组患者IL-6、IL-8、TNF-α水平均低于开腹组,差异均有统计学意义(P﹤0.05)。(表3)
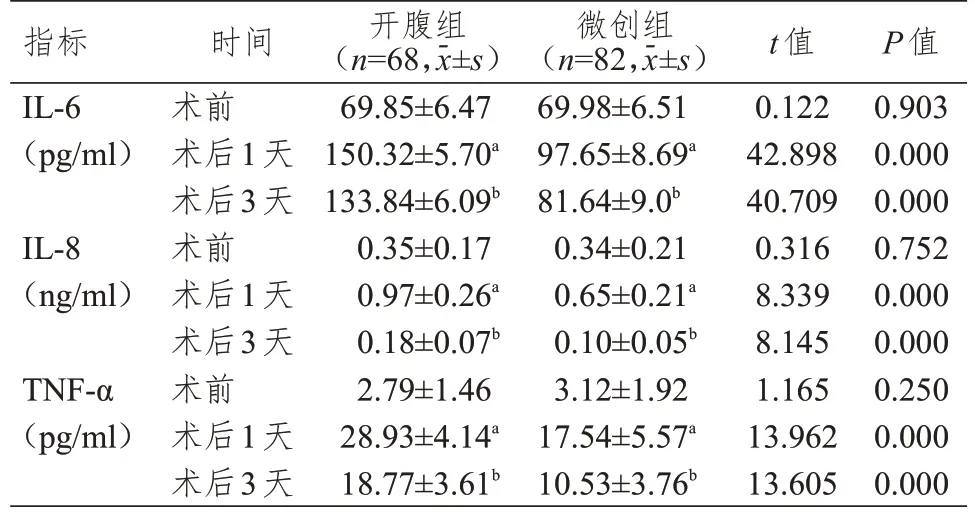
表3 手术前后两组患者炎性因子水平的比较
2.3 并发症发生情况的比较
两组患者均未发生肠道损伤和神经损伤。两组患者尿潴留、血管损伤、膀胱损伤、输尿管损伤及淋巴囊肿发生率比较,差异均无统计学意义(P﹥0.05);微创组患者切口感染、切口二期缝合发生率均低于开腹组,差异均有统计学意义(P﹤0.05);微创组患者并发症总发生率为13.41%(11/82),明显低于开腹组患者的42.65%(29/68),差异有统计学意义(χ2=26.244,P﹤0.01)。(表4)
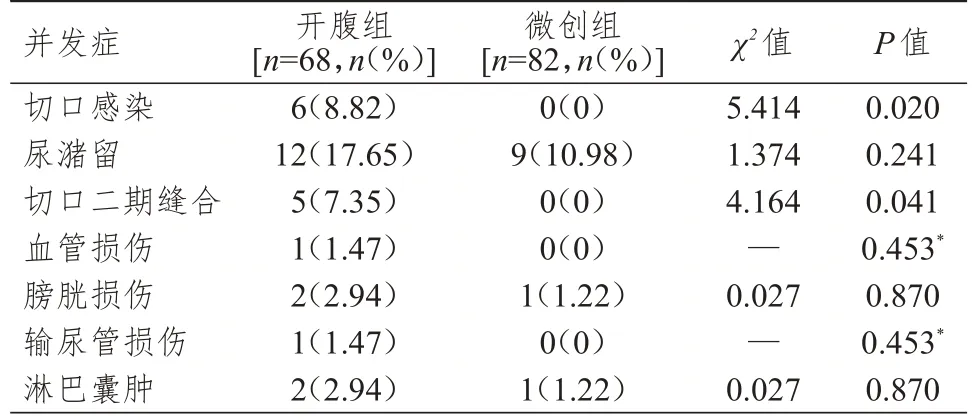
表4 两组患者并发症发生情况的比较
2.4 预后不良情况的比较
随访3 个月,微创组患者均未发生复发、转移、死亡和再手术;开腹组发生复发1 例,转移2 例,再手术2 例;微创组患者的预后不良总发生率为0%,低于开腹组患者的7.35%(5/68),差异有统计学意义(χ2=4.164,P=0.041)。
3 讨论
宫颈癌作为一种严重威胁女性生命健康的恶性肿瘤,其病因尚未明确,且由于早期宫颈癌缺乏特异性的症状和体征,确诊时多已进展为中晚期,导致患者的预后效果并不理想[14-15]。目前,手术是治疗宫颈癌最有效的方式,近年来,随着医疗技术的不断发展,微创根治性子宫切除术逐渐应用于临床[16]。但Meta 分析发现,微创手术患者术后病死率是开腹手术患者的6 倍左右,肿瘤原位复发率是开腹手术患者的4 倍左右[17]。因此,临床对微创根治性子宫切除术治疗宫颈癌的效果仍然存在一定争议。
有研究发现,宫颈癌患者生活质量较差[18]。本研究结果显示,手术后1 月,两组患者的FACT-Cx、FACT-G 评分均高于本组术前,微创组患者的FACT-Cx、FACT-G 评分均高于开腹组,差异均有统计学意义(P﹤0.05)。表明微创根治性子宫切除术能够在一定程度上改善宫颈癌患者的生活质量,这可能是因为微创手术具有创伤小、疼痛轻及术后恢复快等特点,减少了患者的住院治疗费用,促使患者以积极的态度面对疾病和治疗,进而改善患者的生活质量。
研究表明,手术创伤会促使IL-6、IL-8 等炎性因子释放,其中IL-6 主要由单核细胞、巨噬细胞分泌,水平越高表示组织损伤的程度越深,从而促进炎症反应,促使IL-8 等细胞因子分泌[19]。此外,TNF-α是一种由巨噬细胞和单核细胞分泌的多肽激素,作为一种重要的细胞因子,参与多种生理反应和免疫过程,一般来说,其具有抗肿瘤和抗感染等作用,但与其他细胞因子的关系紊乱时,就会使机体出现发热和休克等不良反应[20]。本研究结果显示,术后1、3 天,微创组患者IL-6、IL-8 及TNF-α水平均明显低于开腹组(P﹤0.01),表明微创根治性切除术能够减少炎性因子的产生。这可能是因为微创根治性切除术的手术创面小,能够在一定程度上减少手术创伤,同时,微创手术患者的术后恢复较快,减轻了免疫应激反应。相关研究结果显示,与传统开腹手术相比,微创根治性子宫切除术的创伤较小,术后恢复时间较短,极大地提高了手术效率,且不会增加患者的术后并发症发生风险[21]。
本研究发现,微创组患者切口感染与切口二期缝合发生率均低于开腹组,差异均有统计学意义(P﹤0.05),这可能是因为微创根治性子宫切除术的创伤小,切口感染与切口二期缝合的风险也相应减少。同时,本研究发现,微创组患者术后3 个月的预后优于对照组,说明微创根治性子宫切除术能够有效改善患者的预后,分析原因可能为微创手术患者的手术创伤小、术后恢复快,患者能在短时间内回归正常生活,进而快速恢复机体功能和免疫功能,从而在一定程度上提高预后效果。
综上所述,与传统开腹手术相比,微创根治性子宫切除术能有效提高宫颈癌患者的生活质量,降低炎性因子水平,且不会增加并发症发生风险,值得临床推广应用。但本研究为回顾性分析,随访时间也相对较短,可能会对研究结果产生一定影响。
