应用超高速SS-OCTA定量评估DR患者的脉络膜毛细血管血流灌注
2023-09-12李永蓉纪风涛
王 慧,戴 维,李永蓉,纪风涛
0 引言
脉络膜毛细血管(choriocapillaris,CC)是脉络膜最内侧结构,位于Bruch膜下方,由小直径,有孔毛细血管组成,通透性高,供应视网膜外层营养[1]。虽然脉络膜毛细血管体积较小,但在视网膜脉络膜相关疾病的发生发展中起巨大作用。糖尿病视网膜病变(diabetic retinopathy,DR)是糖尿病(diabetes mellitus, DM)眼部主要并发症之一,发病率逐年升高,机制未明[2]。组织病理学研究发现DR患者脉络膜毛细血管变窄或扩张、血管迂曲、无灌注区、萎缩和新生血管形成[3],因此CC可能在DR发病中起重要作用。随着光学相干断层扫描血管造影(optical coherence tomography angiography,OCTA)发展,无创定量脉络膜血流成为可能。但CC管径较细,传统频域(spectral-domain,SD)OCTA波长较短,受视网膜色素上皮散射影响,难以准确显示CC血流。扫描源OCTA(swept-source OCTA, SS-OCTA)激光波长较SD-OCTA长,受视网膜色素上皮(retinal pigment epithelium,RPE)散射影响小,脉络膜结构成像更佳[4];另外超高速SS-OCTA(A扫描200000次/秒)可显著提高低血流的检测灵敏度,定量CC血流更准确[4]。既往关于不同程度DR与CC血流灌注之间关系的研究,得出了不一致的结论:有研究显示非增殖性DR(NPDR)与增殖性DR(PDR)之间CC灌注不足没有差异[4],最近的研究表明CC灌注不足与DR严重程度相关[5-6]。然而这些研究均采用普通扫描速度SS-OCTA测量CC灌注缺损来间接反映CC血流,可能导致结果不准确。本研究采用超高速SS-OCTA直接定量CC血流灌注,并在考虑混杂因素后探讨了其与DR严重程度之间的相关性。
1 对象和方法
1.1对象观察性横断面研究。纳入2022-03/12在我院就诊受试者139例139眼(包括糖尿病受试者115例115眼和对照受试者24例24眼)。每位受试者均选取右眼进行研究。糖尿病受试者纳入标准:(1)经内分泌科专业医师确诊为2型糖尿病;(2)年龄大于18岁。排除标准:(1)因眼球震颤或其他原因不能配合检查;(2)有以下任何一种情况的参与者:1)严重的全身性疾病,如严重的心血管、肿瘤或中风;2)内眼手术史,如视网膜激光或眼内抗VEGF注射、白内障或玻璃体视网膜手术;3)屈光度≥3D或≤-6D;4)除DR外合并其他影响脉络膜血管的眼部病变;5)屈光间质混浊,SS-OCTA成像质量较差。采用相同的排除标准将无任何内眼疾病在我院体检的非糖尿病受试者纳入对照组。本研究遵循《赫尔辛基宣言》,研究方案得到了合肥市第二人民医院(安徽医科大学附属合肥医院)伦理委员会的批准,并获得了所有参与者的知情同意。
1.2方法
1.2.1一般项目及实验室检查收集患者一般信息,包括年龄、性别、糖尿病病程。一位经验丰富的护士测量受试者身高、体质量,计算体质量指数(body mass index,BMI),BMI为体质量(kg)除以身高(m)的平方。抽取清晨空腹血测量糖化血红蛋白(glycated hemoglobin A1c,HbA1c)、血清总胆固醇(CHOL)、甘油三酯(serum triglyceride,TG)、高密度脂蛋白(high density lipoprotein cholesterol,HDL-c)、低密度脂蛋白(low-density lipoprotein cholesterol,LDL-c)、血清肌酐(serum creatinine,SCr)以及尿素氮(blood urea nitrogen,BUN)。
1.2.2眼科检查所有入组者均接受全面的眼科检查,包括最佳矫正视力(best corrected visual acuity, BCVA)、非接触式眼压计(Topcon CT-80A)测量眼压(intraocular pressure, IOP)、等效球镜(spherical equivalent,SE)、裂隙灯检查以及标准七视野眼底彩色照相(Canon CX-1,Tokyo,Japan)。基于早期治疗糖尿病视网膜病变研究(Early Treatment Diabetic Retinopathy Study, ETDRS),根据临床检查结果以及彩色视网膜图像进行DR诊断和分期。将纳入的糖尿病受试者分为:无DR组,非增殖性糖尿病视网膜病变(nonproliferative DR,NPDR)组,NPDR合并糖尿病黄斑水肿(diabetic macular edema, DME)组和增殖性糖尿病视网膜病变(proliferative DR,PDR)组。DME根据ETDRS标准由视网膜图像做出诊断,并通过OCT扫描和视网膜厚度测量证实。所有患者均使用SS-OCTA(VG200D,视微影像)进行检查,SS-OCTA系统包含一个波长约为1 050nm的扫频源激光器,扫描速率为每秒200000次A扫描。该系统配备了基于集成共焦扫描激光检眼镜的眼动追踪程序,以消除眼动伪影,轴向分辨率、横向分辨率和扫描深度分别为5μm、13μm和3mm。通过512次B扫描获取以黄斑中心凹为中心3mm×3mm区域的脉络膜毛细血管血流图像,并使用内置软件对图像进行伪影去除,将信号强度大于8的图像用于后续分析;所有测量均在上午9∶00到下午5∶00之间进行,以减少CC血流昼夜变化的影响[7]。CC层定义为Bruch膜下方20μm的区域。依据ETDRS 3mm×3mm网格将黄斑区分为直径1mm(central fovea,C1)和3mm(parafovea,C3)的圆,旁中心凹区进一步分为上方(superior,S)、下方(inferior,I)、颞侧(temporal,T)、鼻侧(nasal,N)区域。使用仪器内置软件分别测量以上各分区CC灌注面积(perfusion area, PA)。灌注密度(perfusion density, PFD)定义为测量区域单位面积血流灌注面积的百分比。

2 结果
2.1受试者一般情况入组受试者平均年龄58.68±9.55(33~80)岁,入组受试者人口统计学特征见表1。对照组与糖尿病受试者在年龄、性别、CHOL、HDL-c、LDL-c、IOP、SE比较,差异无统计学意义(均P>0.05);糖尿病组BMI(t=-2.048,P=0.045)、TG(t=-3.218,P=0.002)、SCr(t=-3.878,P<0.001)和BUN(t=-3.619,P<0.001)更高。糖尿病组BCVA较对照组明显下降(t=-7.481,P<0.001)。
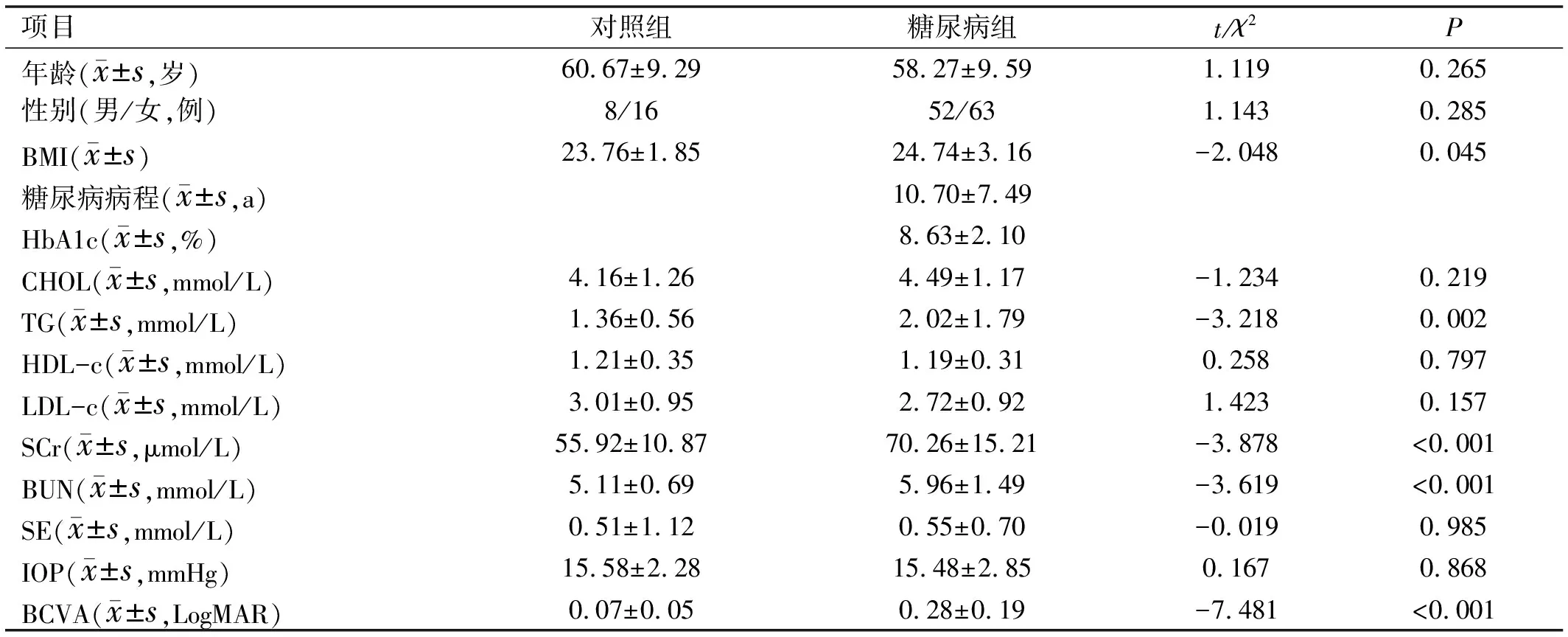
表1 各组受试者的人口统计学资料
2.2各组受检眼脉络膜毛细血管灌注密度比较各组受检眼中心凹及旁中心凹CC的PFD存在显著差异(均P<0.001);与对照组相比,中心凹PDR组及NPDR合并DME组CC的PFD均明显降低(P=0.003、<0.001);中心凹PDR组CC的PFD明显低于无DR组(P=0.014),见图1。NPDR组、NPDR合并DME组及PDR组旁中心凹CC的PFD均低于对照组(P=0.041、0.001、<0.001)。PDR组上方和鼻侧旁中心凹CC的PFD均显著低于无DR组及对照组(均P<0.05);NPDR合并DME组4个象限旁中心凹CC的PFD均显著低于对照组(均P<0.05);同样,相比对照组,NPDR组上方和鼻侧旁中心凹CC的PFD也显著降低(均P<0.05),见表2。
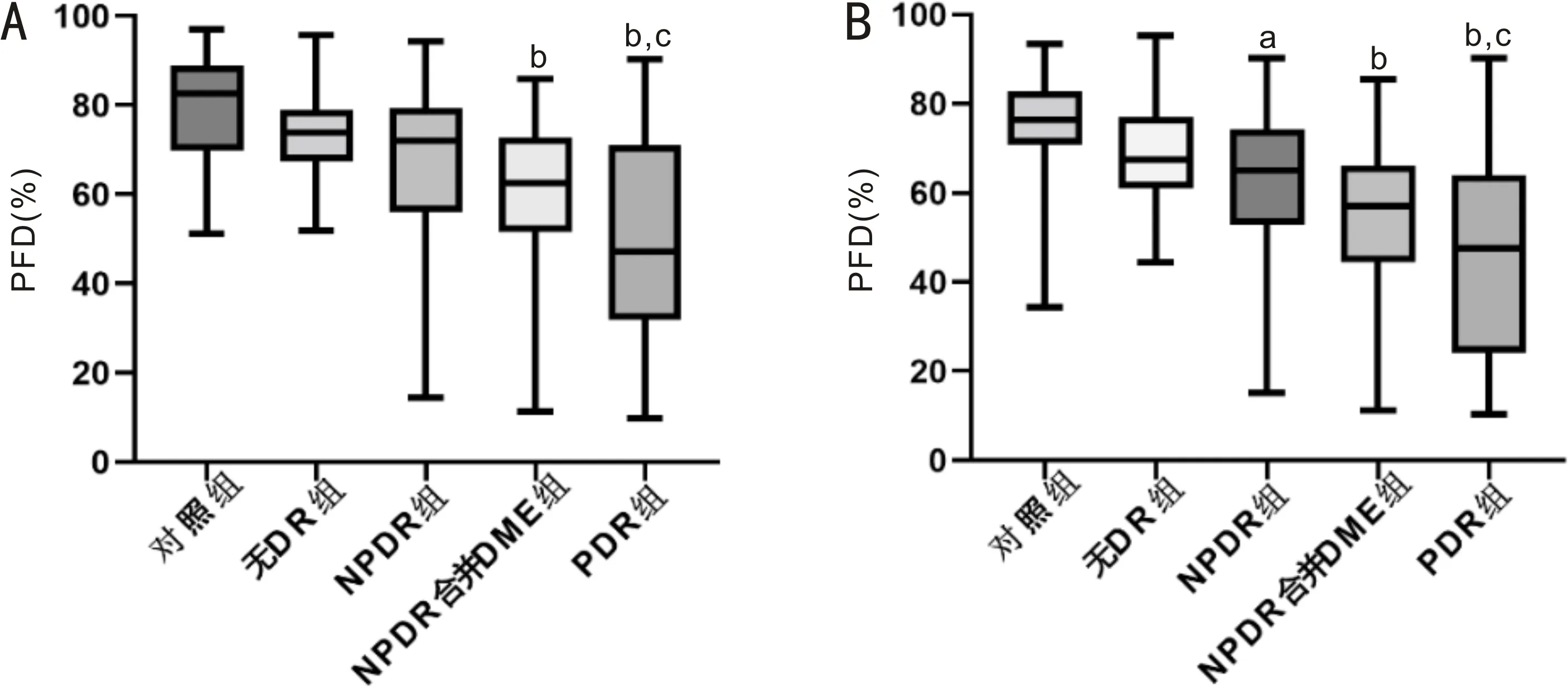
图1 不同组别CC的PFD变化 A:中心凹下,bP<0.01 vs 对照组;cP<0.05 vs 无DR组;B:旁中心凹,aP<0.05,bP<0.01 vs 对照组;cP<0.05 vs 无DR组。
表2 各组受检眼中心凹及旁中心凹各区域CC的PFD比较
2.3脉络膜毛细血管血流灌注与DR严重程度关系通过简单线性回归分析评估了潜在混杂因素对CC灌注的影响,结果显示SCr、BUN均对CC血流灌注有影响。我们将上述有影响的指标以及与脉络膜血管密度已知相关的年龄、SE纳入到多元线性回归模型中,结果显示中心凹CC血流灌注与DR严重程度显著相关,与对照组相比,NPDR组PFD减少9.358个单位(95%CI-18.484~-0.232,P=0.045),NPDR合并DME组PFD减少18.173个单位(95%CI-28.583~-7.762,P=0.001),PDR组PFD减少28.309个单位(95%CI-39.978~-16.640,P<0.001)。同样,旁中心凹CC的PFD也与严重的DR程度相关,与对照组相比,NPDR组PFD减少9.284个单位(95%CI-18.487~-0.090,P=0.048),NPDR合并DME组PFD减少17.032个单位(95%CI-27.521~-6.544,P=0.002),PDR组PFD减少25.841个单位(95%CI-37.597~-14.085,P<0.001),见表3、4。
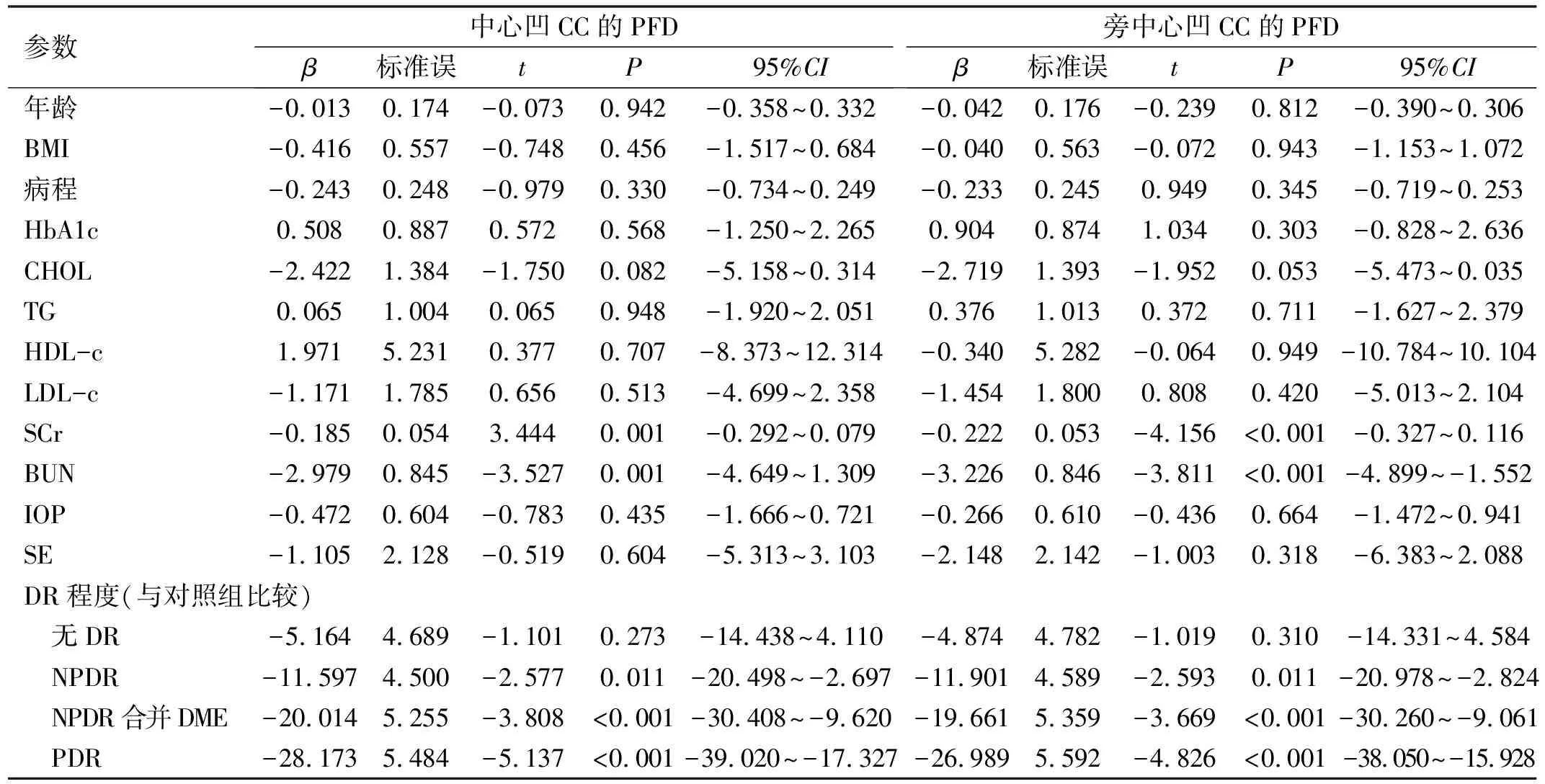
表3 简单线性回归分析筛选影响CC的PFD影响因素
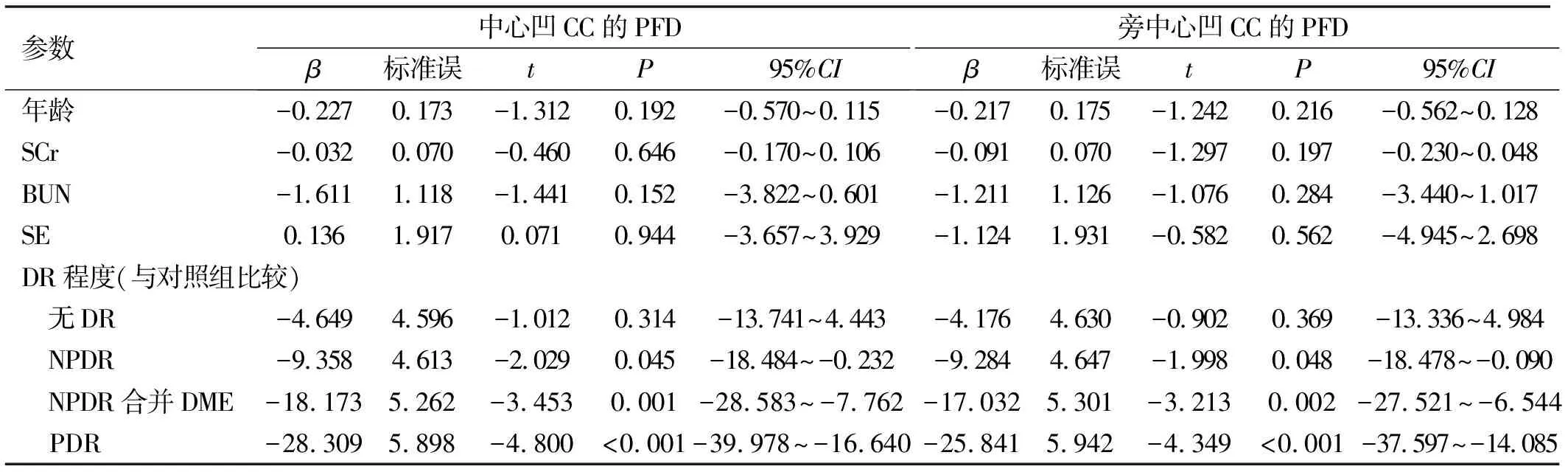
表4 多元线性回归模型比较不同分期糖尿病视网膜病变与对照组中心凹下及旁中心凹CC的PFD
3 讨论
SS-OCTA成像技术通过红细胞运动产生的光反射显示血管结构。CC管径较普通毛细血管大,多个红细胞可同时通过CC[8]。组织学研究表明黄斑区下方CC管径在16~20μm[3],本研究采用超高速SS-OCTA扫描速度为200000次/秒,轴向分辨率、横向分辨率分别为5μm、13μm,分辨率超过CC直径,另外较长波长(约为1050nm)减少了RPE/BM复合体的散射,可以进行更深层的光穿透,因此较普通OCTA更清晰显示CC形态,准确反映其血流状态。由于既往研究CC采用的OCTA仪器横向分辨率较低,不能直接评估CC血流状态,只能采用灌注缺失来间接评估[5],而灌注缺失可能不足以准确反映CC血流状态。本研究采用超高速SS-OCTA直接量化CC灌注密度,结果显示在调整了各种混杂因素后发现中心凹及旁中心凹CC灌注均与DR严重程度密切相关,旁中心凹不同区域CC血流灌注存在差异,鼻侧旁中心凹血流灌注较低。这些发现提示DR进展与黄斑区CC血流灌注降低相关。这与Wang等[6]的研究结果一致,他们认为黄斑CC血流灌注与DR相关,最近谭心格等[9]的一项研究中发现眼底不同分期的2型糖尿病患者黄斑区CC层血流密度显著减少;我们团队前期的研究中也发现严重PDR行玻璃体切割术后黄斑区CC灌注较对侧眼也明显降低[10],这些研究均提示黄斑区CC血流与DR相关。然而一项采用SD-OCTA评估黄斑微血管和DR严重程度关系的研究中,纳入了225例DM患者,结果发现CC的PFD与DR严重程度并没有相关性[11],造成这种差异的原因可能是研究所使用的OCTA设备不同。
CC血流灌注与DR进展之间的因果关系目前尚未明确。Dai等[12]采用SS-OCTA研究无视网膜病变的糖尿病患者黄斑视网膜和脉络膜微血管变化,结果显示与对照组相比,无视网膜病变的糖尿病患者黄斑CC灌注减少,表明黄斑区CC灌注减少可能发生在DR之前;而Choi等[13]利用超高速SS-OCTA在无视网膜病变的糖尿病患者中发现了黄斑区视网膜微循环及CC灌注的异常,他们认为黄斑区CC灌注减少可能与DR同时发生,视网膜微血管的严重程度与CC改变没有明显相关性;最近Loria等[14]研究认为无DR的糖尿病患者CC血流灌注较健康对照组显著降低,CC血流灌注减少先于DR的临床体征并与DR分期相关。本研究发现无DR的糖尿病患者与对照组相比黄斑区CC血流灌注并没有显著降低,在进入NPDR期才显示出有统计学意义的下降,提示黄斑区CC血流减少可能与DR临床体征同时发生。
CC血流减少是否在DR进展中起作用,目前尚无定论。最近一项研究利用椭圆体带归一化反射率来量化NPDR患者的光感受器损伤,结果表明光感受器损伤与CC血流减少显著相关[15]。同样也有学者发现1型糖尿病无DR和NPDR患者黄斑CC血流灌注缺失与视锥细胞密度显著相关[16],提示光感受器损伤伴随CC血流异常。光感受器是全身耗氧量最高的组织[17],营养物质主要来源于CC,因此CC血流减少可引起光感受器及RPE缺血缺氧,血管内皮生长因子(vascular endothelial growth factor,VEGF)表达上调,血视网膜屏障破坏,引起光感受器功能下降,视力受损。同时CC血流减少可能加速招募白细胞黏附分子及炎症细胞聚集[18],引起视网膜外层炎症反应,加速DR进展。
旁中心凹不同区域CC灌注密度存在差异[19],本研究显示NPDR组上方及鼻侧旁中心凹CC灌注密度较对照组明显降低,而颞侧及下方并没有出现统计学意义的降低,表明随着DR进展旁中心凹不同区域CC灌注密度降低并非同时出现,上方及鼻侧旁中心凹可能在DR早期出现了CC灌注下降。Viggiano等[16]采用SS-OCTA观察了正常眼与1型糖尿病眼旁中心凹CC血流灌注,发现与对照组相比,NPDR组下方及颞侧旁中心凹血流灌注缺失明显增加,这与我们的研究结果不同,但是他们的研究局限在于进行统计分析时影响CC灌注的混杂因素没有矫正,例如年龄、SCr、BUN等,因为CC血流随着年龄增长而降低[19],而本研究充分调整了各种混杂因素;另外他们的研究对象为1型DM患者,本研究纳入患者为2型糖尿病患者,不同类型糖尿病患者中心凹旁血流灌注减少可能存在差异。本研究我们使用超高速SS-OCTA定量分析了2型糖尿病眼和对照眼黄斑区CC灌注,同时控制了年龄、BUN、SCr、SE等变量。此外,在CC定量之前还排除了来自视网膜病变所产生的伪影,以确保CC血流灌注测量的准确性。我们相信,与以前的研究相比,本研究为DR中CC血流灌注变化提供了更直接的证据。
本研究也存在多种不足之处:(1)样本量相对较小,另外横断面研究无法阐明CC血流灌注与DR进展之间的因果关系,需要进一步纵向研究来阐明CC灌注随DR进展的变化。(2)本研究对象为2型DM患者,1型DM与CC之间的关系尚不确定。由于视网膜血管在CC层面的投影,本研究仅采用了黄斑中心凹3mm×3mm OCTA扫描方案,未来可采用更大的扫描范围探索DR患者中周部CC血流变化。尽管存在不足,本研究有几个优势,包括采用最新的超高速SS-OCTA仪器和软件以及在统计过程中调整了各种混杂因素,另外对旁中心凹不同象限CC血流灌注与DR进展的关系也进行了探索。
总之,超高速SS-OCTA测量CC血流密度可以客观量化黄斑灌注,黄斑区CC血流灌注密度与DR严重程度相关,随着DR进展黄斑区CC灌注密度降低,未来纵向研究可阐明CC灌注与DR进展之间的因果关系。
