FS-LASIK术后早期角膜上皮厚度变化特点及其相关影响因素分析
2023-09-12牛晓光吴淑娟何小阳
许 杨,牛晓光,刘 莉,吴淑娟,何小阳
0引言
近视是我国青少年主要健康问题之一,据《中国青少年体质健康状况动态分析——基于2000-2014年四次国民体质健康监测数据》相关数据显示[1],在我国6~15岁人群中,近视比例达到46.64%;而在16~24岁的人群中近视比例更是达到54.9%~79.0%。飞秒激光瞬时功率高、精确度高,时间极短,可作为视力矫正有效手段。飞秒激光制瓣的准分子激光原位角膜磨镶术(femtosecond assisted laserinsitukeratomileusis,FS-LASIK)通过飞秒激光帮助患者提高裸眼视力,近些年来,角膜激光手术后患者角膜厚度变化情况受到临床的广泛关注,角膜上皮厚度的修复是一个复杂的过程,这一过程中包括角膜神经的再生及角膜上皮细胞、基质细胞的改变等都可能在上皮重塑中扮演了重要的角色,角膜上皮增厚可以导致角膜前表面光滑,但同时也有可能产生术后屈光度回退,从而影响手术治疗效果以及疗效的稳定性[2-3]。既往研究中关于FS-LASIK术后角膜上皮厚度变化研究多集中于其与其它手术方式的对比,对于其影响因素的分析研究较少[4]。基于此,本研究观察术后早期不同时间点角膜上皮厚度变化情况,并对可能会对其产生影响的相关因素进行探讨,旨在为临床进一步了解FS-LASIK术后角膜稳定性、手术安全性等方面提供参考,报告如下。
1 对象和方法
1.1对象回顾性研究。选取2021-05/2022-06于本院行FS-LASIK手术治疗的近视患者120例240眼。纳入标准:(1)术前近视球镜度-1.00~-10.00D,散光<2D;(2)年龄:18~45岁;(3)屈光度数基本稳定(每年增长值在-0.50D以下);(4)术前最佳矫正视力达1.0以上;(5)对于角膜接触镜配戴者,术前需停戴至角膜无水肿且屈光、角膜地形图稳定,软性球镜、软性散光镜及RGP硬镜、角膜塑形镜分别停带1wk,1、3mo以上;(6)患者有摘镜要求,患者及家属知情同意行FS-LASIK治疗。排除标准:(1)角膜形态不规则;(2)合并潜在或进行性角膜疾病;(3)合并慢性眼内炎、葡萄膜炎等;(4)既往眼部手术史;(5)妊娠或哺乳期;(6)合并自身免疫疾病、糖尿病等全身性疾病影响手术的正常进行。本研究通过医院伦理委员会审批通过,所有患者均知情同意。
1.2方法
1.2.1手术方法术前3d使用0.5%左氧氟沙星滴眼液点眼,每天4次。结膜囊冲洗,使用盐酸丙美卡因表面麻醉,计算机输入相关数据,根据患者术前屈光度、角膜厚度等指标,将角膜厚度、切削直径分别设置为110μm、8mm,制作带蒂角膜瓣。消毒铺巾,开睑,嘱患者保持注视状态,抬高术床,负压锥镜压上角膜后,开启负压,开启飞秒激光,观察压力情况,维持到扫描完成。制瓣后,转移至准分子激光仪,无菌条件下,盐酸丙美卡因滴眼液滴双眼,掀瓣,激光消融通过准分子激光系统进行,角膜基质床保留厚度在300μm以上。冲洗针头复位角膜瓣,并将其伸入到角膜瓣下方,角膜基质床、角膜瓣内表面采用平衡盐冲洗,防止残留有异物。原位对合角膜瓣,由角膜缘处,用一次性使用无菌医用吸水海绵将多余的水分吸除,确认角膜瓣干燥且黏附紧密。开睑器取下,确认角膜瓣未发生移位。术毕,使用妥布霉素地塞米松滴眼液、0.5%左氧氟沙星滴眼液、人工泪液、0.1%氟米龙(术后首周每天4次,逐周减少1次)。
1.2.2角膜上皮厚度测量采用傅立叶域光学相干断层扫描仪眼前节成像,扫描速度26000A-Scan/s,近红外光谱波长735nm,CAM-L前置镜头拍摄,得到眼前节像,每次对角膜(6mm区域内)进行径向扫描8次,共1024个A扫描。通过Pachymetry+Corneal power模式检测术前,术后1d,1wk,1、3mo时角膜上皮厚度。半暗室下进行,测量前2h禁止使用滴眼液,得到以瞳孔中心为中心,将6mm圆形区域进行划分,2mm内为中心区;2~5mm为内环区;5~6mm为外环区。受检者坐位,下颌置于下颌托上,检查者通过监视屏了解受检者的注视情况及扫描情况,并调整受检者的同视角,使视轴与眼轴一致,调整扫描线使其中点与角膜中央的反光点重合,开始拍摄,获取角膜厚度图及角膜上皮厚度图。所有检查由同一位医师操作,每眼重复测量3次,取平均值。
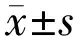
2 结果
2.1纳入患者一般资料比较本研究共纳入行FS-LASIK手术治疗的近视患者120例240眼,其中男57例,女63例;年龄20~45(平均31.93±4.48)岁。术前平均等效球镜度为-5.66±1.29D;平均球镜度为-5.30±1.41D;平均柱镜度为-0.70±0.20D;低度近视:等效球镜度<-3.00D者32眼;中度近视:等效球镜度-3.00~-6.00D者136眼;高度近视:等效球镜度>-6.00D 72眼。术前平均角膜曲率43.55±1.28D;平均光学区直径5.51±0.49mm;平均切削深度106.83±22.15μm;切削比0.18±0.02。
2.2纳入患者手术前后不同区域角膜上皮厚度及变化量比较纳入患者手术前后中心区、内环区、外环区角膜上皮厚度比较差异有统计学意义(F组间=21.020,P组间<0.001;F时间=804.560,P时间<0.001;F交互=15.540,P交互<0.001);FS-LASIK术患者术后1d时中心区、内环区、外环区角膜上皮厚度与术前比较差异无统计学意义(均P>0.05);术后1wk,1、3mo时中心区、内环区、外环区角膜上皮厚度较术前增加,且中心区、内环区术后1、3mo时角膜上皮厚度大于外环区,差异有统计学意义(均P<0.05),见表1。手术前后不同区域角膜上皮厚度变化量比较差异有统计学意义(F组间=56.770,P组间<0.001;F时间=1244.773,P时间<0.001;F交互=35.881,P交互<0.001);术后1、3mo中心区、内环区角膜上皮厚度变化量大于外环区,差异有统计学意义(均P<0.05),见表2。

表1 纳入患者手术前后不同区域角膜上皮厚度比较

表2 纳入患者手术前后不同区域角膜上皮厚度变化量比较
2.3不同近视程度患者手术前后不同区域角膜上皮厚度及变化量比较
2.3.1不同近视程度患者手术前后中心区角膜上皮厚度及变化量比较不同近视程度患者手术前后中心区角膜上皮厚度比较差异有统计学意义(F组间=16.660,P组间<0.001;F时间=236.990,P时间<0.001;F交互=11.745,P交互<0.001),进一步两两比较见表3。不同近视程度患者手术前后中心区角膜上皮厚度变化量比较差异有统计学意义(F组间=27.992,P组间<0.001;F时间=1274.885,P时间<0.001;F交互=17.336,P交互<0.001),进一步两两比较见表4。

表3 不同近视程度患者手术前后中心区角膜上皮厚度比较

表4 不同近视程度患者手术前后中心区角膜上皮厚度变化量比较
2.3.2不同近视程度患者手术前后内环区角膜上皮厚度及变化量比较不同近视程度患者手术前后内环区角膜上皮厚度比较差异有统计学意义(F组间=11.540,P组间<0.001;F时间=188.850,P时间<0.001;F交互=9.774,P交互<0.001),进一步两两比较见表5。不同近视程度患者手术前后内环区角膜上皮厚度变化量比较差异有统计学意义(F组间=22.773,P组间<0.001;F时间=1054.770,P时间<0.001;F交互=15.392,P交互<0.001),进一步两两比较见表6。

表5 不同近视程度患者手术前后内环区角膜上皮厚度比较

表6 不同近视程度患者手术前后内环区角膜上皮厚度变化量比较
2.3.3不同近视程度患者手术前后外环区角膜上皮厚度及变化量比较不同近视程度患者手术前后外环区角膜上皮厚度比较差异有统计学意义(F组间=9.769,P组间<0.001;F时间=114.636,P时间<0.001;F交互=7.420,P交互<0.001),进一步两两比较见表7。不同近视程度患者手术前后外环区角膜上皮厚度变化量比较差异有统计学意义(F组间=19.995,P组间<0.001;F时间=989.229,P时间<0.001;F交互=11.664,P交互<0.001),进一步两两比较见表8。
表7 不同近视程度患者手术前后外环区角膜上皮厚度比较
近视程度眼数术前术后1d术后1wk术后1mo术后3mo低度近视组3254.25±2.49a54.01±3.01a58.09±2.36a58.23±2.07a59.11±2.77a中度近视组13654.58±2.50a54.30±2.15a57.01±2.45a58.52±2.18a59.03±3.16a高度近视组7256.33±2.2555.46±2.2955.63±2.8061.72±2.2762.96±3.29
注:低度近视组:等效球镜<-3.00D; 中度近视组:等效球镜-3.00~-6.00D; 高度近视组:等效球镜>-6.00D;aP<0.05 vs 高度近视组。

表8 不同近视程度患者手术前后外环区角膜上皮厚度变化量比较
2.4术后3mo不同区域角膜上皮厚度变化量与相关参数的相关性Pearson相关性分析结果显示术后3mo中心区、内环区角膜上皮厚度变化量与角膜曲率、切削深度、切削比呈现正相关,与年龄、等效球镜度、光学区直径呈现负相关(P<0.05),见表9。

表9 术后3mo不同区域角膜上皮厚度变化量与相关参数的相关性
2.5影响术后3mo角膜上皮厚度变化量因素分析多元线性回归分析结果显示年龄≤30岁、角膜曲率>43D、切削深度>105μm、切削比>0.18、等效球镜度≤-5.00D、光学区直径≤5.5mm是FS-LASIK术后3mo角膜上皮厚度变化量增大的影响因素,见表10。

表10 影响术后3mo角膜上皮厚度变化量因素分析
3 讨论
FS-LASIK是目前角膜屈光主流手术之一,手术可有效矫正近视、散光,术后屈光稳定状态良好、视力恢复快,且安全性和有效性良好[5]。然而,FS-LASIK矫正近视及散光的同时对角膜也产生较大的影响,包括角膜厚度、角膜生物力学等,术后角膜通过上皮厚度改变达到角膜表面光整目的,因此,充分了解角膜上皮厚度变化对于术后视力预测、手术设计辅助等均是极其重要的[6-7]。
本研究观察到FS-LASIK术后1d时角膜上皮厚度与术前比较无明显差异,术后1wk,1、3mo时角膜上皮厚度增加,与既往文献研究结果一致[8]。FS-LASIK术后早期,角膜上皮参与角膜组织修复,为维持角膜表面光滑状态,上皮细胞增殖,以此来将角膜基质缺损充填完整,帮助原有角膜表面曲率的恢复,角膜上皮形态改变,厚度增加,细胞轮廓增大且排列紊乱,反光强度有所增高,随着修复时间延长,上皮细胞形态接近正常,排列趋向于整齐,反射强度降低,角膜趋于安静稳定状态[9-10]。FS-LASIK术后不同区域角膜上皮增厚情况比较,随时间延长中心区、内环区、外环区角膜上皮均逐渐增厚,且中心区、内环区术后1、3mo时角膜上皮厚度大于外环区,角膜上皮厚度变化量大于外环区,FS-LASIK术后早期,角膜瓣周附近的角膜上皮向角膜切口爬行,从而形成上皮栓,使得切口附近的角膜上皮厚度减少,外环区和切口边缘接近,因而术后早期角膜上皮增厚程度相较于中心区、内环区较为轻微[11]。
根据屈光度划分,术前高度近视患者角膜上皮厚度大于低中度近视患者这可能是由于高度近视患者往往眨眼频率更高,增加了眼睑角膜摩擦,导致角膜上皮偏薄。本研究中,术后1wk时低度和中度近视患者角膜上皮厚度均有所增加,但高度近视未出现此变化,且高度近视患者术后1wk时角膜上皮厚度小于低、中度近视患者,这可能是由于术后早期恢复过程中,低、中度近视较高度近视患者上皮恢复较快,高度近视患者由于屈光度数高而激光切削较深,神经损伤也相对更为严重,导致神经营养因子分泌减少[12]。然而,术后1、3mo时高度近视患者角膜上皮厚度大于低、中度近视患者,高度近视患者切削深,切削比大,角膜上皮增厚情况也更为明显。本研究Pearson相关性分析结果显示术后3mo中心区、内环区角膜上皮厚度变化量与等效球镜度呈现负相关,与侯杰等[13]研究结果一致。本研究中FS-LASIK术后中心区、内环区角膜上皮厚度增加与年龄呈现负相关,在本研究纳入的20~45岁患者中,年龄≤30岁者相较于年龄>30岁者术后角膜增生越严重,程度也越高,而随着年龄的增长患者角膜修复愈合及增生能力较低。本研究也显示角膜曲率>43D的患者角膜上皮厚度增加更明显,术后为了保持角膜表面的光滑,上皮细胞通过增殖来充填基质缺损,恢复角膜表面原有的曲率。与此同时,本研究也显示FS-LASIK术后中心区、内环区角膜上皮厚度变化量与切削深度、切削比呈正相关,与光学区直径呈现负相关,而外环区角膜上皮厚度变化则与切削深度、切削比(切削深度/中央角膜厚度)、等效球镜度、光学区直径均无明显相关性。术前等效球镜度数越高,切削比越大、切削深度越深,术后3mo时中心区及内环区角膜上皮增厚越明显,上述参数值越大代表术后角膜上皮需弥补的组织越多,因此其增厚也就更加明显[14]。此外,本研究分析角膜上皮厚度改变和光学区大小之间的关系,结果显示光学区范围越小,角膜上皮重塑的情况越明显,光学区较小时,术后角膜由平坦到陡峭之间的过渡更突然,致使上皮重塑显著[15]。
本研究也存在一定的不足,由于随访时间受限,未探讨患者远期角膜上皮厚度变化,选择样本年龄层局限于20~45岁患者,尚不能代表其他年龄层特征。同时使用的眼前节OCT只能获取角膜6mm直径内的研究结果,未扩大角膜范围进一步阐明角膜上皮修复过程,后续尚需进一步的深入研究。
综上所述,FS-LASIK手术患者角膜上皮组织增厚,且以中心区和内环区的角膜上皮较术前增厚较多,外环区增厚幅度较小,中心区和内环区角膜上皮增厚与角膜曲率、切削深度、切削比呈正相关,与年龄、术前等效球镜度、光学区直径之间呈负相关。
