婴幼儿呼吸道合胞病毒中-重度感染的预测模型构建与验证
2023-08-24吴传飞余佩宣传富
吴传飞?余佩?宣传富


【摘要】 目的 探讨婴幼儿呼吸道合胞病毒(RSV)中-重度感染的危险因素,建立预测模型并验证。方法 回顾性分析399例RSV感染患儿的临床资料,其中299例为建模组、100例为验证组。采用单因素和多因素Logistic回归分析筛选出中-重度感染的危险因素,并建立临床评分模型。结果 建模组299例RSV感染患儿中,判定为中-重度48例、轻度251例。根据单因素及多因素Logistic 回归分析筛选出体重、喂养史、是否喘息、红细胞分布宽度、红细胞压积等影响因素(P均< 0.05),用于拟合联合诊断,制作临床评分模型。该临床评分模型的曲线下面积为0.777(95%CI 0.703~0.853),诊断阈值为1.365,此时灵敏度为0.829、特异度為0.604,内部验证结果表明该模型有较好的一致性。结论 建立了预测RSV中-重度感染的临床评分模型,该评分模型具有一定准确度。
【关键词】 婴幼儿;呼吸道合胞病毒;感染;中-重度;预测模型
Establishment and validation of a predictive model for moderate and severe respiratory syncytial virus infection in infants Wu Chuanfei, Yu Pei, Xuan Chuanfu. Department of Pediatrics, Yiwu Maternity and Children Hospital, Yiwu 322000, China
Corresponding author, Wu Chuanfei, E-mail: 446862043@qq.com
【Abstract】 Objective To explore the risk factors for moderate and severe respiratory syncytial virus (RSV) infection in infants, and to establish and validate the predictive model. Methods Clinical data of 399 children with RSV infection were retrospectively analyzed, including 299 cases in the model group and 100 cases in the validation group. Univariate and multivariate Logistic regression analyses were used to screen the risk factors of moderate and severe RSV infection, and a clinical scoring model was established. Results In the model group (n = 299), 48 children were classified with moderate to severe RSV infection and 251 cases of mild RSV infection. According to univariate and multivariate Logistic regression analyses, body weight, feeding history, wheezing, erythrocyte distribution width and hematocrit were the risk factors (all P < 0.05), which were used to fit the joint diagnosis and establish the clinical scoring model. The area under the ROC curve (AUC) of clinical scoring model was 0.777 (95%CI 0.703-0.853), the diagnostic cutoff value was 1.365, the sensitivity was 0.829 and the specificity was 0.604, respectively. The internal validation results showed that the model had high consistency. Conclusion A clinical scoring model for predicting moderate and severe RSV infection is established, which has certain accuracy.
【Key words】 Infant; Respiratory syncytial virus; Infection; Moderate to severe; Prediction model
呼吸道合胞病毒(RSV)是一种严重威胁婴幼儿生命健康的病原体,几乎所有儿童在2岁之前都曾有过RSV感染[1]。RSV感染是全球婴幼儿呼吸道疾病和死亡的主要原因之一,每年可导致约320万患儿住院[2-3]。在亚洲及非洲发展中国家中,RSV是婴幼儿重症肺炎的首要病原体,其占比可高达31%[4]。在我国,RSV感染所致的急性下呼吸道感染发病率为(18.7~50.8)/1 000,占5岁以下儿童呼吸道感染的 43%[2]。在新生儿时期RSV感染后的病死率为2.3%~6.7%,在部分地区1~4岁幼儿感染RSV的病死率可达到1.6%[5]。目前,国外已有针对RSV感染病情预测的研究,但由于人群差异,这些研究结论并不能契合国内情况,本研究通过回顾性收集婴幼儿RSV感染病例资料,进行分析和筛选,构建一个能够早期识别中-重度感染的预测模型,旨在为诊治婴幼儿RSV感染、临床决策提供参考依据。
对象与方法
一、研究对象
本研究采用回顾性队列研究方法,纳入2020年9月1日至2021年3月31日期间义乌市妇幼保健院普儿科收治的确诊为RSV感染患儿。病例纳入标准:①年龄0~5岁;②确诊为RSV感染。排除标准:①合并肺结核;②合并支气管异物;
③合并先天性畸形(如肺动脉吊带、气道畸形);④存在先天性肺部疾病;⑤不能提供详实数据等。根据上述标准,共纳入399例RSV患儿,随机分为建模组或验证组,其中3/4为建模组(299例),1/4为验证组(100例)。本研究符合医学伦理学标准,研究方案经医院医学伦理委员会审核批准(批件号:A000061),因本研究为回顾性研究,获豁免知情同意書。
二、标本采集方法及病情严重度判定
1. RSV检测
用经消毒的长棉签以灵敏而轻柔的动作擦拭患儿两侧腭弓和咽或者扁桃体,取其上的分泌物置于培养管内,所有患儿的标本均在采集后6 h内送检,采用直接免疫荧光法(DFA)检测,检测试剂盒购于杭州创新生物检控技术有限公司。病情严重度判定:采用2020年版《儿童呼吸道合胞病毒感染诊断、治疗和预防专家共识》中的RSV感染病情严重度分级标准,分为中-重度感染和轻度感染。
2. 数据收集
从电子病历信息系统收集患儿的以下数据:①一般资料,包括年龄、性别、体重等;②入院时疾病相关信息,包括发热时间、咳嗽情况、伴随症状等;③入院后首次实验室检查结果,包括血常规、RSV检测结果等;④结局指标判定结果及某些可能相关的数据,包括出生体重、孕产次、是否早产、喂养史等。
三、统计学处理
所有统计分析采用基于R语言的 Empower Stats 软件完成。正态分布的计量资料以表示,组间比较采用t检验;非正态分布的计量资料,以M(P25,P75)表示,组间比较采用Mann-Whitney U检验;计数资料以例(%)表示,组间比较采用χ 2检验。为了方便临床应用及分析要求,综合临床实际情况采用曲线拟合的方式利用诊断阈值将计量资料转换为分类资料。采用多因素Logistic向前逐步回归分析逐步筛选RSV中-重度感染的危险因素,并根据多因素分析结果构建RSV患儿中-重度感染的预测模型。采用受试者操作特征(ROC)曲线评估模型效应。P < 0.05为差异有统计学意义。
结 果
一、建模组中的RSV轻度感染患儿与RSV中-重度感染患儿一般资料比较
本研究最终纳入建模299例RSV感染患儿(建模组),判定为中-重度感染48例、轻度感染251例。中-重度感染患儿与轻度感染患儿的体重、母亲是否初次怀孕、初次生产、是否有母乳喂养、是否拥有兄弟姐妹、是否咳嗽、是否喘息等比较差异均有统计学意义(P均< 0.05);而年龄、性别、体温、是否发热等比较差异均无统计学意义(P均> 0.05)。见表1。
二、建模组中的RSV轻度感染患儿与中-重度感染患儿血常规检测结果比较
建模组中,中-重度患儿与轻度患儿的红细胞、红细胞分布宽度、红细胞压积、平均血红蛋白量、血红蛋白比较差异均有统计学意义(P均< 0.05);而其他项目比较差异均无统计学意义(P均> 0.05)。见表2。
三、模型建立
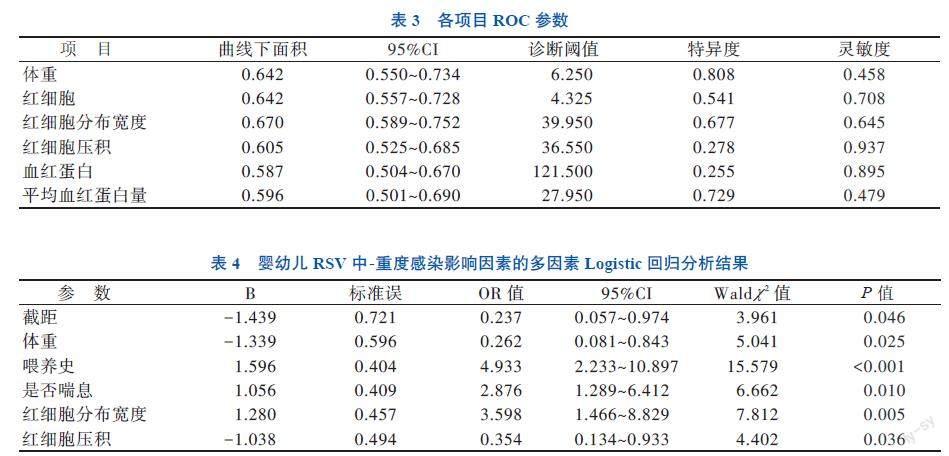
为了方便临床应用,将上述结果中比较差异具有统计学意义的计量资料转换为分类资料。根据ROC诊断试验评估的方法确定诊断阈值,然后依据诊断阈值将计量资料转换为分类资料,见表3。采用Logistic回归分析上述可能是患儿中-重度RSV感染的危险因素,采用向前法逐步评估指标
诊断预测效能影响指数,同时剔除混杂因子。最终纳入5个变量作为危险因素,建立预测模型,见表4,拟合回归方程为log[p/(1-p)] = -1.439-1.339×体重+1.596×喂养史+1.056×是否喘息+1.280×红细胞分布宽度-1.038×红细胞压积。
四、临床评分表制作
为了该诊断预测模型方便临床使用,对上述预测因子的偏回归系数调整后取整,并制作临床评分表。见表5。对临床评分进行ROC 诊断试验评估,采用内部验证法,并绘制ROC曲线,如图1所示,其对应的ROC参数见表6。在建模人群中,临床评分的ROC 曲线下面积为0.778,以得分>
1.5作为RSV感染结局诊断阈值,此时预测的灵敏度、特异度分别为0.829、0.604;在验证人群中,临床评分的ROC 曲线下面积为0.769,以得分>1.5作为RSV感染结局诊断阈值,此时预测的灵敏度、特异度分别为0.665、0.750,两组人群的ROC 曲线下面积比较差异无统计学意义(P > 0.05)。
讨 论
婴幼儿在RSV感染后病情轻重方面一直是儿科医师关注的热点,这在基层医疗中尤为突出。本研究通过分析基层妇幼专科医院的RSV感染患儿相关临床及实验室资料,建立了RSV中-重度感染的预测模型,并构建了临床评分表。通过该临床预测评分表,能够在患儿感染后对不同个体及时进行风险评估及病情预测,可针对风险程度不同的患儿分别处理,对风险较高的患儿以留院观察、住院治疗等早期积极治疗为主,对于风险较低的患儿以接种疫苗、门诊治疗等预防管理为主。
患儿在RSV感染后病情轻重程度不一,影响因素众多。本研究通过单因素分析,发现较多临床指标与RSV感染病情相关,多因素分析结果显示体重、喂养史、喘息情况、血常规部分指标是RSV患儿中-重度感染的危险因素。体重是与RSV感染相关研究最多的因素之一。Shi 等[6]在对RSV感染后结局的荟萃分析中指出,体重越低的患儿RSV感染后出现不良结局的风险越大。Cai等[7]的研究也显示,低体重是RSV感染后不良结局的独立危险因素(OR=6.77,95%CI
1.28~35.71)。出生后的喂养情况也是影响患儿RSV感染的重要因素,通常认为母乳喂养或者含母乳喂养较人工喂养具有保护性,国外有研究证明人初乳对轮状病毒和RSV具有内在抗病毒活性的保护作用[8]。Jang等[9]在随机对照试验中发现,母乳喂养组在RSV感染后需要氧疗的程度低于非母乳喂养组,而且可以降低进入ICU的风险。喘息作为RSV感染后最为常见的症状之一,国外一项荟萃分析表明,RSV感染后毛细支气管炎更容易出现复发性喘息(OR=4.11,95%CI 2.24~7.56),也是RSV感染后重症的危险因素,与本研究结论相似[10]。在免疫学层面, RSV 感染期间,IFN-γ 抗病毒免疫力的减弱会导致部分易感儿童在感染 RSV 后出现气道高反应性,从而导致喘息可能性增加[11]。血常规指标与RSV的相关性则少有文献提及,Habibi等[12]在研究中指出RSV暴露时的黏膜中性粒细胞性炎症增强了易感性,因此认为血常规变化可能在一定程度上具有预测RSV感染能力。本研究中血常规的一些指标表现出较好的预测效能。
除了本研究中纳入预测模型的相关指标外,仍有许多指标或者影响因素对RSV感染后具有预测效能,如季节、居住环境、某些生化指标等[13-14]。但由于其中部分指标不是基层医疗机构常规检查项目,有些指标评估存在较大主观偏倚,不利于一线医护人员短时间内完成评估,故本研究未将这些变量纳入统计分析。
在国内外也有关于RSV感染的预测模型开发研究,Blanken等[15]开发了针对早产儿RSV感染的一项预测工具。也有学者采用流感病毒感染情况建立RSV感染预测的时间序列模型[16]。还有学者纳入了10个预测因子建立RSV感染预后的预测模型[17]。Tso等[18]建立的RSV感染预测模型具有较高的甄别能力,其AUC为0.919,灵敏度为0.802,特异度为0.876,该预测模型中体重也表现出较强的预测效能,但该模型仅预测是否RSV感染,对感染病情发展并没有预测作用。国内目前对于RSV感染危险因素的单因素分析研究较多,但针对RSV感染后病情轻重的预测模型研究则非常少。这些预测模型对于基层临床的应用颇为复杂而受到限制,在人群使用性方面也存在一定局限性。本研究基于我国国情及一线基层医疗工作者经验,结合临床及国内外的相关预测模型,利用基层儿科患者的资料,建立了RSV感染患儿结局的预测模型,纳入常见病史资料及普遍开展的血常规资料,简化为临床评分便于临床应用。本研究所构建模型的AUC为0.778,预测效能尚可,但研究受制于研究时长和疫情期间的影响,能收集到完整临床资料的样本量较少。在新型冠状病毒大流行期间,采用疫情减缓措施如戴口罩、保持社交距离和停课后,冬季儿童RSV感染的发生率明显降低[19-20]。韩国学者在2021—2022年期间对RSV流行病学观测中也证实,在疫情防控期间RSV的流行性明显下降,仅为预测值的17.6%[21]。另外本研究采用回顧性研究,部分数据存在主观因素的干扰,可能存在偏倚,血常规结果可能并不能反映患者当时的情况,因为这些可能滞后于临床已采取的干预处理。所以本研究统一选取了首次实验室检查的结果,以尽量避免样本选择偏倚。在样本量不大的情况,仅仅采用了内部验证的方式,缺少研究结论的外推性,这将在下一步研究中加以改进。
综上所述,体重、喂养史、喘息表现、红细胞分布宽度、红细胞压积是患儿RSV中-重度感染的影响因素。依此建立的临床预测模型具有较好的预测效能,准确率较高,简化的临床评分应用便捷。这将为防治患儿RSV感染的不良结局、为基层临床医师做出关键的临床决策提供参考,但仍需扩大样本量和采用多中心样本,纳入更多的因素纠正偏倚,以提高模型的适用范围和准确性。
参 考 文 献
[1] Committee on Infectious Diseases, American Academy of Pediatrics, David W, et al. Red Book: 2021-2024 Report of the Committee on Infectious Diseases. 32nd ed. Itasca: American Academy of Pediatrics, 2021: 628.
[2] Shi T, McAllister D A, OBrien K L, et al. Global, regional, and national disease burden estimates of acute lower respiratory infections due to respiratory syncytial virus in young children in 2015: a systematic review and modelling study. Lancet, 2017, 390(10098): 946-958.
[3] Hamrin J, Bennet R, Berner J, et al. Rates and risk factors of severe respiratory syncytial virus infection in 2008-2016 compared with 1986-1998. Acta Paediatr, 2021, 110(3): 963-969.
[4] Pneumonia Etiology Research for Child Health (PERCH) Study Group. Causes of severe pneumonia requiring hospital admission in children without HIV infection from Africa and Asia: the PERCH multi-country case-control study. Lancet, 2019, 394(10200): 757-779.
[5] Geoghegan S, Erviti A, Caballero M T, et al. Mortality due to respiratory syncytial virus: burden and risk factors. Am J Respir Crit Care Med, 2017, 195(1): 96-103.
[6] Shi T, Balsells E, Wastnedge E, et al. Risk factors for respiratory syncytial virus associated with acute lower respiratory infection in children under five years: systematic review and meta-analysis. J Glob Health, 2015, 5(2): 020416.
[7] Cai W, Buda S, Schuler E, et al. Risk factors for hospitalized respiratory syncytial virus disease and its severe outcomes. Influenza Other Respir Viruses, 2020, 14(6): 658-670.
[8] Andrea C, Rachele F, Manuela D, et al. Human colostrum and derived extracellular vesicles prevent infection by human rotavirus and respiratory syncytial virus in vitro. J Hum Lact, 2021, 37(1): 122-134.
[9] Jang M J, Kim Y J, Hong S, et al. Positive association of breastfeeding on respiratory syncytial virus infection in hospitalized infants: a multicenter retrospective study. Clin Exp Pediatr, 2020, 63(4): 135-140.
[10] Makrinioti H, Hasegawa K, Lakoumentas J, et al. The role of respiratory syncytial virus- and rhinovirus-induced bronchiolitis in recurrent wheeze and asthma-a systematic review and meta-analysis. Pediatr Allergy Immunol, 2022, 33(3): e13741.
[11] Binns E, Tuckerman J, Licciardi P V, et al. Respiratory syncytial virus, recurrent wheeze and asthma: a narrative review of pathophysiology, prevention and future directions. J Paediatr Child Health, 2022, 58(10): 1741-1746.
[12] Habibi M S, Thwaites R S, Chang M, et al. Neutrophilic inflammation in the respiratory mucosa predisposes to RSV infection. Science, 2020, 370(6513): eaba9301.
[13] 阿斯姆古麗·吾布力, 曹玲. 小儿重症呼吸道合胞病毒感染相关危险因素研究进展. 北京医学, 2019, 41(11): 1033-1036.
[14] Gebremedhin A T, Hogan A B, Blyth C C, et al. Developing a prediction model to estimate the true burden of respiratory syncytial virus (RSV) in hospitalised children in Western Australia. Sci Rep, 2022, 12: 332.
[15] Blanken M O, Paes B, Anderson E J, et al. Risk scoring tool to predict respiratory syncytial virus hospitalisation in premature infants. Pediatr Pulmonol, 2018, 53(5): 605-612.
[16] Míguez A, Iftimi A, Montes F. Temporal association between the influenza virus and respiratory syncytial virus (RSV): RSV as a predictor of seasonal influenza. Epidemiol Infect, 2016, 144(12): 2621-2632.
[17] Pedersen E S L, Spycher B D, de Jong C C M, et al. The simple 10-item predicting asthma risk in children tool to predict childhood asthma-an external validation. J Allergy Clin Immunol, 2019, 7(3): 943-953.e4.
[18] Tso C F, Lam C, Calvert J, et al. Machine learning early prediction of respiratory syncytial virus in pediatric hospitalized patients. Front Pediatr, 2022, 10: 886212.
[19] Agha R, Avner J R. Delayed seasonal RSV surge observed during the COVID-19 pandemic. Pediatrics, 2021, 148(3): e2021052089.
[20] Haddadin Z, Schuster J, Spieker A, et al. Acute respiratory illnesses in children in the SARS-CoV-2 pandemic: prospective multicenter study. Pediatrics, 2021, 148(2): e2021051462.
[21] Kim J H, Kim H Y, Lee M, et al. Respiratory syncytial virus outbreak without influenza in the second year of the coronavirus disease 2019 pandemic: a national sentinel surveillance in Korea, 2021–2022 season. J Korean Med Sci, 2022, 37(34): e258.
(收稿日期:2023-03-15)
(本文编辑:林燕薇)
