新生儿坏死性小肠结肠炎发生的危险因素分析
2023-07-10李鹏
李 鹏
首都医科大学附属北京朝阳医院儿科,北京 100020
新生儿坏死性小肠结肠炎(neonatal necrotizing enterocolitis,NEC)是一种严重的儿科疾病,在新生儿重症监护病房发病率为2%~5%,其中极低出生体重儿发病率为4.5%~8.7%,病死率为20%~30%[1]。NEC 患儿的临床表现不一,从呼吸暂停、腹胀、血便到肠穿孔、腹膜炎、败血症、休克甚至病死,部分患儿术后可出现短肠综合征,给患儿及其家庭带来沉重的负担[2]。NEC 的发病机制尚不完全清楚,但早期诊断和及时治疗对降低NEC 患儿的死亡率极其重要。既往研究表明,NEC 的发生和早产、低出生体重、缺氧、感染、贫血、输血、口服吲哚美辛治疗动脉导管未闭、配方奶喂养等因素密切相关,但仍然有一些潜在的危险因素尚未被发现或证实[3-5]。本研究对NEC 患儿的临床资料进行回顾性分析,包括母亲妊娠期并发症、患儿一般状况、发病前的治疗、实验室检查等,对NEC 发生的危险因素进行单因素分析及多因素logistic 回归分析,以期对NEC 的诊疗提供参考。
1 资料与方法
1.1 一般资料
选取2017 年1 月至2019 年12 月在首都医科大学附属北京朝阳医院新生儿病房诊治的17 例NEC 患儿作为病例组,诊断标准依据修正的Bell 分期标准[6-7]。纳入标准:Bell 分期Ⅱ期及以上;排除标准:临床资料不全者。按照1 ∶3 的比例,匹配同期住院的新生儿51 例,作为对照组。两组患儿胎龄、性别、分娩方式、出生体重等一般资料比较,差异无统计学意义(P> 0.05)。见表1。本研究通过我院医学伦理委员会批准。

表1 两组患儿一般资料比较
1.2 观察指标
回顾性分析病例组及对照组患儿的临床资料及实验室检查资料,主要提取有可能是NEC 发生危险因素的项目,包括母亲妊娠期合并证、患儿一般状况、发病前的治疗、实验室检查等。具体观察指标见表2。
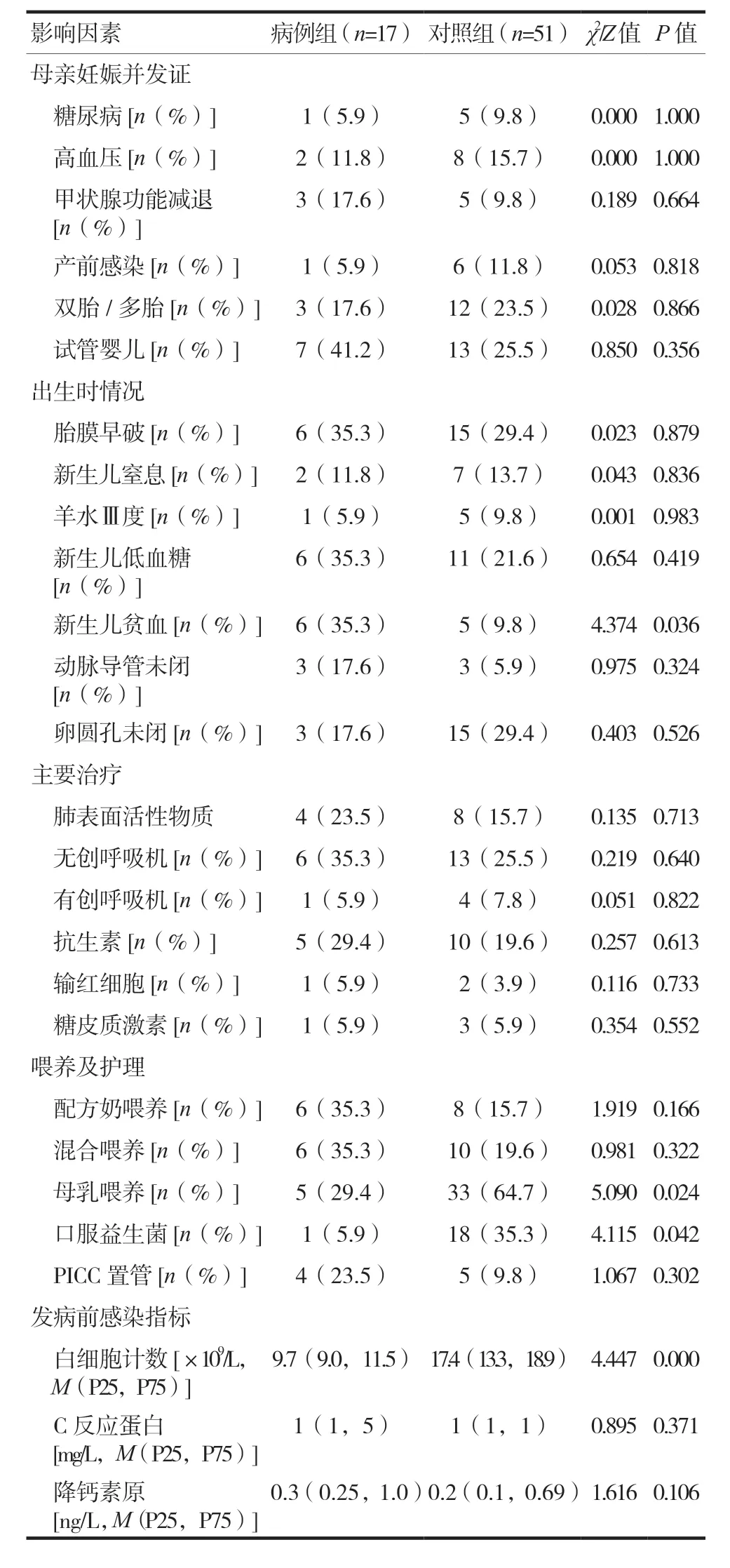
表2 NEC发生危险因素的单因素分析
1.3 统计学处理
用SPSS 23.0 统计学软件,计数资料用[n(%)]表示,组间比较用χ2检验或Fisher。符合正态分布的计量资料用均值± 标准差(s)表示,组间比较采用t检验。非正态分布的计量资料用[M(P25,P75)]表示,组间比较采用Mann-WhitneyU检验,P< 0.05 为差异有统计学意义。通过受试者工作特征(receiver operating characteristic,ROC)曲线分析来确定有统计学意义的连续型变量的最佳临界值。对单因素分析发现的有统计学意义的危险因素,进行多因素logistic 回归分析。
2 结果
2.1 NEC发生危险因素的单因素分析
对可能影响新生儿NEC 发病的27 个因素(包括母亲妊娠期并发症、出生时情况、主要治疗、喂养及护理、发病前感染指标)进行单因素分析,结果提示:新生儿贫血、母乳喂养、口服益生菌、血常规白细胞计数4 项指标组间比较,差异有统计学意义(P< 0.05)。见表2。
2.2 发病前血常规白细胞计数预测NEC发生的ROC曲线分析
发病前血常规白细胞水平预测NEC 发生的ROC 曲 线 见 图1,曲 线 下 面 积 为0.862(95%CI:0.757 ~0.934),P< 0.01。血常规WBC ≤12×109/L为临界值时,对发生NEC 预测的敏感度为0.883,特异性为0.804。

图1 发病前血常规白细胞计数预测NEC 发生的ROC 曲线
2.3 NEC发生危险因素的logistic回归分析
将上述4 个有统计学意义的危险因素进行二分变量logistic 回归分析,各个危险因素的赋值情况见表3,回归分析结果见表4。发病前血常规白细胞计数下降是新生儿NEC 发生的独立危险因素(P< 0.01),出生后口服益生菌是NEC 发生的保护因素(P< 0.05)。

表3 新生儿NEC发生危险因素logistic回归自变量赋值

表4 新生儿NEC发生危险因素的logistic回归分析
3 讨论
NEC 是新生儿期较为严重的感染性疾病,该病起病较隐匿,但进展快,病死率高,存活者也可能出现短肠综合征、生长发育不良等后遗症[8-10]。因此早期识别NEC 发生的危险因素,及时采取预防或者治疗措施,对于改善NEC 的预后十分重要。早产是NEC 发生的危险因素之一,胎龄越小的早产儿,发病率越高。除了早产儿,足月儿也会出现NEC,且足月儿早发型NEC 的病情往往更重[11]。足月新生儿NEC 发病的危险因素与生后窒息、败血症、先天性心脏病、先天性肠道畸形有关[12]。本研究中的17 例NEC 患者中有5 例是足月儿,所占比例较高,这提醒我们,新生儿科医生不仅要关注早产儿NEC,也要关注足月儿NEC 的发生。
既往研究表明,新生儿贫血是NEC 发生的危险因素之一[13-14],本研究也证实了这一点。贫血可改变脏器的血液灌注,导致组织缺氧缺血性损伤,乳酸等代谢产物在体内蓄积,同时也会损害早产儿血管自调节的正常成熟,增大了早产儿NEC 发生的可能性[15]。因此,对于有贫血的早产儿,一定要警惕NEC 的发生。
母乳喂养是NEC 发生的保护性因素[16-17],本研究也证实了母乳喂养对于NEC 发生的保护性作用。关于母乳喂养预防NEC 发生的机制,有研究发现母乳喂养的新生儿难辨梭菌感染率明显低于配方奶喂养的新生儿,故推测不同喂养方式造成新生儿肠道微环境的差异可能是导致NEC 的机制之一[4,18]。
国内2020 版新生儿NEC 临床诊疗指南不常规推荐口服益生菌来预防NEC 的发生(B 级证据)[1],但本研究及多项研究均发现口服益生菌是NEC 的保护性因素,早产儿口服益生菌可以预防NEC 的发生[19-21]。本研究中入组新生儿口服的益生菌均为枯草杆菌二联活菌,统计结果显示该益生菌对NEC的发生有一定的保护左右。因此对于早产儿是否应该常规口服益生菌来预防NEC,可能需要更深入的研究。
本研究发现,发病前血常规白细胞计数下降是NEC 发生的独立危险因素。NEC 患儿感染的致病菌,有一部分是革兰氏阴性杆菌。革兰氏阴性杆菌感染后,尤其当出现严重的革兰氏阴性杆菌败血症时,血常规白细胞计数可能不升反降。因此,对于住院的新生儿,要定期监测血常规白细胞计数,一旦发现白细胞计数明显下降,就要及时评估有无NEC 的发生。
当然,本研究也有一定的不足之处。首先,本研究纳入的样本数量较小,仅有17 例NEC 患者。其次,本研究纳入的患者胎龄31 ~40 周,未见30 周以下的早产儿,故存在一定的研究偏倚。第三,本研究为单中心研究,研究结果也会存在偏倚。
综上所述,本研究发现新生儿贫血、发病前血常规白细胞计数下降,是NEC 的危险因素。母乳喂养及口服益生菌是NEC 的保护因素。发病前血常规白细胞计数下降是NEC 的独立危险因素。
